Jak dále v diagnostice kvasinek u gynekologických pacientek?
Possibilities of diagnostics yeasts in gynecologist patients
Problem of mycoses in gynecology is considered very frequent and yeasts are traditionally described as most common cause of vulvovaginal disorders. While acute disorders can be promptly cured in most cases, there is a group of women suffering from those repeatedly. Following article refers to a group of patients in long-term follow-up and shows realistic possibilities of diagnostics, available to out-patient gynecologist. Preliminary results of our pilot project do not confirm yeasts have to be the primary etiologic factor, nevertheless it is logical to be in search of them in these patients.
Key words:
candida, diagnosis, microscopy, cultivation, tests.
Authors:
V. Matula 1; J. Kestřánek 1; V. Buchta 2; M. Broďák 3; J. Špaček 1
Authors‘ workplace:
Klinika porodnictví a gynekologie, FN a LF UK v Hradci Králové, přednosta doc. MUDr. J. Tošner, CSc.
1; Ústav klinické mikrobiologie, FN a LF UK v Hradci Králové, přednosta doc. RNDr. V. Buchta, CSc.
2; Urologická klinika, FN a LF UK v Hradci Králové, přednosta MUDr. M. Broďák, Ph. D.
3
Published in:
Ceska Gynekol 2010; 75(6): 547-552
Overview
Mykologická problematika je v gynekologii považována za velmi častou a kvasinky jsou tradičně označovány za nejčastějšího původce vulvovaginálních obtíží. Zatímco akutní problém se daří ve většině případů jednorázově vyřešit, existuje v naší populaci skupina žen, které přicházejí opakovaně. Následující sdělení souvisí s dlouhodobě sledovaným souborem pacientek s chronickým vulvovaginálním dyskomfortem a ukazuje na reálné možnosti diagnostiky, které má praktikující gynekolog k dispozici. Předběžné výsledky našeho pilotního projektu neodpovídají tomu, že z hlediska etiologie musí být nutně na prvním místě kvasinky. Přesto je logické u těchto pacientek po nich pátrat.
Klíčová slova:
candida, diagnostika, mikroskopie, kultivace, rychlé testy.
ÚVOD
Zejména v gynekologii jsou mykotická onemocnění považována za velmi frekventovanou problematiku a vulvovaginální kandidóza za nejčastější důvod návštěvy gynekologické ambulance vůbec. V obecném povědomí většiny gynekologů je na jedné straně zafixován učebnicový model mykotické kolpitidy s typickou symptomatologií a dále to, že u chronických obtíží (svědění, pálení, výtok) jsou kvasinky považovány za nejčastějšího vyvolavatele. V praxi se většinou setkáváme s případy, kde jsou klinické projevy skrytější a intenzita obtíží mnohdy vůbec neodpovídá tomu, co vidíme. Od konce osmdesátých let minulého století je opakovaně v literatuře zmiňována diagnóza rekurentní vulvovaginální kandidózy, která je definovaná 3-4 kultivačně potvrzenými atakami za rok [3, 23]. U nás bylo toto onemocnění poprvé zmíněno v 80. letech Preslem. Zejména u těchto rekurentních případů je pozorována častá diskrepance mezi silnými obtížemi a chudým objektivním nálezem [22].
V poslední době dochází k liberalizaci preskripce antimykotik a některá z nich jsou volně dostupná. Logická je potom otázka, jaký to může mít dopad pro budoucnost? Má se vůbec ošetřující gynekolog zajímat o etiologii nebo tuto problematiku jednoduše vypustit a řešit vše paušálně opakovanou preskripcí širokospektrého antimikrobního preparátu? Cesta nejmenšího odporu v dané chvíli však nemusí znamenat to nejlepší řešení. Minimálně nás staví do role pasivních účastníků a vzhledem k tomu, že je antiinfekční a antimykotická léčba v současné době bezprecedentním způsobem nadužívána, je v případě její opakované aplikace naopak nutné pátrat po možném vyvolavateli, včetně vyšetření na citlivost, které by takovou léčbu obhájily.
KVASINKY A VULVOVAGINÁLNÍ OBLAST
V současné době je popisováno bezpříznakové nosičství kvasinek v oblasti pochvy a vulvy u zhruba 20 % (10-80 %) žen. Přibližně 70-75 % ženské populace prodělá během svého života minimálně jednou ataku, přičemž 40-50 % tuto ataku prodělá několikrát a u 5-8 % dochází k rozvoji rekurentní vulvovaginální kandidózy [1, 2, 7, 16, 21].
Z hlediska možného průkazu stále dominuje Candida albicans, dále je to C. glabrata, C. parapsilosis, C. tropicalis a C. kefyr. Jako možný vyvolavatel ve vulvovaginální oblasti je opakovaně též uváděna pivní kvasinka Saccharomyces cerevisiae [6, 16, 18].
V případě kvasinek však většinou neléčíme zánět, ale v lepším případě spíše dyskomfort, v horším pouhou kolonizaci, která koinciduje s příznaky jiné etiologie.
Candida albicans se oproti ostatním infekčním agens působícím v pochvě, vyznačuje mnoha jedinečnými vlastnostmi [13]. Jedná se zejména o schopnost měnit vegetativní formu růstu v závislosti na podmínkách prostředí. Tento jev je označovaný jako dimorfismus a týká se reverzibilního přechodu z blastické (kvasinkové) formy typické pro komenzální osídlení do formy hyfální či pseudohyfální, která je typická pro zánětlivé projevy na sliznici. Úvahy, že hyfální forma je virulentnější, a tedy jediná zodpovědná za vznik vulvovaginální kandidózy, se ukázaly jako poněkud zjednodušující. Avšak pro praktické vyhodnocení mikroskopického vyšetření představuje nález vláknité formy kvasinky užitečnou pomůcku, která diferencuje mezi kolonizací a patogenním působením a směřuje k hledání jiné příčiny. Výjimku tvoří případy, kdy je původcem C. glabrata nebo S. cerevisiae, které vláknité ani pseudovláknité formy v pochvě netvoří, ale jejich frekvence je zanedbatelná, obvykle nepřesahuje pro oba druhy dohromady 5 % [4].
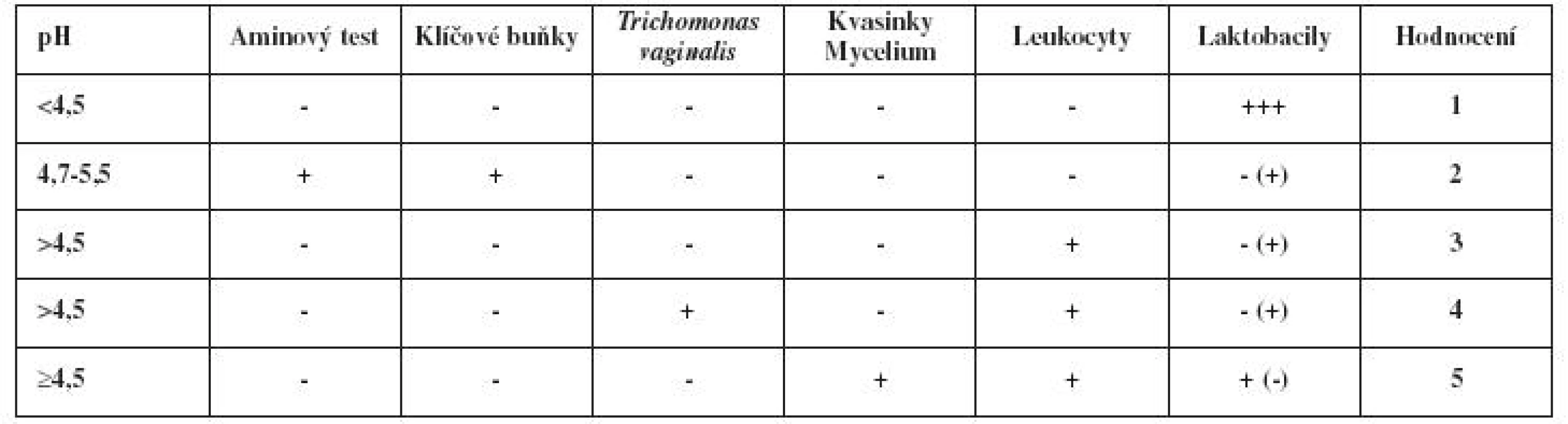
MOŽNOSTI DIAGNOSTIKY
V současnosti je diagnostika kvasinek založena zejména na zhodnocení klinického nálezu, pH, dále na nativní mikroskopii a kultivačním nálezu. Ostatní metody (sérologie, PCR) nemají v této oblasti vyjma experimentálního přístupu praktický význam, ať už kvůli nedostatečné citlivosti, či specificitě nebo pracnosti a zbytečné nákladové efektivitě [17]. Protože drtivá většina případů je vyvolána kvasinkou C. albicans [1, 21], která bývá univerzálně citlivá k antimykotikům, paušální testování antimycetární citlivosti nemá praktický význam, což umocňuje i fakt, že výsledky testů nejsou dostupné dříve než za 48 hodin. Naopak možnosti přímé diagnostiky s využitím mikroskopie pomocí nativního preparátu spolu s tradičními jednoduchými testy poskytují pro orientované poměrně jasné výsledky (viz tab. 1). Praktický gynekolog tak má k ruce velmi účinné prostředky, které mu poskytují bezprostřední informace o poměrech v pochvě a významně usnadňují správný závěr, čímž se zvyšuje pravděpodobnost adekvátní léčby, kterou může být i to, že žádnou antiinfekční léčbu neindikujeme [24]. Její zbytečná aplikace představuje naopak velkou zátěž a zbytečný zdroj obtíží do budoucna. Snaha ovlivnit poševní prostředí zejména celkovou léčbou ovlivňuje celkovou biocenózu včetně dalších kompartmentů (zejména GIT). Potenciální komplikace pak spočívají v možnosti narušení poševního mikroekosystému, ale i v ovlivnění dalších kompartmentů včetně možného rozvratu složení mikrobiální flóry. Vlastními prostředky nastavená bezpříznakovost je určitě prospěšnější než postantibiotická dysmikrobie.
KLINICKÉ VYŠETŘENÍ
Při vyšetření se snažíme dodržet klasický postup. První je odběr anamnézy. Následuje vlastní vyšetření, u kterého se zaměřujeme zejména na vizuální zhodnocení stavu zevního genitálu, poševního vchodu, pochvy a děložního hrdla. Zánětlivé změny bývají provázeny překrvením poševního introitu, zarudnutím sliznice pochvy, přítomností výtoku; v případě vulvovaginitidy mohou postihovat i přilehlou kůži zevního genitálu. Všímáme si poševní sliznice, hodnotíme množství a kvalitu výtoku. Podle vlastního zvážení provádíme kolposkopii. Pomocí indikačního papírku stanovujeme pH poševního prostředí [20] a poté zhotovujeme nativní preparát, který následně vyhodnocujeme v rámci návštěvy přímo na ambulanci. Může být proveden čichový test na sklíčku s KOH a ten doplňujeme mikroskopickým dovyšetřením po přikrytí krycím sklíčkem. Podle potřeby dále provádíme odběry na kultivace. V poslední době jsou k dispozici i rychlé diagnostické testy.
Učebnicový model mykotické kolpitidy s charakteristickými klinickými projevy dnes vídáme méně často, v diferenční diagnostice však stále vycházíme z tzv. klasických příznaků – viz tabulku 1.
MIKROSKOPIE
Nativní preparáty
Mikroskopické vyšetření je velmi důležitou součástí vyšetření pacientek, které trpí zvláště opakovanými problémy. Faktem však zůstává, že i když je v zahraniční, zejména anglosaské literatuře, pravidelně zmiňováno [5, 15, 25], v naší republice se používá spíše výjimečně. Jak budeme dále dokladovat, zvládnutí jeho vyhodnocení nebývá vždy úplně jednoduché. Jako velmi užitečné se jeví i dodatečná konzultace s mikrobiologem. Z historického hlediska je nutno zmínit i československou specialitu - stále opakovaný mikrobiální obraz poševní (MOP). Z hlediska dnešních znalostí o etiologii vulvovaginálniho dyskomfortu však toto rozdělení přestává platit, přitom ale vlastní opodstatnění provádění mikroskopického šetření zůstává.
Technicky spočívá v odběru ze zadní klenby a v nátěru materiálu na sklíčko.
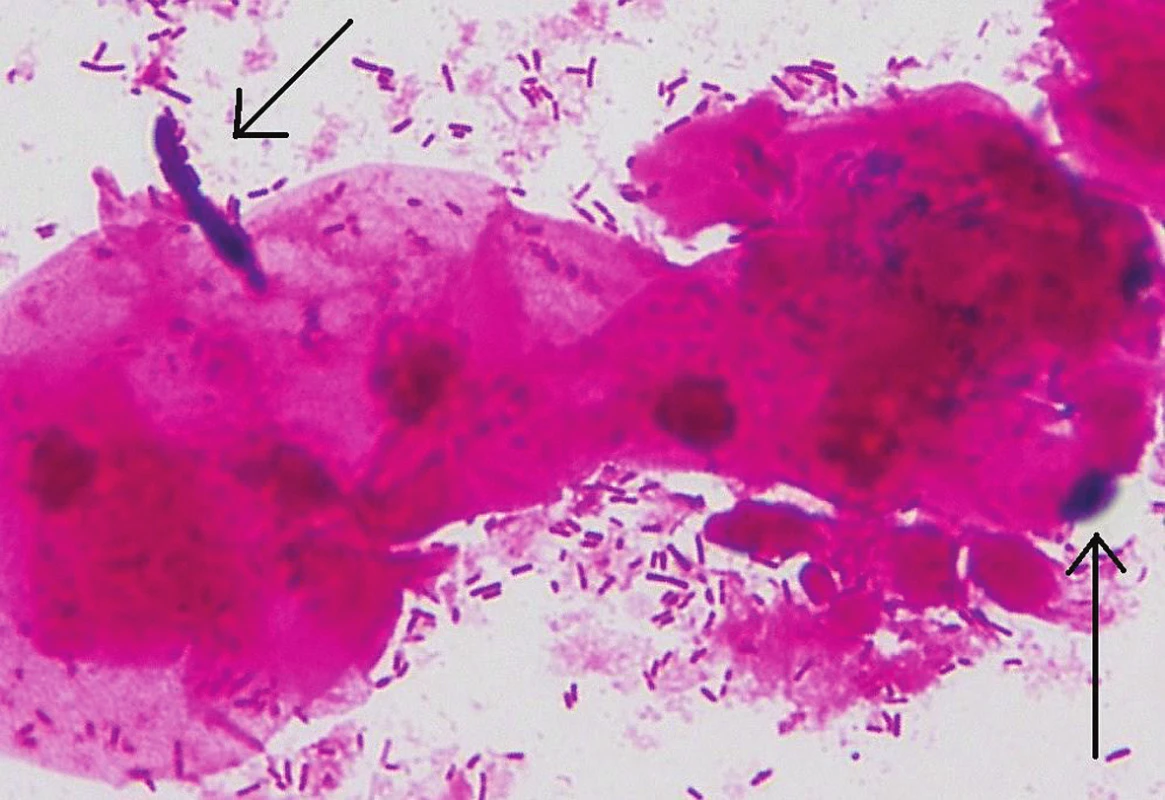
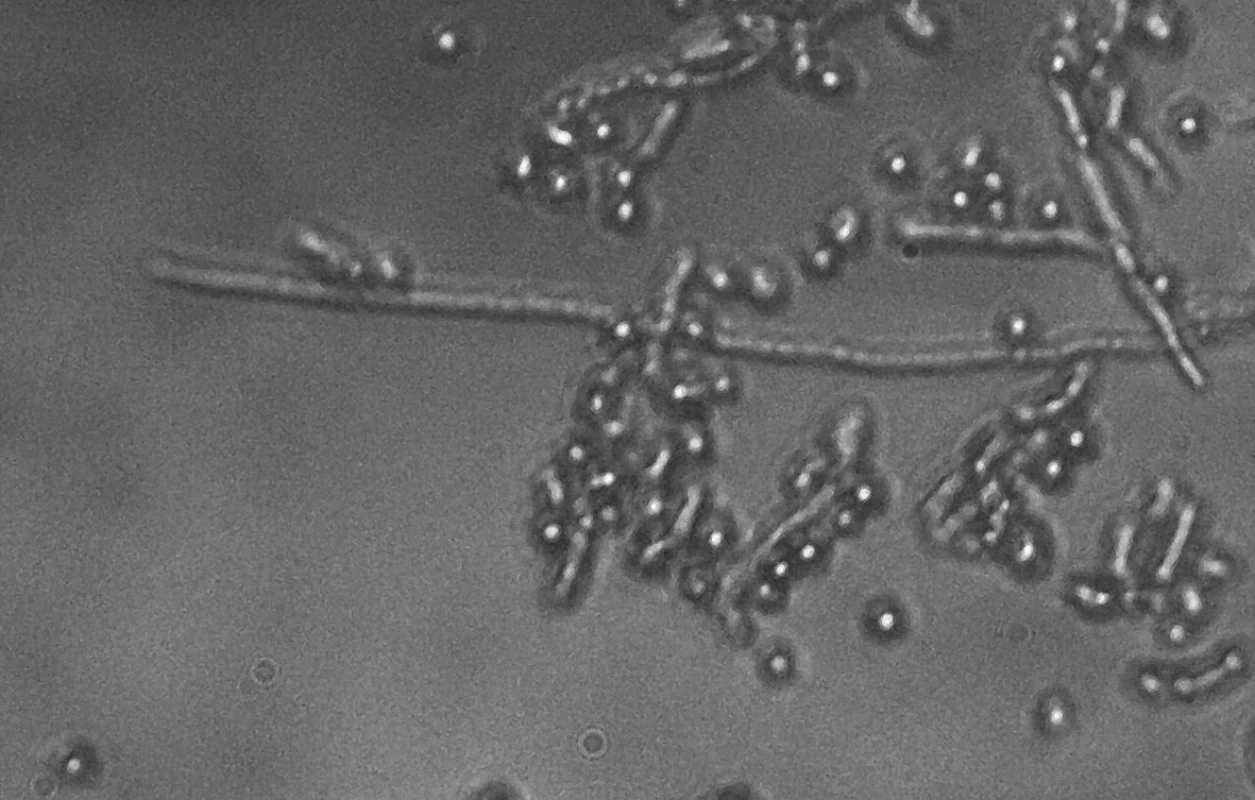
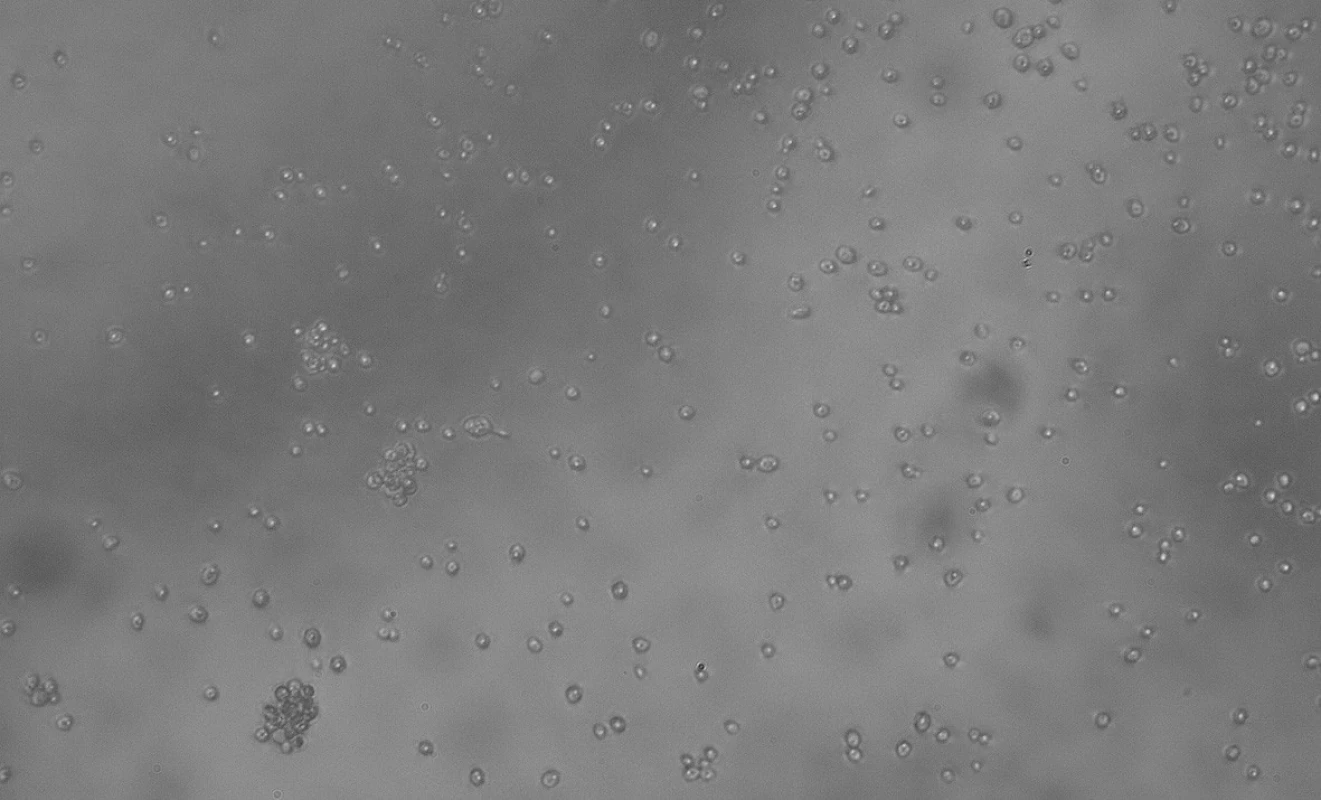
Nativní mikroskopie s fyziologickým roztokem
Spočívá v okamžitém vyšetření stěru na sklíčku pod mikroskopem přímo v gynekologické ambulanci. Materiál na sklíčku je po odběru zakápnut kapkou fyziologického roztoku a překryt krycím sklíčkem. Preparát začínáme vyšetřovat menším zvětšením, podle kterého si uděláme obraz o kvalitě odběru. Všímáme si epitelií, množství Döderleina (laktobacilů), pro lepší zachycení detailů dovyšetřujeme nejčastěji pod objektivem zvětšujícím 40krát. Toto zvětšení umožní posouzení zastoupení laktobacilů, přítomnost mikrobiálního filmu (tyčinky, koky), klíčové buňky a přítomnost kvasinek jak v blastické (kvasinkové, pučící), tak v pseudo/hyfální formě.
V rutinní gynekologické praxi není tento přístup příliš využíván, vzhledem k nutnosti určitého stupně erudice pro správné vyhodnocení je její výpovědní hodnota v případě občasného využití nízká. Naopak velmi markantní výhodou je aktuální posouzení stavu poševní mikroflóry pacientky.
Nativní mikroskopie s 10% KOH
Vyšetření je po technické stránce prakticky totožné s vyšetřením s využitím fyziologického roztoku, ten je však nahrazen obdobným množstvím 10% KOH. V první fázi tento preparát lze zároveň využít k provedení aminového testu jako orientačního testu v diagnostice bakteriální vaginózy. Alkalické prostředí prakticky všechny složky preparátu rychle rozpouští, zatímco kvasinky resp. pseudo/hyfy si zachovávají díky rigidní buněčné stěně původní tvar, a jsou tak snadněji zachytitelné.
Hodnocení barveného fixovaného preparátu
Toto vyšetření spočívá v nanesení stejného vzorku na podložní sklíčko, po zaschnutí preparátu se materiál odesílá do mikrobiologické laboratoře, kde probíhá barvení podle Grama (5-10 minut) a následný odečet nálezu. Proti nativní mikroskopii je podstatně lepší zobrazení preparátu a tím i vyšší senzitivita a specificita, což je dáno i způsobem odečtu pomocí imerzního objektivu (zvětšeno 100krát), který vedle kvasinek umožňuje také základní charakteristiku bakterií. Nevýhodou bývá pochopitelně mírná časová prodleva a pořizovací náklady na imerzní objektiv.
Rychlé testy
V poslední době přicházejí na trh diagnostické kity, které jsou založené na principu detekce kvasinek Candida - specifickými protilátkami [14]. Samotný průkaz kvasinek – převážně kandid – nám nic nového nenapoví o aktuálním stavu prostředí, protože u zhruba 20 % populace se C. albicans vyskytuje v pochvě bez jakýchkoliv známek obtíží. Nicméně jako doplňující vyšetření v některých případech místo kultivace přicházejí tyto testy v úvahu. Po přenesení vzorku materiálu (poševního sekretu) na testační proužek se v případě pozitivity navážou specifické protilátky a dochází ke změně barvy (podobně jako u těhotenského testu). Jde o rychlou metodu – během zhruba 10 minut lze detekovat přítomnost kandid v poševním (nebo jakémkoliv jiném) prostředí. Otázkou zůstává senzitivita a specificita. Navíc nám toto vyšetření nedává informace o tom, zda je kvasinka skutečně faktorem vyvolávajícím obtíže u dané pacientky, nebo je pouze přítomná jako komenzál [18].
Kultivační vyšetření
Toto vyšetření většinou provádíme u rekurentních obtíží, kde chceme získat co nejvíce informací, včetně druhové identifikace, popř. citlivosti na antimykotika.
Odběr a transport
Tato snad v rutinní praxi nejčastěji užívaná metoda spočívá ve stěru standardním kultivačním tamponem buď z přední poševní stěny (diagnostika pouze poševního fluoru), nebo ze zadní poševní klenby (cervikovaginální sekret). Vaginální sekret je následně v mikrobiologické laboratoři inokulován na Sabouraudův agar, způsobem umožňujícím semikvantitativní hodnocení rostoucích kolonií. V případě kultivačního záchytu kvasinek se provádí jejich laboratorní identifikace na základě morfologie a biochemických reakcí. Zjišťuje se tvorba klíčních hyf v séru při 37 °C nebo alternativně růst na chromogenních médiích, které charakteristicky zbarvují kolonie C. albicans, případně dalších druhů kvasinek. Lze rovněž využít indukci tvorby chlamydospor (specifická pro C. albicans) na kukuřičném či rýžovém agaru, i když je vyhodnocení záležitostí několika dnů. V případě, že nalezený druh kvasinky není C. albicans, provádí se podrobná biochemická identifikace s využitím cukerných auxanogramů nebo komerčních souprav. Pokud je k tomu důvod, lze provést testování citlivosti kvasinek k nejčastěji používaným antimykotikům - obvykle plně dostačuje pro orientaci agarový (diskový) difuzní test, který je v současnosti standardizován i pro testování flukonazolu – zlatého standardu léčby vulvovaginální kandidózy vyvolané citlivými druhy kvasinek, včetně C. albicans.
Nesprávně provedený odběr a transport materiálu může nenávratně způsobit značné zkreslení následně obdržených výsledků – standardní kultivační tampony ukazují podstatně menší výtěžnost a senzitivitu vyšetření v porovnání s nově zaváděnými kartáčky, které uvolňují při vyočkování více materiálu, a tím zvyšují výtěžnost odběru. Podstatnou roli hraje také interval mezi odběrem a zpracováním vzorku v laboratoři, optimální je nepoužívat suché tampony, ale transportní soupravy s médiem (tekutým nebo pevným) pro zachování viability vzorku. Zvláště v případě terénních gynekologů může mít neúměrně prodloužený interval během transportu vliv na snížení záchytu kvasinek a v důsledku toho potom vést k falešně negativním výsledkům.
Určitým problémem kultivačního vyšetření může být nesprávná interpretace kultivačního nálezu, vyplývající z přirozeného osídlení pochvy řadou mikroorganismů [10, 19]. To může způsobit (a v praxi se tak velmi často děje) informování gynekologa zavádějícími informacemi, protože při standardním kultivačním vyšetření mohou být diagnostikovány mikroby, které jsou v poševním fluoru zastoupeny buď v menším množství, nebo v komenzální formě, jako v případě kandid u blastické, kvasinkové formy. Naopak některé patogenní druhy mohou díky horšímu přežívání během transportu, popř. nedostatečné citlivosti diagnostických půd zůstat neodhaleny. K diagnostice RVVK není tato metoda ideální, protože relaps onemocnění může být způsoben relativně malým množstvím kvasinek, které standardní kultivační postup selhává detekovat.
Předností kultivačního vyšetření a pozitivního záchytu kvasinek je možnost druhové identifikace a případného stanovení citlivosti k antimykotikům. Tento údaj nabývá na důležitosti u druhů s přirozeně menší citlivostí k běžně podávaným antimykotikům (zvláště flukonazolu) jako jsou C. glabrata, C. krusei či pivní kvasinka Saccharomyces cerevisiae [11, 12]. Do budoucnosti však zůstává otázkou, jaký bude mít dopad na spektrum etiologie VVK volná dostupnost antifungálních léků k lokální léčbě a její případné zneužívání na základě nesprávné autodiagnózy anebo neadekvátního dávkovacího režimu.
DISKUSE
Zatímco léčba akutní formy vulvovaginální kandidózy je uspokojivě vyřešena, u rekurentních obtíží by měl být přístup k diagnóze a léčbě promyšlenější a postavený na pevných – informačních – základech. Úsilí by mělo směřovat k průkazu etiologického agens. Jako nejrychlejší metoda se jeví nativní preparát, doplněný u kvasinek preparátem s KOH, eventuálně barveným preparátem podle Grama, pokud je to možné. U pacientek s opakujícími se obtížemi by měla být diagnostika doplněna o kultivační průkaz, druhovou identifikaci původce a jeho citlivost k antifungálním lékům. Samozřejmostí by měla být mezioborová spolupráce [9].
U akutně vzniklých obtíží platí stále vzorec: první návštěva = preskripce antiinfekční (antimykotické) léčby, tedy stanovení pracovní diagnózy na místě. Měla by být však podpořena optimálním využitím diagnostických možností, které máme k dispozici a které souvisejí zejména s mikroskopickým vyšetřením. Užší spolupráce s mikrobiologem je na místě. Naše zkušenosti naznačují, že digitální archivace a přenos dat umožňují u vybraných případů vyšší úroveň deskriptivní diagnostiky za přítomnosti mikrobiologa, což s sebou zejména v začátcích přináší vyšší úroveň interpretace. Nativní mikroskopii můžeme v případě potřeby doplnit barveným preparátem. Znalost kvality poševního prostředí posouvá u vybraných pacientek tuto problematiku významně dopředu. Z hlediska časové náročnosti, která je do jisté míry určující, jde o vyšetření, jež provádíme podle potřeby s vyhodnocením během první návštěvy. V případě kvasinek a zejména C. albicans je však situace o to složitější, že od samého začátku musíme kalkulovat i s možností bezpříznakového nosičství resp. kolonizace, ale právě v těchto případech je nápomocný mikroskopický preparát, který může poskytnout nedocenitelné informace o vegetativní formě kvasinky, přítomnosti známek zánětu (leukocyty), popř. jiných nežádoucích projevů (klíčové buňky, absence laktobacilů).
Při rutinním zařazení nativní mikroskopie u pacientek s vulvovaginálním dyskomfortem se s narůstající erudicí časová zátěžvýrazně snižuje. Mikroskopické vyšetření zatěžuje ambulujícího lékaře zpočátku maximálně 15 až 20 minutami potřebnými ke zhotovení a vyhodnocení preparátu, a proto jeho provedení u pacientek s chronickými obtížemi doporučujeme. Zařazení nativního a barveného preparátu za spoluúčasti mikrobiologa se u vybraných případů významným způsobem podílí na zkvalitnění diagnostiky a léčby poševních zánětů infekčního původu.
ZÁVĚR
Problematika mykotických onemocnění ženského genitálu je považovaná stále za nejčastější důvod návštěvy gynekologické ambulance vůbec. Akutní forma VVK je v naprosté většině případů zvládnuta a není předmětem dalších diskusí. Jinak je tomu u chronických problémů. Vycházíme-li z personalizovaného přístupu, je logické pátrat po příčině těchto obtíží a do budoucna hledat a využívat další možnosti hodnocení složitého vztahu mezi hostitelem a mikroorganismem, jako tomu je v případě kvasinky C. albicans. Klíčovým a určujícím krokem v diferenciální diagnostice je zvládnutí nativní mikroskopie, která by měla být, v případě potřeby, nedílnou součástí vyšetření.
Práce byla podpořena projektem Centra základního výzkumu LC531 MŠMT.
MUDr. Vojtěch
Matula
Porodnická
a gynekologická klinika
Fakultní
nemocnice Hradec Králové
Sokolská
581
500
02 Hradec Králové
Sources
1. Andrioli, JL., Oliveira, GS., Barreto, CS., et al. Frequency of yeasts in vaginal fluid of women with and without clinical suspicion of vulvovaginal candidiasis. Rev Bras Ginecol Obstet, 2009, 3, 6, p. 300-304.
2. Beigi, RH., Meyn, LA., Moore, DM., et al. Vaginal yeast colonization in nonpregnant women: a longitudinal study. Obstet Gynecol, 2004, 104(5 Pt1), p. 926-930.
3. Buchta, V., Špaček, J., Jílek, P. Mykotické infekce ženského genitálu I. Epidemiologie a mikrobiologie. Gynekolog, 1997, 2, 2, s. 67-70.
4. Buchta, V., Špaček, J. Mikrobiologické nálezy u pacientek s rekurentní vulvovaginální kandidózou ve Fakultní nemocnici Hradec Králové v letech 1995-2002. Čes Gynek, 2004, 69, 1, s. 7‑14.
5. Casanova, RG., Narcio Reyes, LE., Ortiz Ibarra, FJ., et al. Usefulness of fresh wet Mount examination in the diagnosis of vaginal candidiasis. Ginecol Obstet Mex, 1997, 65, p. p. 87-91.
6. Correa, PR., David, PR., Peres, NP., et al. Phenotypic characterization of yeasts isolated from the vaginal mucosa of adult women. Rev Bras Ginecol Obstet, 2009, 31, 4, p. 177-181.
7. Corsello, S., Spinillo, A., Osnengo, G., et al. An epidemiologic survey of vulvovaginal candidiasis in Italy. Eur J Obset Gynecol Reprod Biol, 2003, 110, 1, p. 66-72.
8. Dan, M., Leshem, Y., Yeshaya, A. Performance of rapid yeast test in detecting Candida spp. in the vagina. Diagn Microbiol Infect Dis, 2010, 67, 1, p. 52-55.
9. Esim Buyukbayrak, E., Kars, B., Karsidag, AY., et al. Diagnosis of vulvovaginitis: comparison of clinical and microbiological diagnosis. Arch Gynecol Obstet, 2010. Dostupný z www.ncbi.nlm.nih.gov/pubmed/20461391.
10. Evans, EG. Diagnostic laboratory techniques in vaginal candidosis. Br J Clin Pract, 1990, 71, Suppl, p. 70-72.
11. Fan, S., Liu, XP., Li, JW. Clinical characteristics of vulvovaginal candidiasis and antifungal susceptibilities of Candida species isolates among patients in southern China from 2003 to 2006. J Obstet Gynaecol Res, 2008, 34, 4, p. 561-566.
12. Fan, SR., Liu, XP. In vitro fluconazole and nystatin susceptibility and clinical outcome in complicated vulvovaginal candidosis. Mycoses 2010. Dostupný z www.ncbi.nlm.nih.gov/ pubmed/20406393.
13. Heinsbroek, SE., Brown, GD., Gordon, S. Dectin-1 escape by fungal dimorphism. Trends Immunol, 2005, 26, 7, p. 352-354.
14. Chatwani, AJ., Mehta, R., Hassan, S., et al. Rapid testing for vaginal yeast detection: a prospective sutdy. Am J Obstet Gynecol, 2007, 196, 4, p. 309.
15. Lascar, RM., Devakumar, H., Jungman, E., et al. Is vaginal microscopy an essential tool for the management of women presenting with vaginal discharge? Int J STD AIDS, 2008, 19, 12, p. 859-860.
16. Maccato, ML., Kaufman, RH. Fungal vulvovaginitis. Curr Opin Obstet Gynecol, 1991, 3, 6, p. 849-852.
17. Mardh, PA., Novikova, N., Witkin, SS., et al. Detection of candida by polymerase chain reaction vs microscopy and culture in women diagnosed as recurrent vulvovaginal cases. Int J STD AIDS, 2003, 14, 11, p. 753-756.
18. Mohanty, S., Xess, I., Hasan, F., et al. Prevalence & susceptibility to fluconazol of Candida species causing vulvovaginitis. Indian J Med Res, 2007, 126, 3, p. 216-219.
19. Priestley, CJ., Jones, BM., Dhar, J., Goodwin, L. What is normal vaginal flora? Genitourin Med, 1997, 73, 1, p. 23-28.
20. Saturnino, AC., Sisenado, HA., Pereira, AR., et al. Vulvovaginitis: vaginal pH ganges and associated microflora. Acta Cir Bras, 2005, 20, Suppl. 1, p. 266-299.
21. Sobel, JD. Vulvovaginal candidosis. Lancet, 2007, 369, 9577, p. 1961-1971.
22. Špaček, J., Buchta, V., Jilek, P., et al. Clinical aspects and luteal phase assessment in patiens with recurrent vulvovaginal candidiasis.Eur J Obstet Gynecol Reprod Biol, 2007, 131, 2, p. 198-202.
23. Špaček, J., Buchta, V., Jílek, P., et al. Rekurentní vulvovaginální kandidóza – současný stav a léčebné možnosti. Čes Gynek, 2008, 73, s. 179-184.
24. Van Kessel, K., Assefi, N., Marazzo, J., Eckert, L. Common complementary and alternative therapies for yeast vaginitis and bacterial vaginosis: a systematic review. Obstet Gynecol Surv, 2003, 58, 5, p. 351-358.
25. Zdolsek, B., Hellberg, D., Froman, G., et al. Culture and wet smear microscopy in the diagnosis of low-symptomatic vulvovaginal candidosis. Eur J Obstet Gynecol Reprod Biol, 1995, 58, 1, p. 47-51.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2010 Issue 6
Most read in this issue
- Nový pohled na problematiku vulvodynie
- Operační metody sterilizace u žen
- Ashermanův syndrom II – terapie, asistenční metody, prevence readhezí, komplikace a výsledky léčby
- Využití nalbuphinu v porodnické analgezii
