Poruchy ženské sexuální touhy – prevalence, klasifikace a možnosti terapie
Female sexual desire disorders – prevalence, classification and treatment possibilities
Objective:
Description of female Hypoactive Sexual Desire Disorder (HSDD) and its prevalence, information on possible ways of diagnosis, definition of models of female sexual behaviour, classification of female sexual dysfunctions and perspective on treatment possibilities.
Subject:
Systematic review.
Setting:
GONA, Private Sexuology Centre, Prague.
Subject and Methods:
Current literature review.
Conclusion:
Low sexual desire is present in more than 40% of the female population.
10-16% of women report personal distress associated with low sexual desire and which is characteristic of HSDD. Standardized questionnaires are used for HSDD diagnosis. Current treatment modalities do not provide satisfactory results and require further research.
Key words:
low sexual desire, hypoactive sexual desire disorder (HSDD), female sexual dysfunctions (FSD).
Authors:
Zlatko Pastor
Authors‘ workplace:
NZZ GONA, Soukromé sexuologické centrum, Praha, vedoucí lékař MUDr. Z. Pastor
Published in:
Ceska Gynekol 2011; 76(1): 59-64
Overview
Cíl studie:
Podat přehled o poruše snížené sexuální touhy u žen (HSDD) a její prevalenci, informovat o možnostech diagnostiky, modelech ženského sexuálního chování, klasifikaci ženských sexuálních dysfunkcí a perspektivách terapie.
Typ studie:
Přehledový článek.
Název a sídlo pracoviště:
GONA, Soukromé sexuologické centrum, Praha.
Materiál a metoda:
Literární přehled recentních prací.
Závěr:
Nízká sexuální touha se vyskytuje ve více než 40 procentech ženské populace.
Celkem 10–16 procent žen uvádí osobní distres spojený se sníženou sexuální touhou, což je charakteristické pro HSDD. K diagnostice HSDD se používají standardizované dotazníky. Současné léčebné postupy nevykazují uspokojivé výsledky a vyžadují další výzkum.
Klíčová slova:
nízká sexuální touha, porucha snížené sexuální touhy (HSDD), ženské sexuální dysfunkce (FSD).
ÚVOD
Poruchu snížené sexuální touhy (Hypoactive Sexual Desire Disorder – HSDD) řadíme mezi ženské sexuální dysfunkce (Female Sexual Dysfunctions – FSD). FSD způsobují somatické potíže, emoční napětí, sociální nesoulad či problémy s reprodukcí [26]. FSD jsou multikauzální a multidimenzionální problémy, jejichž etiologie je kombinací organických, psychogenních a interpersonálních příčin. Při FSD se jedinec nemůže podílet na svém sexuálním životě podle svých představ [36]. Reprezentativní studie referují o zvyšující se prevalenci HSDD v ženské populaci [6, 16, 33]. Poruchy sexuální touhy snižují kvalitu života a působí interpersonální problémy [10]. Ženy při nich ztrácejí vitalitu, trpí mentální dysforií, pociťují vyšší míru frustrace, úzkosti, únavu a nižší spokojenost se svojí ženskou rolí [15, 30].
DEFINICE A PREVALENCE HSDD
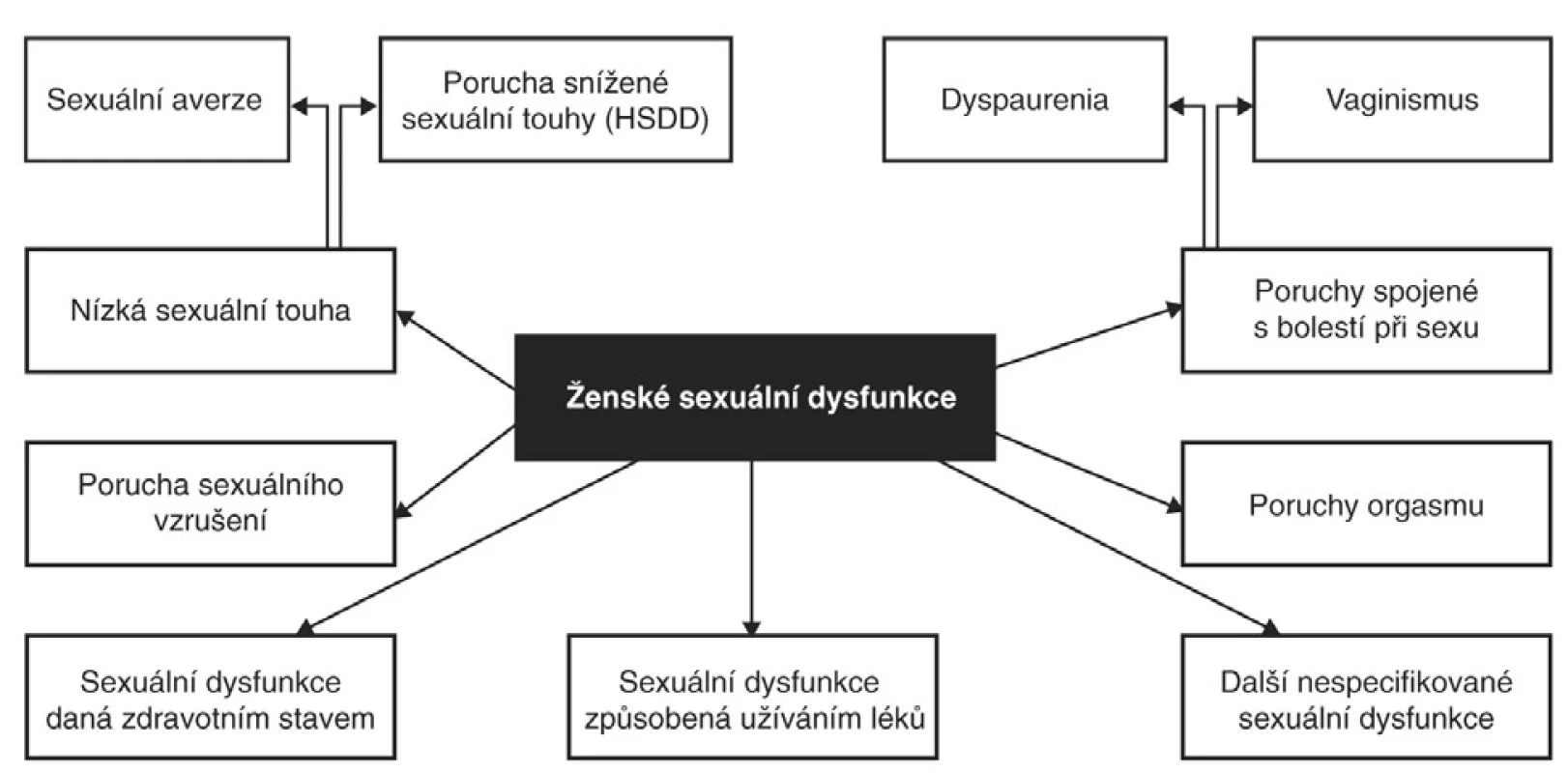
Nízkou sexuální touhu definujeme jako trvalý nebo opakující se nedostatek sexuální fantazie nebo myšlenek a (nebo) pokles či ztrátu chuti přijímat sexuální aktivitu [1, 2]. Aby byla tato charakteristika považována za dysfunkci a byla klinicky relevantní (HSDD), musí působit ženě určitý stupeň distresu [16]. Tento problém by neměl být vysvětlován nebo považován za vliv jiné (nesexuální) psychiatrické poruchy, zdravotního problému či důsledek medikace. Tak jako ostatní FSD dělíme poruchy sexuální touhy na celoživotní (primární) a získané (sekundární), a na selektivní nebo generalizované (např. vlivem situace, životního období nebo partnera). Poruchy sexuální touhy můžeme rozdělit do dvou kategorií, a to nízký sexuální zájem a sexuální averzi. V prvním případě jde spíše o lhostejný postoj k sexu, kdy je žena ještě schopna styku s partnerem, ale nepřináší jí žádné potěšení. Při sexuální averzi jde o vysoce negativní postoj až odpor ke všem sexuálním aktivitám, žena obvykle všechny sexuální praktiky odmítá (obr. 1) [1, 2].
Při diagnostice poruch sexuální touhy je nezbytné rozlišovat mezi přirozeným poklesem zájmu o sex, ke kterému dochází postupně v průběhu života nebo během párového soužití a HSDD. Prevalence HSDD je závislá na celé řadě demografických ukazatelů, především však na věku pacientky a jejím hormonálním statutu. Shifrenová ve své reprezentativní studii, které se zúčastnilo 31 581 respondentek mezi 18 a 80 roky, zjistila, že sníženou sexuální touhu udalo zhruba 40 procent americké ženské populace. Sexuální problémy spojené s osobním distresem při nízké sexuální touze jsou však méně časté a týkají se asi 12 % respondentek. Shifrenová uvádí, že zatímco se sexuální problémy všeobecně zvyšují s věkem, osobní a stresující problémy v důsledku HSDD se vyskytují převážně ve středním věku, tedy spíše než u velmi mladých nebo naopak starých žen (graf 1) [33]. Graziottinová ve své multicentrické studii 2 467 evropských žen ve věku od 20 do 70 let také konstatuje, že pravděpodobnost nízké sexuální touhy roste se stářím ženy a potvrzuje negativní korelaci mezi věkem a pravděpodobností výskytu distresu při sexuálních problémech a mírně pozitivní korelaci věku a HSDD (nízká touha s distresem) [16]. Podobný závěr o prevalenci HSDD okolo 16 % zdokumentoval na základě funkčního sexuálního dotazníku (SFQ) a škály sexuálního distresu (FSDS) Hayes na reprezentativním vzorku australské populace [17].

KLASIFIKACE ŽENSKÝCH SEXUÁLNÍCH DYSFUNKCÍ
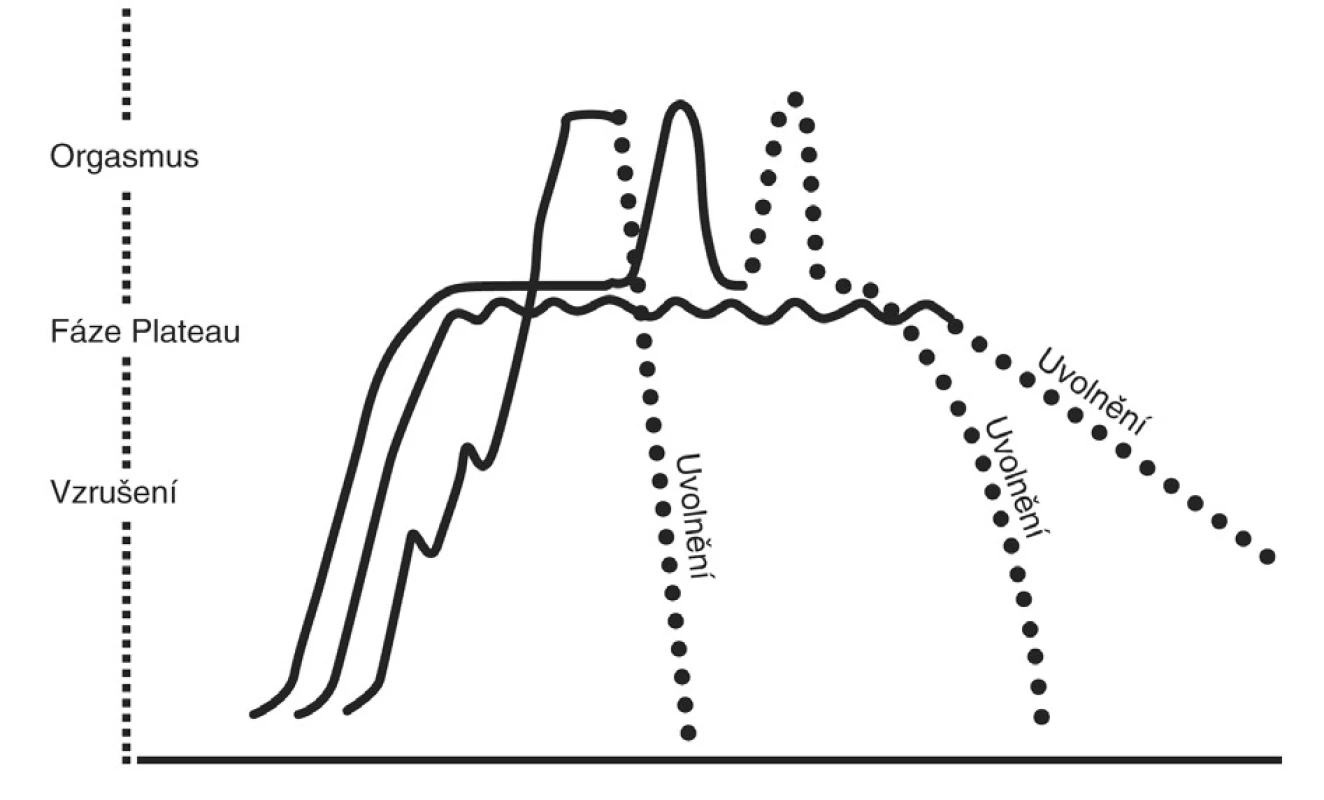
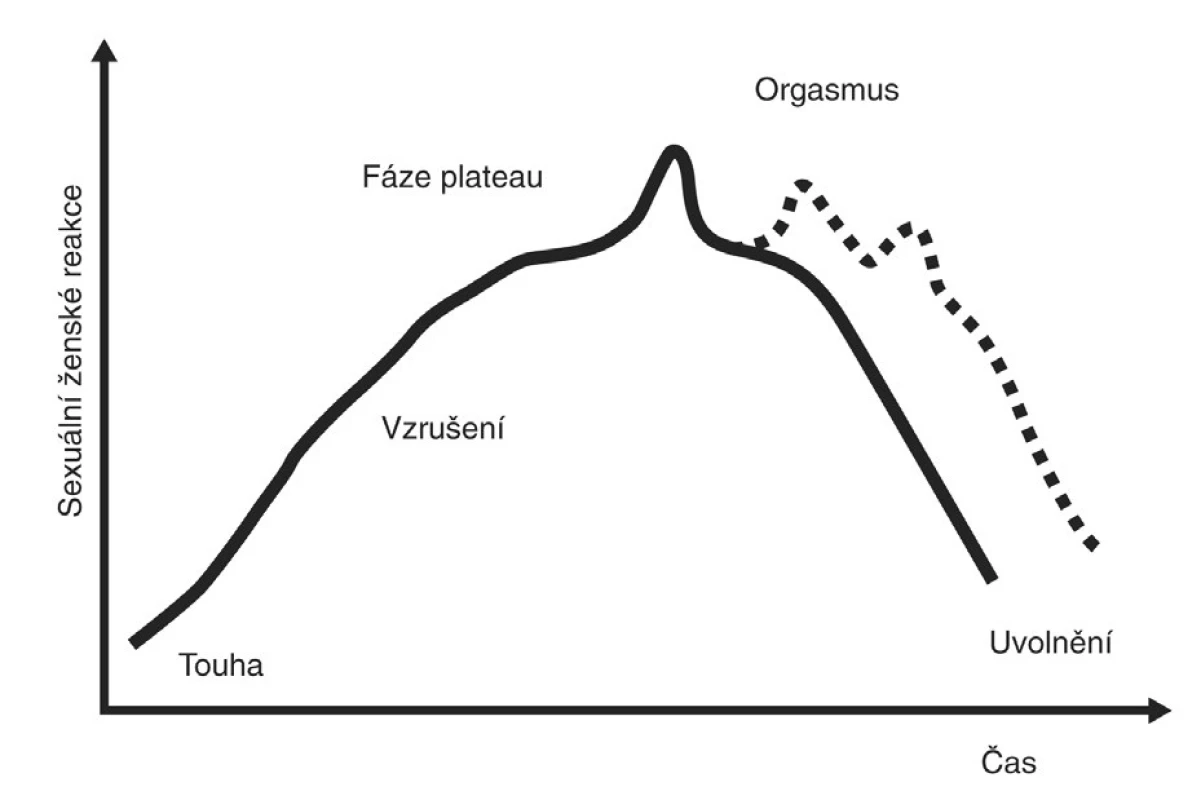
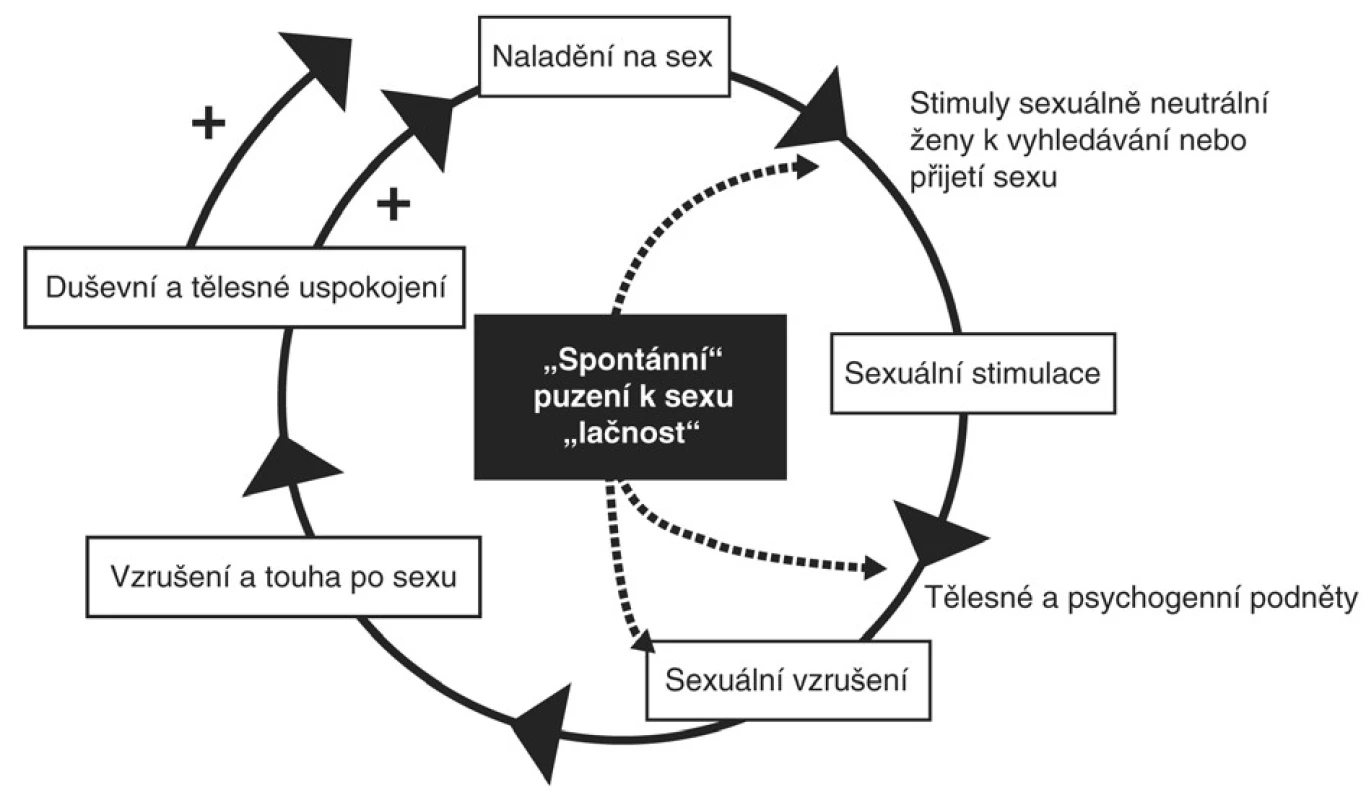
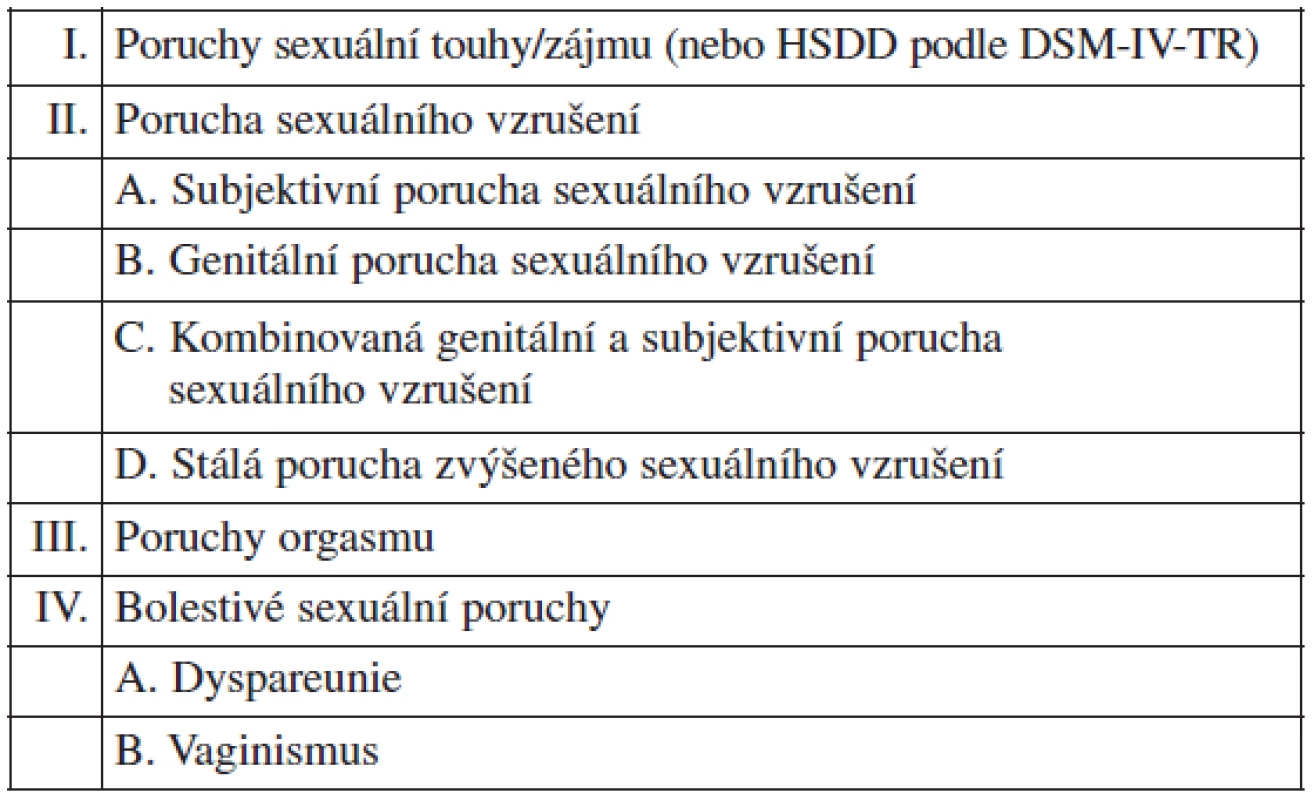
Mezinárodní klasifikace nemocí MKN-10 je pro klinickou praxi diagnostiky FSD málo vhodná [36], proto se nejvíce používají nomenklatury založené na modelu patofyziologie cyklu ženské sexuální aktivity definované Mastersem a modifikované Kaplanovou (obr. 2, 3) [20, 23]. Jde o klasifikaci FSD Americké psychiatrické společnosti DSM-IV-TR či Americké nadace pro urologické choroby (AFUD) konstituované v roce 2000, respektive její novější klasifikace z roku 2004 (obr. 1) [1, 2, 3]. Poslední dobou je však stále více zmiňován cirkulární model Bassonové, který trefně poukazuje na skutečnost, že při sexu nemusí vždy nutně docházet k posloupnosti touha, vzrušení, orgasmus, ale může tomu být i naopak, respektive paralelně (obr. 4). Mnoho žen je na počátku styku tzv. sexuálně neutrálních a přistupují k sexu s vědomým rozhodnutím provozovat ho nebo přijmout sexuální předehru a poté se teprve uvidí [3]. Všechny klasifikace dělí FSD na poruchy primární nebo sekundární, selektivní či generalizované, částečné nebo úplné a podle příčiny na organické a psychogenní. Poslední reklasifikace FSD poopravila některé doposud používané nepřesnosti [4]. Za dysfunkční orgasmus již není považována jeho prostá absence, ale spíše neadekvátní reakce uspokojení při určité úrovni sexuálního vzrušení. Tím by mělo odpadnout množství „falešných“ diagnóz tzv. anorgasmie. Mezi poruchy sexuálního vzrušení již nepočítáme pouze chybění lubrikace, ale i další psychogenní subjektivní aspekty. Navíc přibyla kategorie zvýšeného permanentního vzrušení. Definice vaginismu již není postavena na tradičně zdůrazňovaném svalovém spasmu, ale akcentuje se spíše obecná neschopnost imise penisu do vagíny [3]. Moderní pojetí sexuálních dysfunkcí by mělo odstranit zažitou dichotomii striktního separování psychogenních a organických poruch a malou vůli zabývat se složitějšími holistickými biopsychosociálními modely FSD. Stejně tak bychom měli opustit standardně zažité heterosexuální falocentrické modely, v nichž je diagnóza postavena na automatickém předpokladu soulože jako bodu, ke kterému je vztažena veškerá sexuální aktivita [26].
ETIOLOGIE HSDD
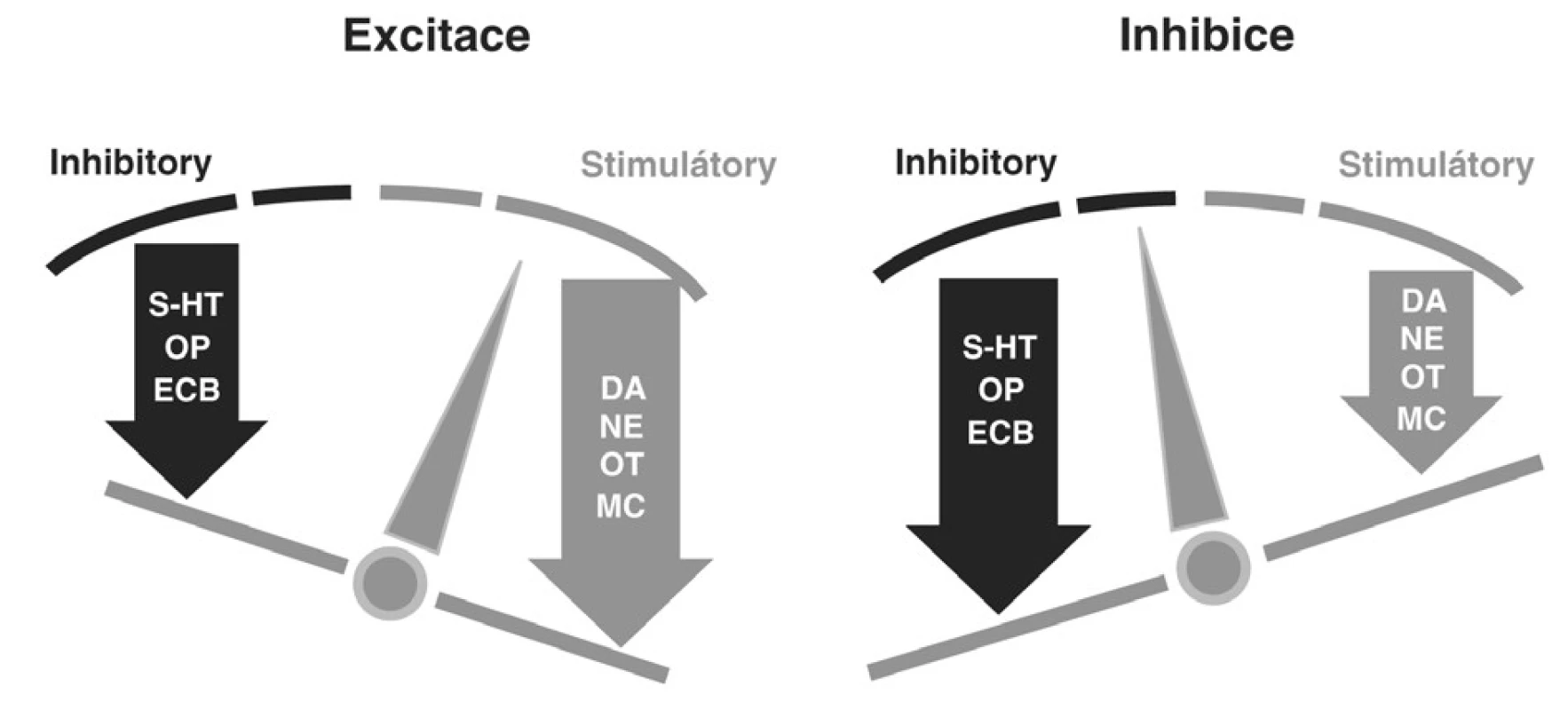
Tak jako u ostatních FSD je etiologie HSDD multifaktoriální kombinací bio-psycho-sociálních a kulturních faktorů. Důležitou roli hraje saturace organismu sexuálními steroidy [16, 18]. Sexuální touha je kontrolována centrálním nervovým systémem prostřednictvím mechanismů sexuální excitace a inhibice [7]. HSDD může vzniknout díky hypofunkční excitaci, nadměrné inhibici nebo kombinací obou dvou mechanismů (obr. 5) [19, 29]. Steroidní hormony aktivují mechanismy sexuální excitace syntézou enzymů a receptorů některých neurochemických systémů [28]. Při facilitaci sexuální touhy dochází k aktivaci dopaminergního, noradrenergního, melanokortinového (beta-endorfin, ACTH, alfa-MSH) a oxytocinového systému. Mechanismy suprese jsou zprostředkovány opioidním, endokanabinoidním a serotoninovým systémem [29]. Upřesnění etiologických faktorů HSDD či jejích komorbidit (např. ostatní FSD, psychické nebo somatické onemocnění) hraje důležitou roli v diagnosticko-terapeutickém procesu [3]. Nedávné studie zdůrazňují vliv genetických aspektů na sexuální funkce [6]. Předpokládají, že budoucí farmakoterapeutický přístup k FSD přinese nový směr a koncepci, které umožní individuální přístup a odstraní doposud převládající uniformní pohled na sexuální problémy [6].
DIAGNOSTIKA HSDD
Celoživotní sexuální problémy mají často kořeny v dětství a v předchozích vztazích. Získané dysfunkce vyžadují pečlivou analýzu všech souvislostí (celkové onemocnění, medikace, úrazy, parita, závislosti, pooperační stavy atd.), které byly na počátku problému [3]. Odstranění primární příčiny problému však neznamená automatické vyřešení sexuální dysfunkce nebo vztahového problému [27]. Celosvětová studie zahrnující více než 26 000 mužů a žen ve věku od 40 do 80 let zjistila, že pouze 8–10 % respondentů bylo dotazováno v rámci lékařského vyšetření na své sexuální zdraví [5]. Při diagnostice FSD musíme rozlišovat mezi občasným situačním selháním nebo problémem a skutečnou poruchou, jež se vyskytuje prakticky stále. Toto diferenciace má značnou diagnosticko-terapeutickou relevanci. Náhodné sexuální problémy, které významně nekomplikují život pacienta a nezpůsobují jeho deprivaci či problémy v osobním životě, nemůžeme klasifikovat jako skutečné sexuální dysfunkce. Naprostá většina sexuálních problémů s sebou přináší zásadní interpersonální konsekvence. Při získávání anamnézy je nezbytné klást pacientce jasné a srozumitelné otázky taktně a citlivě, v adekvátním prostředí při dostatečném časovém prostoru. Při diagnostice FSD jsou velice užitečné sexuologické dotazníky. K nejčastěji používaným patří dotazník Female Sexual Function Index – FSFI, dotazník Female Sexual Distress Scale – FSDS (a jeho revidovaná verze FSDS-R) [12] a dotazník Sexual Interest and Desire Inventory – Female – SIDI-F [11, 13, 32]. Při diagnostice HSDD se osvědčil dotazník Decreased Sexual Desire Screener – DSDS [6], který není ovlivněn menstruačním statutem ženy. Tento dotazník vykazuje vysokou validitu a jeho specificita se pohybuje kolem 88 procent [9]. Lékařům, kteří se nespecializují na FSD, poskytuje snadno použitelnou pomůcku ke screeningu a diagnostice HSDD u žen, které si stěžují na problémy se sníženou sexuální touhou [9]. Zatímco podrobná anamnéza ke stanovení diagnózy sexuální dysfunkce vyžaduje průměrně hodinový rozhovor s pacientkou, při použití tohoto dotazníku lze vyslovit podezření na HSDD do 15 minut [24]. Zmiňované dotazníky jsou výbornou screeningovou pomůckou pro vyhledávání sexuálních dysfunkcí, avšak pro jejich přesnou diagnostiku je nezbytný přímý kontakt s pacientem a podrobný rozhovor.
LÉČBA HSDD
V současnosti neexistuje všeobecně uznávaný konsenzus, jakým způsobem léčit ženy s HSDD. Pro premenopauzální ani fyziologicky postmenopauzální ženy s HSDD neexistují žádné licencované farmaceutické preparáty k ovlivnění těchto potíží. Péče zahrnuje tři terapeutické složky: psychologickou, hormonální a psychofarmakologickou. Psychoterapeutický pohovor s pacientkou je nezbytný pro objasnění základních anatomických a fyziologických aspektů ženské sexuality [14]. Různé psychoterapeutické postupy se liší náročností, délkou léčby a jejich efektivitou [35]. Androgeny jsou dávány do souvislosti s úrovní ženské sexuální touhy, ale přesná kauzální souvislost je neznámá a neexistují ani obecně platné algoritmy, jak tuto terapii aplikovat. Nejvíce pozitivních zkušeností s léčbou androgeny (eventuálně v kombinaci s estrogeny) vykazují postmenopauzální ženy nebo pacientky po bilaterální ovarektomii [3, 34]. HSDD se objevuje více než dvakrát častěji u žen po oboustranné adnexektomii než u žen před menopauzou [22]. Léčba testosteronem u postmenopauzálních žen zlepšuje většinu sexuálních funkcí, avšak názory na bezpečnost, délku terapie a aplikační formy nejsou jednotné [21]. Některé práce referují o dobré zkušenosti s tibolonem při léčbě FSD [25]. Nejvíce perspektivní se do budoucna zdá ovlivnění ženské sexuální touhy preparáty nehormonální psychofarmakoterapie. Jejich výzkum byl inspirován tlumivým efektem některých tricyklických antidepresiv, inhibitorů monoaminooxidázy a selektivních inhibitorů zpětného vychytávání serotoninu (SSRi) na ženskou sexuální touhu, jejichž účinky známe z klinické praxe [8]. Tyto negativní vedlejší efekty na sexuální touhu podnítily zájem o studium tohoto typu receptorů. Do budoucna se z tohoto pohledu zdají být perspektivní preparáty, které budou působit jako 5HT2 antagonisté a 5HT1a agonisté, u nichž se předpokládá pozitivní vliv na vnímání sexuální touhy [31].
ZÁVĚR
Zhruba u 10–16 procent ženské populace se vyskytuje deprivace spojená s nízkou sexuální touhou. Přibližně každá osmá žena má ve věku mezi 45 až 64 roky problémy se sexuální touhou a zhruba každá patnáctá s pocity sexuálního vzrušení a orgasmem [17, 32]. Navzdory relativně vysoké prevalenci HSDD a poměrně dobře vypracovaným metodám její diagnostiky nemáme v současné době propracovaný systém léčby těchto problémů. U žen s estrogenovou karencí se pokoušíme ovlivnit tyto problémy hormonální substituční terapií eventuálně v kombinaci s androgeny. Experimentálně se zkouší léky, které by mohly ovlivnit tyto problémy na centrální úrovni.
MUDr. Zlatko Pastor
NZZ GONA
Národní třída 25
110 00 Praha 1
e-mail: pastor.zlatko@volny.cz
Sources
1. American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 4th ed. Text revision. Washington, DC: American Psychiatric Press, 2000.
2. Basson, R., Berman, J., Burnett, A., et al. Report of the International Consensus Development Conference on Female Sexual Dysfunction: definitions and classifications. J Urol, 2000, 163, 3, p. 888-893.
3. Basson, R., Althof, S., Davis, S., et al. Summary of the recommendations on sexual dysfunctions in women. J Sex Med, 2004, 1, p. 24-34.
4. Basson, R., Wierman, ME., van Lankveld, J., et al. Summary of recommendations on sexual dysfunctions in women. J Sex Med, 2010, 7, p. 314-326.
5. Brock, G., Nicolosi, A., Glasser, DB., et al. Sexual problems in mature men and women: Results of global study. Int J Import Res, 2002, 14, 3 (suppl), p. 57-58.
6. Burri, AV., Lynn, MC., Spector, TD. The genetics and epidemiology of Female Sexual Dysfunction: a review. J Sex Med, 2009, 6, p. 646-657.
7. Clayton, AH. Sexual function and dysfunction in women. Psychiatr Clin North Am, 2003, 26, p. 673-682.
8. Clayton, AH., Montejo, AL. Major depressive disorder, antidepressants and sexual dysfunction. J Clin Psychiatry, 2006, 67, 6 (suppl), p. 33-37.
9. Clayton, AH., Goldfischer, ER., Goldstein, I., et al. Validation of the Decreased Sexual Desire Screener (DSDS): a brief diagnostic instrument for generalized acquired female Hypoactive Sexual Desire Disorder (HSDD). J Sex Med, 2009, 6, p. 730-738.
10. Dennerstein, L., et al. Attitudes toward and frequency of partner interactions among women reporting decreased sexual desire. J Sex Med 2009, 6, p. 1668-1673.
11. DeRogatis, LR.,Rosen, R., Leiblum, S., et al. The Female Sexual Distress Scale (FSDS): initial validation of a standardized scale for assessment of sexually related personal distress in women. J Sex Marital Ther, 2002, 28, p. 317-330.
12. DeRogatis, L., Clayton, A., Lewis-D’Agostino, D., et al. Validation of the female sexual distress scale - revised for assessing distress in women with Hypoactive Sexual Desire Disorder. J Sex Med, 2008, 5, p. 357-364.
13. Female Sexual Function Index (FSFI) [online]. last revision 25.2. 2000 [cit. 2009-08-03]. Dostupný na WWW: < http://www.fsfi-questionnaire.com>.
14. Frank, JE., Mistretta, P., Will, J. Diagnosis and treatment of female sexual dysfunction. Am Fam Physician, 2008, 77, p. 635-642.
15. Goldstein, I., Meston, MS., Davis, SR., et al. Women’s sexual function and dysfunction. London: Taylor and Francis, 2006.
16. Graziottin, A. Prevalence and evaluation of sexual health problems – HSDD in Europe. J Sex Med, 2007, 4, 3 (suppl), p. 211-219.
17. Hayes, RD., Dennerstein, L., Bennett, CM., et al. What is the “true” prevalence of female sexual dysfunctions and does the way we assess these conditions have an impact? J Sex Med, 2008, 5, p. 777-787.
18. Hubayter, Z., Simon, JA. Testosterone therapy for sexual dysfunction in postmenopausal women. Climacteric, 2008, 11, p. 181-191.
19. Janssen, E., Bancroft, J. The dual control model. The role of sexual inhibition and excitation in sexual arousal and behavior. In Janssen, E. The psychophysiology of sex. Bloomington: Indiana University Press, 2007, p. 197-222.
20. Kaplan, HS. Disorders of sexual desire. New York: Brunner/Mazel Publishers Inc, 1979.
21. Krychman, ML., Stelling, CJ., Carter, J., et al. A case series of androgen use in breast cancer survivors with sexual dysfunction. J Sex Med, 2007, 4, p. 1769–1774.
22. Leiblum, SR., Koochaki, PE., Rodenberg, CA., et al. Hypoactive sexual desire disorder in postmenopausal women: US results from the Women’s International Study of Health and Sexuality (WISHeS). Menopause, 2006, 3, p. 46-56.
23. Masters, W., Johnson, V. Human sexual response. Boston: Little Brown, 1966.
24. Nappi, R., Dean, J., Herbert, A., et al. Decreased Sexual Desire Screener (DSDS) for diagnosis of Hypoactive Sexual Desire Disorder (HSDD) in European women. J Sex Med, 2009, 6, 2 (suppl), p. 46.
25. Nijland, EA., Schultz, WCMW., Nathorst-Boös, J., et al. Tibolone and transdermal E2/NETA for the treatment of female sexual dysfunction in naturally menopausal women: Results of a randomized active-controlled trial. J Sex Med, 2008, 5, p. 646–656.
26. Pastor, Z. Klasifikace a etiologie ženských sexuálních dysfunkcí, Sexologia, 2007, 2, s. 15-23.
27. Pastor, Z. Sexualita ženy. Praha: Grada Publishing, 2007.
28. Pfaff, DW. Drive: Neurobiological and molecular mechanisms of sexual motivation. Cambridge: MIT Press, 1999.
29. Pfaus, JG. Pathways of sexual desire. J Sex Med, 2009, 6, p. 1506-1533.
30. Rosen, RC., et al. Correlates of sexually-related personal distress in women with low sexual desire. J Sex Med, 2009, 6, p. 1549-1560.
31. Segraves, R., Woodard, T. Female Hypoactive Sexual Desire Disorder: history and current status. J Sex Med, 2006, 3, p. 408–418.
32. Sexual Interest and Desire Inventory – Female [online]. Last revision 30.8. 2004. [cit 2009-08-03]. Dostupný na WWW: <http://www.isswsh.org/pdf/SIDIF%20final%20May%202004.pdf>..
33. Shifren, JL., Monz, BU., Russo, PA., et al. Sexual problems and distress in United States women: Prevalence and correlates. Obstet Gynecol, 2008, 112, p. 970-978.
34. Snabes, M., Simes, S. Approved hormonal treatments for HSDD: an unmet medical need. J Sex Med, 2009, 6, p. 1846-1849.
35. Trudel, G., Marchand, A., Ravart., M., et al. The effect of cognitive behavioral group treatment program on hypoactive sexual desire in women. Sex Rel Ther, 2001, 16, p. 145-164.
36. World Health Organisation. ICD-10: International statistical classification of diseases and related health problem. Geneva, 1992.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2011 Issue 1
Most read in this issue
- Vede užívání psychotropních látek k rizikovému sexuálnímu chování?
- Fatální průběh neonatální infekce citrobakterem a jeho právní posouzení
- Poruchy ženské sexuální touhy – prevalence, klasifikace a možnosti terapie
- Vrozená imunita v patogenezi intraamniální infekce u těhotenství komplikovaného předčasným odtokem plodové vody
