Změny kvality sexuálního života po operacích pro sestup pánevních orgánů
Changes of the quality of sexual life following pelvic organ prolapse surgery
Objective: The aim of the study was to determine the percentage of sexually active women with a higher degree of descent in the anterior and middle compartment (in one compartment at least ≥ III degree) and how the surgical solution affects the quality of sexual life and overall quality of life in women who underwent surgery.
Methods: Patients who underwent prolapse surgery were included in the study. Before the operation, a complete urogynecological examination was performed, including ultrasound examination, history and POP-Q (pelvic organ prolapse quantification system) evaluation, and quality of life questionnaires were completed. We compared the quality of sexual life in sexually active women before and after surgery to ascertain the effect of surgery in this respect.
Results: The study included 128 patients who underwent pelvic organ descent surgery from January 2018 to April 2019. Depending on the type of operation, they were divided into three groups: reconstruction with anterior vaginal implant fixed to the sacrospinous ligament, laparoscopic sacrocolpopexy and sacrospinous vaginofixation according to Amreich-Richter. The differences between the groups in the results of the surgical solution were not statistically significant due to the size of the monitored group. Sexual activity of the patients even in the advanced stage of pelvic organ setup was reported preoperatively by 45.9% of women and postoperatively – after 1 year – by 44.8% of women. Comparing the quality of life preoperatively and postoperatively, there was a very significant improvement in 58.0% of respondents, a significant improvement in 36.0% and a slight improvement in 2.0%: only in 3.0% of women, there was a deterioration (ranging from mild to very significant). Surgical treatment of the descent slightly worsened the quality of sexual life in 20.8% of women, did not change it in 33.3% and significantly improved it in 45.8% of them.
Conclusion: A high percentage of patients are sexually active even at an advanced stage of descent. Comparing the quality of life preoperatively and postoperatively, there was a significant improvement or even complete resolution of the problems associated with descent in most women. For some women, the surgical treatment of the descent may slightly worsen the quality of sexual life; in others, its quality remains at the same level, but the largest section of the studied group feels a significant improvement in the perception of sexual activities.
Keywords:
pelvic organ prolapse – pelvic organ prolapse quantification system – Quality of life – quality of sexual life – PISQ-12
Authors:
Velický Vladimír 1,2
Authors‘ workplace:
Gynekologicko-porodnické oddělení, Nemocnice Sokolov
1; Gynekologicko-porodnické oddělení, Fakultní Thomayerova nemocnice, Praha
2
Published in:
Ceska Gynekol 2021; 86(3): 167-174
Category:
Retrospective study
doi:
https://doi.org/10.48095/cccg2021167
Overview
Cíl studie: Cílem studie bylo zjistit procento sexuálně aktivních žen s vyšším stupněm sestupu v předním a středním kompartementu (v jednom kompartementu minimálně ≥ III. stupně) a jak operační řešení ovlivní kvalitu sexuálního života a celkovou kvalitu života operovaných žen.
Metodika: Do studie byly zařazeny pacientky, které podstoupily operaci pro sestup. Před operací bylo provedeno kompletní urogynekologické vyšetření, vč. ultrazvukového vyšetření a anamnézy, byl hodnocen stupeň sestupu pánevních orgánů (POP-Q – pelvic organ prolapse quantification system) a byl vyplněn dotazník kvality života. Porovnali jsme kvalitu sexuálního života u sexuálně aktivních žen před operací a vliv operace na jeho kvalitu.
Výsledky: Do studie bylo zařazeno 128 pacientek, které podstoupily operační řešení sestupu pánevních orgánů od ledna 2018 do dubna 2019. Dle typu operace byly rozděleny do třech skupin: rekonstrukce s předním vaginálním implantátem fixovaným do sakrospinózního vazu, laparoskopická sakrokolpopexe/sakrocervikopexe/sakrohysteropexe a sakrospinózní vaginofixace dle Amreicha. Rozdíly ve výsledcích operačního řešení nebyly mezi skupinami statisticky významné vzhledem k velikosti sledovaného souboru. Sexuální aktivita pacientek i v pokročilém stadiu sestupu pánevních orgánů byla předoperačně u 45,9 % žen, pooperačně po jednom roce u 44,8 % žen. Při porovnání kvality života předoperačně a pooperačně došlo k velmi významnému zlepšení u 58,0 % dotázaných, k velkému zlepšení u 36,0 %, k mírnému zlepšení u 2,0 % a pouze u 3,0 % žen k jakémukoli zhoršení stavu (mírné až velmi velké zhoršení). Kvalitu sexuálního života operační řešení sestupu mírně zhoršuje u 20,8 % pacientek, nemění u 33,3 % a výrazně zlepšuje u 45,8 % žen.
Závěr: Vysoké procento pacientek je i při pokročilém stupni sestupu sexuálně aktivní. Při porovnání kvality života předoperačně a pooperačně došlo k výraznému zlepšení až k úplnému vymizení obtíží spojovaných se sestupem u většiny žen. U části žen může operační řešení sestupu kvalitu sexuálního života mírně zhoršit, v části udržuje stejnou kvalitu sexuálního života, ale největší část studované skupiny pociťuje výrazné zlepšení vnímání sexuálních aktivit.
Klíčová slova:
sestup pánevních orgánů – stupeň sestupu pánevních orgánů – kvalita života – kvalita sexuálního života – PISQ-12
Úvod
Sestup pánevních orgánů (POP – pelvic organ prolaps) postihuje ženy v různých obdobích života. S přibývajícím věkem se symptomy sestupu často zhoršují. U žen > 50 let je prevalence sestupu kolem 50 % [1]. Dysfunkce pánevního dna (PFD – pelvic floor dysfunction) se projevuje celou řadou symptomů a anatomických změn, které souvisejí s abnormální funkcí svalů pánevního dna. Běžně se zjišťuje buď zvýšená, nebo snížená aktivita, nebo nevhodná koordinace svalů pánevního dna. Poruchy podpory a fixace pánevních orgánů jsou příčinou vzniku POP [2]. Riziko vzniku prolapsu stoupá s věkem, s počtem a typem vaginálních porodů, s přítomností defektů pánevní fascie, s avulzním poraněním m. levator ani, často jako následek klešťového porodu, se stoupajícím BMI (index tělesné hmotnosti), s nadměrným zvyšováním nitrobřišního tlaku při chronických respiračních nemocích a významná je taktéž genetická predispozice kvality vaziva [3]. Mezi hlavní symptomy prolapsu řadíme bulging neboli „vyklenutí/vyboulení“ v poševním introitu, pocit tlaku v podbřišku nebo zádech, retenci moči s eventuální nutností repozice přední poševní stěny, poruchy evakuace stolice či sexuální dysfunkce [4]. Diagnózu stanovíme na základě přítomnosti symptomů, klinickým vyšetřením a vyšetřením zobrazovacími metodami. Klinický popis sestupu orgánů malé pánve se provádí při fyzikálním vyšetření zevních pohlavních orgánů při prázdném močovém měchýři. Kvantifikace sestupu pánevních orgánů (POP-Q – pelvic organ prolapse quantification system) popisuje a standardizuje stupeň a typ sestupu od stadia 0 po stadium IV. Rozeznáváme defekty v horizontální rovině rozdělené na stupeň I, II a III. Podle dominantního defektu v předozadní rovině dělíme na postižení předního, středního neboli apikálního či centrálního kompartementu a zadního kompartementu [5]. Relativně jednoduché a s maximální výtěžností je zobrazení defektu pánevní dna ultrazvukem. Umožňuje rozlišit typ sestupu a při rozšířeném zobrazení ve 4D projekci vizualizovat avulzní poranění puborektálního svalu spolu s plochou balooningu [6–10]. Základním cílem jakékoli léčby v urogynekologii je zlepšení kvality života [11]. Přístup založený na subjektivních stescích nemocné je často důležitější než léčba abnormalit zjištěných na podkladě klinického vyšetření či anatomických odchylek [12]. K objektivnímu zhodnocení subjektivních potíží ženy je nutné použití různých dotazníků kvality života. Sexuální život je pro mnoho žen bez závislosti na věku velice důležitým aspektem kvality života. Současná společnost je v tomto směru více uvědomělá a ženy se o možnosti zlepšení či zachování kvality svého sexuálního života více zajímají [13,14]. Mezi nejvyužívanější dotazníky kvality sexuálního života řadíme PISQ (pelvic organ prolapse/urinary incontinence sexual function questionnaire), v české verzi v roce 2001 jako jediný dotazník specifický pro ženy s prolapsem [15]. Obsahuje 31 otázek rozdělených do tří domén:
behaviorální-emotivní;
tělesná;
týkající se partnera.
V roce 2003 byl doplněn o zkrácenou verzi PISQ-12 s pouze 12 otázkami rozdělenými do týchž domén [16]. Pro potřeby celé urogynekologické populace žen byl v roce 2013 odbornou organizací IUGA (International Urogynecological Association) doplněn o potřeby žen bez partnera, sexuálně neaktivních žen a žen s anální inkontinencí [17]. Cílem naší práce bylo zjistit zastoupení sexuálně aktivních žen před operačním řešením sestupu vyššího stupně (minimálně stupně III) a jak operační řešení ovlivní kvalitu sexuálního života a celkovou kvalitu života operovaných žen.
Metodika
Během stáže na urogynekologickém oddělení Gynekologicko-porodnické kliniky Všeobecné fakultní nemocnice v Praze byla retrospektivně vyhodnocena skupina pacientek, které podstoupily operační řešení sestupu od ledna 2018 do března 2019 a před operací vyplnily dotazníky kvality života. Vstupním kritériem na zařazení do studie byl sestup minimálně stupně III a dále byla sonograficky ověřena avulze m. levator ani dvěma specialisty v oboru urogynekologie. Jedná se o průběžná data s předoperačním standardizovaným rozhovorem zaměřeným na symptomy inkontinence moči, sestup pánevních orgánů a sexuální funkce. Pacientky podstoupily standardní urogynekologické vyšetření, vč. ultrazvukového vyšetření 4D pánevního dna a hodnocení pánevního sestupu POP-Q dle doporučení ICS (International Continence Society). Každá pacientka standardně vyplnila dotazník ICIQ-UI SF (international consultation on incontinence questionnaire-urinary incontinence short form) a dotazník PISQ-12 před operací a dále minimálně 3 a 12 měsíců po operaci. Kvalita života byla hodnocena dotazníky UDI (urinary distress invectory), POPDI (pelvic organ prolaps distress invectory) a CRADI (colorectal-anal distress inventory). Hodnocení bylo zaměřeno na porovnání předoperační aktivity života s důrazem na sexuální aktivitu a porovnání 3 a 12 měsíců po operaci. Monitoring kvality života zkoumal obtěžující pocit sestupu, bolest v pochvě se zhoršováním vestoje, pocit tíhy či tahu v dolní polovině břicha nebo zad. Dále se hodnotila nutnost tlačení při vyprazdňování močového měchýře, pocit neúplného vyprázdnění močového měchýře po vymočení, pocit neúplného vyprázdnění střeva po skončení defekace. Další soubor dotazů směřoval k pocitu úniku moči, hodnocení pocitu, jak velké množství moči unikne, kvantifikace, jak moc to pacientkám vadí v každodenním životě, na stupnici od 0 do 10. Soubor otázek na sexuální aktivitu obsahoval dotazy na touhu na sex (chuť, plánování, pocit frustrace z nedostatku sexuálních aktivit atd.), otázku ohledně vyvrcholení, vzrušení, různorodosti sexuálních aktivit, bolestivost při styku, obavy z úniku tělesných exkrementů, dále na pocit fyzické nedokonalosti vzhledem k prolapsu. Ptali jsme se i na potíže partnera s předčasnou ejakulací a porovnání orgazmů v minulosti a za posledních 6 měsíců před vyplněním dotazníku.
Podle typu operace byly ženy rozděleny do třech skupin:
rekonstrukce s předním vaginálním implantátem fixovaným do sakrospinózního vazu;
laparoskopická sakrocervikopexe, sakrohysteropexe či sakrokolpopexe;
sakrospinózní vaginofixace dle Amreicha.
Pooperačně byla provedena kontrola po 3 a 12 měsících a sledování dále pokračuje. Byly vyhodnoceny všechny výše uvedené dotazníky, byla provedena kvantifikace POP-Q vyšetřením v zrcadlech, kontrola zhojení, monitoring eventuální expozice materiálu a vyšetření 4D ultrazvukem.
Výsledky
V retrospektivní analýze byla vyhodnocena skupina 128 pacientek v zastoupení 32,7 % pacientek po rekonstrukci s předním vaginálním implantátem, 33,7 % pacientek po laparoskopické sakropexi a 32,7 % pacientek po sakrospinózní vaginofixaci dle Amreicha. Vzhledem k počtu pacientek v každé skupině jsme neprokázali rozdíly mezi jednotlivými skupinami a dále prezentujeme výsledky pro všechny ženy. Na různé otázky bylo zodpovězeno různým počtem pacientek. Ze sledovaných demografických údajů (tab. 1) byl průměrný věk žen ve sledované skupině 62,8 let (29,5–81,3; medián 65,7 let), průměrná výška 165,3 cm (146–195; medián 165 cm), průměrná hmotnost 72,98 kg (48–114; medián 72 kg), průměrné BMI 26,8 kg/m2 (16,8–44,5; medián 26,8 kg/m2), průměrná parita byla 2,26 porodů (1–6; medián 2 porody), průměrný počet těhotenství 2,93 (1–6; medián 2 těhotenství). Ve skupině chronických onemocnění dominovala léčba hypertenze 45,8 %. Ostatní nemoci jsou zobrazeny v grafu 1. Na otázku ohledně kouření odpovědělo pouze 6,7 % pacientek kladně. Celých 56,3 % dotázaných do té doby nepodstoupilo žádný operační výkon ve svém životě. Mezi operacemi dominovalo odstranění slepého střeva ve 20,6 % a cholecystektomie ve 13,4 %. První porod vaginální cestou byl zaznamenán v 98,9 % (z toho v 6,3 % skončil použitím kleští). Při druhém porodu již na použití kleští nedošlo, ve 2,1 % se ukončilo těhotenství císařským řezem. Bulging (vyklenutí) jako hlavní příznak sestupu je zmiňován v 92,6 % (graf 2). Při vyhodnocování výsledků klinického vyšetření POP-Q jsme zaznamenali délku pochvy s mediánem 9 cm, nejnižší bod prolabovaného vaku byl s mediánem 5 cm, děložní čípek byl v mediánu 2 cm pod hymenálním prstencem (s minimem 0 cm a maximem 14 cm). Pokles zadního kompartementu byl v mediánu 0 cm (s minimem –2 cm a maximem 8 cm). Avulzní poranění puborektálního svalu bylo palpačně zjištěno oboustranně v 77,4 %, jednostranně ve 22,6 %. Pacientky ve velké míře udávaly i močové potíže spojené se symptomatikou hyperaktivního močového měchýře (OAB – overactive bladder) (graf 3). Pozitivní stres test byl u menšího počtu žen (graf 4). Často pacientky udávaly i problémy s evakuací moči (nejčastější byl problém s pomalým proudem) (graf 5). Ve sledovaném souboru nebyly u 88,4 % vyšetřených přítomny symptomy inkontinence stolice. Ve zbylé skupině při přítomnosti tohoto symptomu dominovala inkontinence tuhé stolice (9,1 %), řídké stolice (8,3 %), inkontinenci plynů zmínilo 6,6 % dotázaných. Před operací bylo sexuálně aktivních 45,9 % žen a po operaci 44,8 % žen (graf 6). Jako důvod sexuální inaktivity považuje 22 % dotázaných sestup pánevních orgánů.
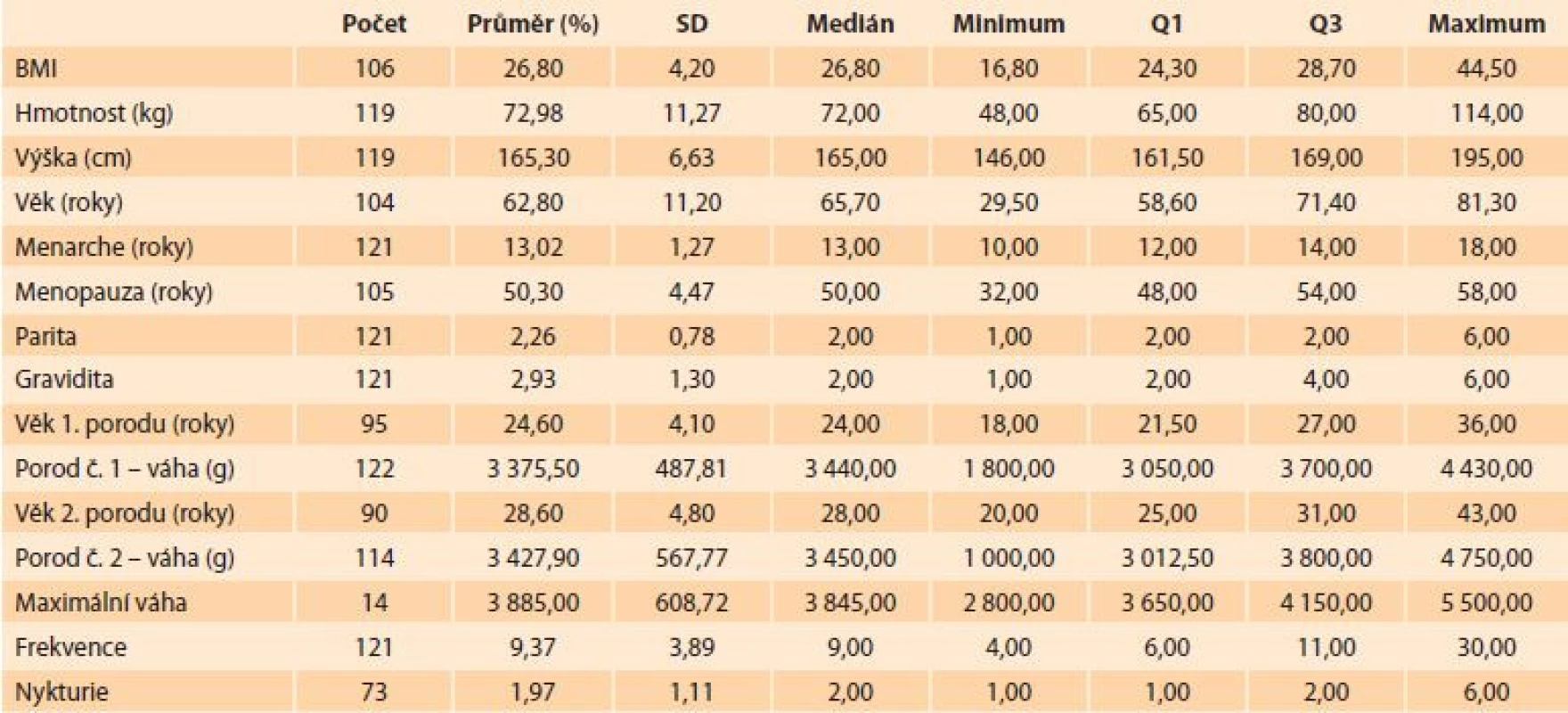






Při vyhodnocení kvality života jsme zjistili obtěžující pocit vystupujícího vaku z pochvy často nebo stále v 90,3 %. Pouze 22,8 % dotázaných nikdy nemělo nepříjemný pocit v pochvě zhoršující se vestoje. Celým 65,8 % dotázaných unikla moč alespoň jednou týdně dominantně v malém množství (61,0 %). Při otázce na dobu úniku moči má problém s doběhnutím na WC 39 % žen, únik při kašlání či kýchání 30,5 %, únik ve spánku 8,6 %, při fyzické námaze/cvičení 13,3 %, únik po vymočení a oblečení se 5,7 % a 1,0 % udává únik stále (tab. 2).
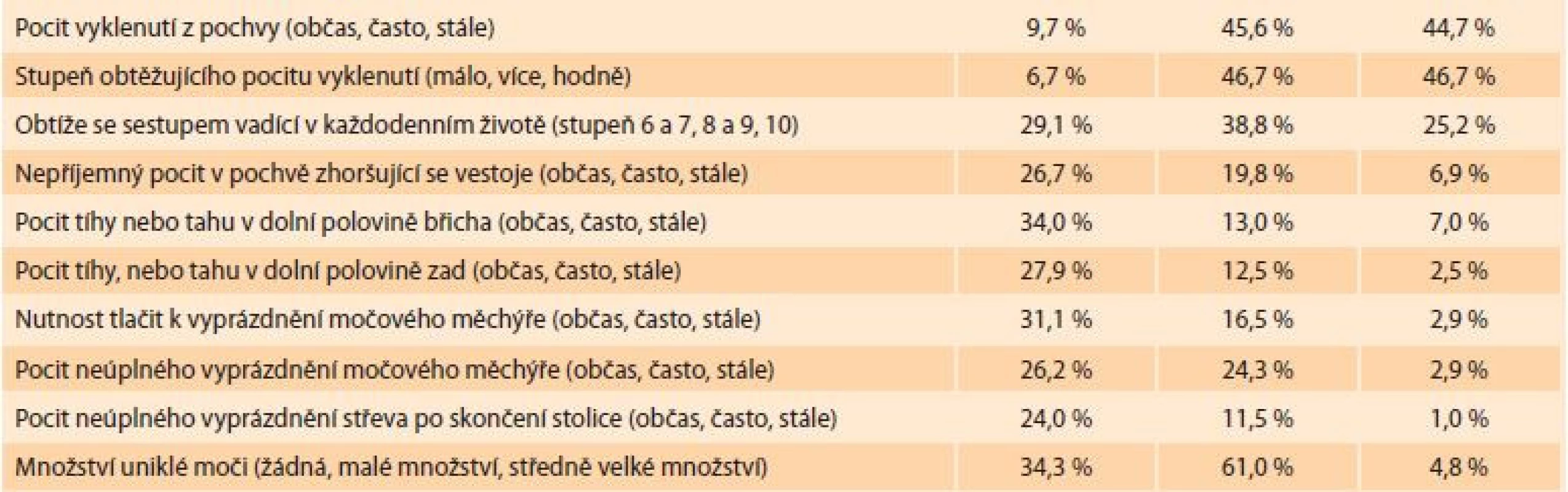
Při vyhodnocení spokojenosti sexuálního života sexuálně aktivních žen sdílí chuť na sex či ho plánuje 76,0 % žen. Orgazmus pociťuje pravidelně či občas 76,0 % žen. Celých 88,0 % žen má někdy pocit sexuálního vzrušení, z toho 26,0 % ho má vždy a 44,0 % často. Různorodost sexuálních aktivit občas nebo častěji vyhovuje 73,4 % dotázaných sexuálně aktivních žen s prolapsem. Občasnou bolest při styku zmiňuje 28,0 % dotázaných. Únik moči během sexuální aktivity udává pouze 8,0 % žen. Obavu z jejího úniku však pociťuje 18,4 % dotázaných (tab. 3).
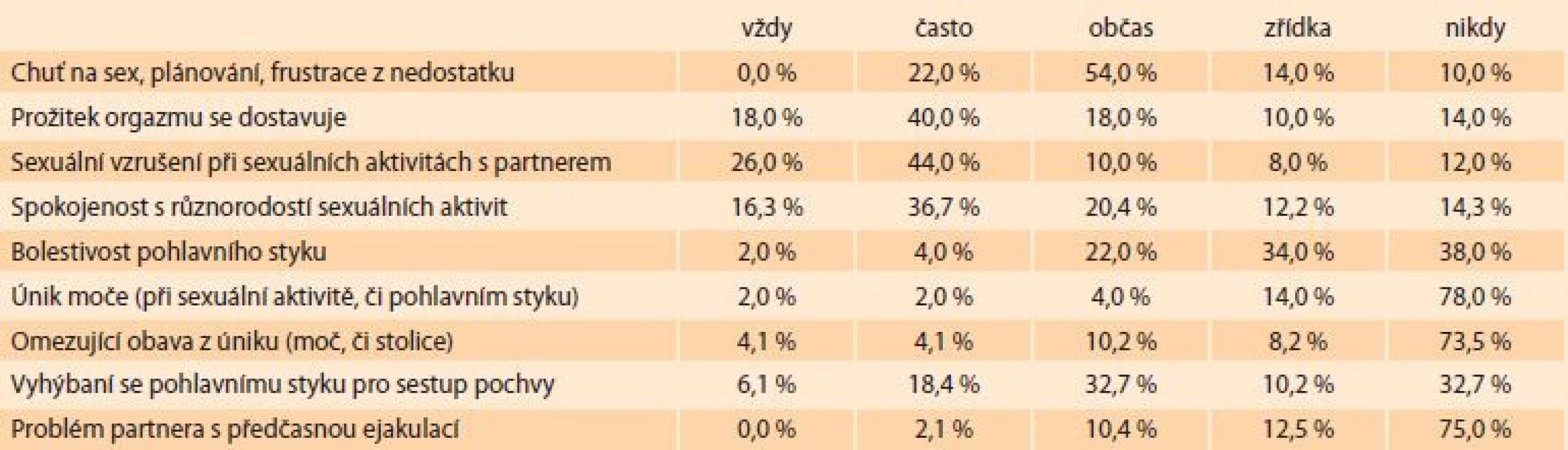
Předoperačně přiznává 95,8 % sexuálně aktivních pacientek stejné či méně intenzivní orgazmy za posledních 6 měsíců s porovnáním v minulosti. Zlepšenou kvalitu pohlavního styku po operaci udává 45,8 % žen. Stejné pocity při styku má 33,3 %, mírné zhoršení pociťuje 20,8 % odpovídajících. Při hodnocení splnění očekávání s operací je medián 100 % (v 5. percentilu 79,1 %). Při porovnání stavu po operaci udává velmi velké zlepšení 58,0 % a velké zlepšení 36,0 % operovaných (94 % žen udává významné zlepšení kvality života). Sexuální aktivitu 12 měsíců po operaci obnovilo 44,8 % žen.
Diskuze
Podle výsledků vyjádřilo 96 % pacientek spokojenost se současným stavem oproti stavu před operací. Pacientky udávají velmi velké zlepšení v 58 % případů, v dalších 36 % udávají velké zlepšení proti stavu před operací. Kvalitu života jedince je možné měřit na základě nejrůznějších dotazníků. Základní filozofií naší práce zůstává naslouchání potížím pacientek. Operační řešení je namístě v případě, že tyto potíže pacientka řešit chce. Operace ale nemá optimalizovat anatomický nález, když sestup pánevních orgánů neobtěžuje pacientku. V těchto případech může operace pouze odstranit anatomický defekt, subjektivní vnímaní stavu se ale v podstatě nemění, na druhé straně vzniká velký prostor k možnému zhoršení vnímání situace po operaci.
Důležitý aspekt správného výběru řešení je míra potíží pacientky. Při porovnání terapie vaginálními pesary s chirurgickým zákrokem jako možnostmi léčby žen se symptomatickým POP byly v práci Lone et al použity validované mezinárodní dotazníky. Po roce bylo zaznamenáno zlepšení kvalita života (QoL – quality of life), snížená frekvence úniku moči a zmírnění vaginálních příznaků v obou skupinách. Ženy, které podstoupily operaci, prokázaly zlepšení evakuace stolice a sexuálního života. V obou skupinách došlo k celkově statisticky významnému zlepšení skóre vaginálních, pohlavních, QoL a močových příznaků. Nebyl zaznamenán žádný statisticky významný rozdíl mezi chirurgickým zákrokem a pesarovými skupinami [18].
Hlavní příznak obtíží – vyklenutí – byl v naší studované skupině přítomen v 90,3 % odpovědí. Symptom byl vyřešen operačním výkonem s výraznou subjektivní spokojeností pacientek. Sumak et al hodnotili dlouhodobou spokojenost pacientek (5–8 let) po operaci (přední plastika). V nastavených kritériích byla objektivní úspěšnost prolaps dle POP-Q stupně 0–I pouze 13,2 %. Subjektivní úspěšnost (absence pocitu vyklenutí) byla přítomna v 68,7 %. Ve výsledcích byly téměř všechny pacientky (98,5 %) s výkonem spokojeny. Ve skupině pacientek s objektivní recidivou nemělo 66,1 % žádné příznaky prolapsu. I přes nízkou objektivní úspěšnost byla spokojenost pacientek s přední plastikou velmi vysoká [19,20]. Lze říci, že prakticky všechny ženy s prolapsem mohou být léčeny a jejich příznaky zlepšeny, i když nejsou zcela vyřešeny [21].
V naší skupině nebyly nalezeny statisticky významné rozdíly v použité operační technice. V podobné zkoumané skupině při porovnání laparoskopické sakrokolpopexe/cervikopexe a přední vaginální síťky (AVM – anterior vaginal mesh) v práci Ballatera et al zahrnující pacientky s pokročilým symptomatickým POP, s převládajícím poklesem přední vaginální stěny ve stadiu III nebo vyšším v kombinaci s apikálním stadiem II až stupněm III, byl hlavním výsledkem anatomický úspěch definovaný jako přední a zadní vaginální stěna neklesající za hymen (stadium II) a sestup vaginálního vrcholu maximálně ve stadiu II. Konstatovali, že nebyly nalezeny žádné rozdíly v anatomické korekci předního a apikálního POP. Skupina s laparoskopickou sakropexí byla vyhodnocena s lepší korekcí defektů zadní vaginální stěny a větší celkovou délkou vaginy [22].
V naší studii nebyl prokázán statisticky významný rozdíl úspěšnosti mezi operacemi s implantátem a klasickou rekonstrukční technikou. Sakrální kolpopexe je spojena s nižším rizikem výskytu prolapsu při následném vyšetření, s nižším rizikem opakovaného chirurgického zákroku pro prolaps, s nižším výskytem pooperační stresové inkontinence a dyspareunie než při různých vaginálních intervencích. Důkazy jsou omezené pro použití transvaginální síťky (na základě doporučení Food and Drug Administration – FDA je většina implantátů na trhu nedostupná a v mnoha zemích je dokonce jejich použití zakázáno) při porovnání s klasickou rekonstrukční operací pro apikální vaginální prolaps [20]. Novým lehčím sítím v současné době chybí důkazy o bezpečnosti. Důkazy byly neprůkazné při srovnání přístupových cest pro sakrální kolpopexi. Z dostupných údajů srovnávajících operaci pro zachování dělohy a vaginální hysterektomii pro prolaps dělohy nelze dospět k jasnému závěru [23]. Výsledky operačního řešení sestupu s transvaginálními implantáty mohou být ovlivněny i technikou zavedení MESH (transvaginální síť) [8,24,25]. Ve studii PROSPECT nebyl nalezen žádný důkaz o rozdílu, pokud jde o příznaky prolapsu, mezi použitím syntetické síťoviny a síťové soupravy u žen podstupujících operaci opakovaného prolapsu. Důkazy o rozdílu byly nalezeny při objektivním selhání a nutnosti další operace v porovnání nativní tkáně vs. síťové sety. Výsledky by bylo do budoucna vhodné hlásit odděleně pro primární a opakovanou operaci prolapsu vzhledem k vyššímu riziku selhání při reoperaci [26]. Operační metoda vaginální sakrospinózní fixace po vaginální hysterektomii a reparaci rektokély nativní tkání se zdá být bezpečnou a účinnou metodou pro léčbu pokročilého stadia POP, která nabízí vynikající úlevu od všech poruch pánevního dna. Tradiční transvaginální operace s využitím nativní tkáně jsou bezpečné a účinné při korekci prolapsu vaginální klenby po hysterektomii a představuje platnou alternativu k protetickým postupům při léčbě prolapsu vaginální klenby [27,28].
Van Zanten et al studovali sexuální funkce ve skupině pacientek pomocí dotazníku PISQ-12 v mediánu 15,3 měsíce. Zaměřili se na skupinu pacientek a jejich sexuální funkce před operací POP a po operaci. Rozdíl v celkovém počtu sexuálně aktivních žen před operací a po ní (58,9 vs. 63,5 %) byl v korelaci s naší sledovanou skupinou (45,9 vs. 44,8 %, nutno připomenout, že velmi záleží na počtu sexuálně aktivních žen před operací). Předoperačně nedošlo k pohlavnímu styku kvůli vyboulení v pochvě ve 24 % případů. V naší skupině bylo sexuálně neaktivních 22 % dotázaných. Lze říct, že robotem asistovaná operace středního kompartementu stejně jako jakékoli naše operační řešení (ve sledování 1 rok po operaci) sexuální funkce nezhoršuje, naopak vylepšuje fyzické a emoční skóre [29].
V naší skupině trpělo urgentními obtížemi 58,7 %, urgentní inkontinencí 30,6 % a stresovou inkontinencí 31 % vyšetřovaných pacientek. Předoperačně byly pacientky upozorněny na riziko zhoršení stresové složky inkontinence s eventuální korekcí ve druhé době přibližně za půl roku po operaci pro prolaps. Spokojenost s řešením prolapsu a inkontinence 1 rok po operaci je vysoká. V práci El-Azaba et al při zkoumání koitální inkontinence sexuálně aktivních žen s močovou inkontinencí byly ženy dotázány, zda během sexu dochází k úniku moči a jaký je časový faktor úniku (během penetrace vs. během orgazmu). Koitální inkontinenci měly dvě třetiny z nich. Prevalence stresové složky byla téměř u 90 % zkoumaných, hyperaktivita detruzoru byla přítomna ve 33 %. Koitální inkontinence je téměř vždy příznakem stresové inkontinence s inkompetencí svěrače uretry, i když k ní dochází během orgazmu. Při hyperaktivitě detruzoru během sexu uniká moč mnoha ženám, je ale třeba vzít v úvahu potenciální roli související s nekompetencí uretry [30].
Závěr
Vysoké procento pacientek je i při pokročilém stupni sestupu sexuálně aktivní. Při porovnání kvality života předoperačně a pooperačně došlo k výraznému zlepšení až k úplnému vymizení obtíží spojovaných se sestupem u většiny žen. U části žen může operační řešení sestupu mírně zhoršit kvalitu sexuálního života (20,8 %), u části nemění kvalitu sexuálního života (33,3 %), ale u větší části studované skupiny významně zlepšuje vnímání sexuálních aktivit (45,8 %).
vladimir.velicky@nemocnicesokolov.cz
Publikační etika: Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bio medicínských časopisů.
Konflikt zájmů: Autoři deklarují, že v souvislosti s předmětem studie/práce nemají žádný konflikt zájmů.
Poděkování: Rád bych poděkoval panu prof. MUDr. J. Mašatovi, CSc., za odborné vedení při přípravě tohoto článku a celému urogynekologickému týmu pod vedením prof. MUDr. A. Martana, DrSc., za vstřícný přístup v průběhu mojí stáže a za poskytnutí dat pro přípravu článku. V neposlední řadě děkuji prim. MUDr. P. Kolkovi za dvouleté odborné vedení v urogynekologii a nakonec vedení Nemocnice Sokolov za jejich podporu vzdělávání v této turbulentní době.
Sources
1. Subak LL, Waetjen LE, van den Eeden S et al. Cost of pelvic organ prolapse surgery in the United States. Obstet Gynecol 2001; 98 (4): 646–651. doi: 10.1016/s0029-7844 (01) 01472-7.
2. Grimes WR, Stratton M. Pelvic floor dysfunction. Treasure Island (FL): StatPearls Publishing 2020
3. Dietz HP. Pelvic organ prolapse – a review. Aust Fam Physician 2015; 44 (7): 446–452.
4. Haylen BT, de Ridder D, Freeman RM et al. An International Urogynecological Association (IUGA) /International Continence Society (ICS) joint report on the terminology for female pelvic floor dysfunction. Neurourol Urodyn 2010; 29 (1): 4–20. doi: 10.1002/nau.20798.
5. DeLancey JO. Anatomy and biomechanics of genital prolapse. Clin Obstet Gynecol 1993; 36 (4): 897––909. doi: 10.1097/00003081-199312000-00015.
6. Martan A, Masata M, Halaska M. Ultrasound examination of the lower urinary tract in women. Ceska Gynekol 1997; 62 (6): 350–352.
7. Masata J, Svabik K, Martan A. Ultrasound in urogynecology. Ceska Gynekol 2012; 77 (4): 292–298.
8. Svabik K, Martan A, Masata J et al. Ultrasound appearances after mesh implantation – evidence of mesh contraction or folding? Int Urogynecol J 2011; 22 (5): 529–533. doi: 10.1007/s001 92-010-1308-9.
9. Martan A, Masata J, Halaska M et al. Ultrasound imaging of paravaginal defects in women with stress incontinence before and after paravaginal defect repair. Ultrasound Obstet Gynecol 2002; 19 (5): 496–500. doi: 10.1046/j.1469-0705.2002.00686.x.
10. Martan A, et al. The effect of increasing intra-abdominal pressure on the position of the bladder neck in ultrasound imaging. Geburtshilfe Frauenheilkd 2002; 62 (Suppl 1): 37–41.
11. Drahoradova P, Martan A, Svabik K et al. Longitudinal trends with improvement in quality of life after TVT, TVT O and Burch colposuspension procedures. Med Sci Monit 2011; 17 (2): CR67–CR72. doi: 10.12659/msm.881389.
12. Baxter NN, Rothenberger DA, Lowry AC. Measuring fecal incontinence. Dis Colon Rectum 2003; 46 (12): 1591–1605. doi: 10.1007/ BF02660762.
13. Placik OJ, Arkins JP. Plastic surgery trends parallel Playboy magazine: the pudenda preoccupation. Aesthet Surg J 2014; 34 (7): 1083–1090. doi: 10.1177/1090820X14543514.
14. El Haddad R, Svabik K, Masata J et al. Women‘s quality of life and sexual function after transvaginal anterior repair with mesh insertion. Eur J Obstet Gynecol Reprod Biol 2013; 167 (1): 110–113. doi: 10.1016/j.ejogrb.2012.11.005.
15. Rogers RG, Kammerer-Doak D, Villarreal A et al. A new instrument to measure sexual function in women with urinary incontinence or pelvic organ prolapse. Am J Obstet Gynecol 2001; 184 (4): 552–558. doi: 10.1067/mob.2001.111100.
16. Rogers RG, Coates KW, Kammerer-Doak D et al. A short form of the Pelvic Organ Prolapse/Urinary Incontinence Sexual Questionnaire (PISQ-12). Int Urogynecol J Pelvic Floor Dysfunct 2003; 14 (3): 164–168. doi: 10.1007/s00192-003-1063-2.
17. Rogers RG, Rockwood D, Constantine ML et al. A new measure of sexual function in women with pelvic floor disorders (PFD): the Pelvic Organ Prolapse/Incontinence Sexual Questionnaire, IUGA-Revised (PISQ-IR). Int Urogynecol J 2013; 24 (7): 1091–1103. doi: 10.1007/s00192-012-2020-8.
18. Lone F, Thakar R, Sultan AH. One-year prospective comparison of vaginal pessaries and surgery for pelvic organ prolapse using the validated ICIQ-VS and ICIQ-UI (SF) questionnaires. Int Urogynecol J 2015; 26 (9): 1305–1312. doi: 10.1007/s00192-015-2686-9.
19. Sumak R, Serdinsek T, But I. Long-term follow-up of native tissue anterior vaginal wall repair: does the POP-Q stage really reflect patients‘ satisfaction rate? Int Urogynecol J 2020; 31 (10): 2081–2088. doi: 10.1007/s00192-020-04353-x.
20. Svabik K, Martan A, Masata J et al. Comparison of vaginal mesh repair with sacrospinous vaginal colpopexy in the management of vaginal vault prolapse after hysterectomy in patients with levator ani avulsion: a randomized controlled trial. Ultrasound Obstet Gynecol 2014; 43 (4): 365–371. doi: 10.1002/uog.13305.
21. Weber AM, Richter HE. Pelvic organ prolapse. Obstet Gynecol 2005; 106 (3): 615–634. doi: 10.1097/01.AOG.0000175832.13266.bb.
22. Bataller E, Ros C, Anglès S et al. Anatomical outcomes 1 year after pelvic organ prolapse surgery in patients with and without a uterus at a high risk of recurrence: a randomised controlled trial comparing laparoscopic sacrocolpopexy/cervicopexy and anterior vaginal mesh. Int Urogynecol J 2019; 30 (4): 545–555. doi: 10.1007/s00192-018-3702-7.
23. Maher C, Feiner B, Baessler K et al. Surgery for women with apical vaginal prolapse. Cochrane Database Syst Rev 2016; 10 (10): CD012376. doi: 10.1002/14651858.CD012376.
24. Masata J, Dundr P, Martan A. Actinomyces infection appearing five years after trocar-guided transvaginal mesh prolapse repair. Int Urogynecol J 2014; 25 (7): 993–996. doi: 10.1007/s00192-013-2304-7.
25. Neuman M, Masata J, Hubka P et al. Sacrospinous ligaments anterior apical anchoring for needle-guided mesh is a safe option: a cadaveric study. Urology 2012; 79 (5): 1020–1022. doi: 10.1016/j.urology.2012.01.045.
26. Glazener CM, Breeman S, Elders A et al. Mesh, graft, or standard repair for women having primary transvaginal anterior or posterior compartment prolapse surgery: two parallel-group, multicentre, randomised, controlled trials (PROSPECT). Lancet 2017; 389 (10067): 381–392. doi: 10.1016/S0140-6736 (16) 31596-3.
27. Milani R, Frigerio M, Velluci FL et al. Transvaginal native-tissue repair of vaginal vault prolapse. Minerva Ginecol 2018; 70 (4): 371–377. doi: 10.23736/S0026-4784.18.04191-6.
28. Kavvadias T, Schoenfisch B, Brucker SY et al. Anatomical and functional outcomes after hysterectomy and bilateral sacrospinous ligament fixation for stage IV uterovaginal prolapse: a prospective case series. BMC Urol 2020; 20 (1): 126. doi: 10.1186/s12894-020-00694-3.
29. van Zanten F, Brem C, Lenters E et al. Sexual function after robot-assisted prolapse surgery: a prospective study. Int Urogynecol J 2018; 29 (6): 905–912. doi: 10.1007/s00192-018- 3645-z.
30. El-Azab AS, Yousef HA, Seifeldein GS. Coital incontinence: relation to detrusor overactivity and stress incontinence. Neurourol Urodyn 2011; 30 (4): 520–524. doi: 10.1002/nau.21041.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2021 Issue 3
Most read in this issue
- Estetrol and the possibilities of its clinical use
- Adenomyosis – its possible effect on endometrial function and receptivity
- Hereditary antithrombin deficiency in pregnancy – severe thrombophilic disorder as a danger for mother and foetus
- Changes of the quality of sexual life following pelvic organ prolapse surgery
