Lymfedémy po operacích karcinomu vulvy. Prospektivní studie
Lymphedema after vulvar cancer surgery. A prospective study
Introduction:
Prospective detection of postoperative lymphedema of the lower limbs (LLL) in patients after surgery for vulvar cancer using different examination methods and their comparison.
Design:
Prospective clinical study.
Setting:
Department of Obstetrics and Gynecology, 2nd Medical Faculty of the Charles University and University Hospital Motol, Prague.
Methods:
Totally 36 women were followed after surgery for vulvar cancer. Due to the radicality of surgery the patients were divided into conservative (sentinel lymph node biopsy) and radical (inguinofemoral lymphadenectomy) group. Lower limbs were preoperatively and 3, 6 and 12 months after surgery assessed for the presence of lymphedema by measuring of circumferences, multifrequency bioelectrical impedance analysis (MFBIA) and subjective evaluation of patients.
Results:
The prevalence of lower limb lymphedema 12 months after surgery diagnosed by subjective evaluation reached 19,44%, by circumference measurement 38,89% and with MFBIA 66,67%. The prevalence of lymphedema after inguinofemoral lymphadenectomy diagnosed by circumference measurement was in 12 months after surgery higher (45.83%) than after the conservative surgery (25%). Risk factors were evaluated 12 months after surgery (age, BMI, adjuvant radiotherapy, type of surgery) and none of them were found to be statistically significant for the development of the lower limbs lymphedema.
Conclusion:
The prevalence of lymphedema significantly depends on the diagnostic method, because they capture lymphedema in its various stages. Due to the high sensitivity MFBIA can be used for the detection of early stages of lymphedema. Preoperative measurement of the lower limbs is important for early detection of postoperative lymphedema.
Keywords:
vulvar cancer – lymphedema – multifrequency bioelectrical impedance analysis – MFBIA – circumference measurement
Autoři:
Marta Nováčková 1
; Michael Jiří Halaška 1
; I. Malá 2; Helena Robová 1
; M. Pluta 1; Roman Chmel 1
; Lukáš Rob 1
Působiště autorů:
Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha, přednosta prof. MUDr. L. Rob, CSc.
1; Vysoká škola ekonomická, Praha, vedoucí katedry doc. RNDr. L. Marek, CSc.
2
Vyšlo v časopise:
Ceska Gynekol 2013; 78(5): 473-480
Kategorie:
Původní práce
Souhrn
Cíl studie:
Prospektivní sledování pooperačního lymf-edému dolních končetin u pacientek po operaci pro karcinom vulvy pomocí různých vyšetřovacích metod a jejich porovnání.
Typ studie:
Prospektivní klinická studie.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha.
Metodika:
Celkem bylo sledováno 36 žen po operaci karcinomu vulvy. Pacientky byly rozděleny podle radikality lymfadenektomie na konzervativní (exstirpace sentinelových uzlin) a radikální (ingvinofemorální lymfadenektomie) skupinu. Před operací a za 3, 6 a 12 měsíců po operaci byl hodnocen stav dolních končetin z hlediska lymfedému pomocí metody měření obvodů, vyšetření multifrekvenční bioelektrickou impedanční analýzou (MFBIA) a subjektivního pocitu pacientek.
Výsledky:
Za 12 měsíců po operaci dosáhla prevalence lymfedémů dolních končetin diagnostikovaná pomocí subjektivního hodnocení 19,44 %, metodou měření obvodů končetin 38,89 % a pomocí MFBIA 66,67 %. Prevalence lymfedémů po ingvinofemorální lymfadenektomii diagnostikovaná měřením obvodů byla za 12 měsíců po operaci vyšší (45,83 %) než ve skupině po konzervativním výkonu (25 %). Dvanáct měsíců po operaci byly vyhodnoceny rizikové faktory (věk, BMI, adjuvantní radioterapie, typ operace) a žádný z nich nebyl shledán statisticky významným pro vznik lymfedému dolních končetin.
Závěr:
Prevalence lymfedémů výrazně závisí na diagnostické metodě, protože zachycují lymfedém v jeho různých stadiích. Pro vysokou senzitivitu lze metodu MFBIA použít pro detekci časných stadií lymfedému. Pro možnost časné detekce lymfedémů po operacích pro gynekologické nádory jsou nutná již předoperační měření dolních končetin.
Klíčová slova
karcinom vulvy – lymfedém – multifrekvenční bioelektrická impedanční analýza – MFBIA – měření obvodů končetin
ÚVOD
Zhoubné nádory vulvy se v porovnání s ostatními gynekologickými malignitami vyznačují některými specifiky, a to zejména věkovou distribucí a nízkou frekvencí. V České republice se incidence maligních tumorů vulvy dlouhodobě pohybuje mezi 2,5–4,0/100 000 s relativně vysokou mortalitou 1,4–2,0/100 000. Průměrný věk pacientek je 69 let. Pouze 3 % těchto nádorů se vyskytují do 40. roku života [21].
Základní metodu léčby karcinomu vulvy představuje chirurgický zákrok. Cílem chirurgické terapie je odstranění tumoru s bezpečným lemem a odejmutí spádových lymfatických uzlin. V případě invaze nad 1 mm se standardně provádí regionální ingvinofemorální lymfadenektomie, s níž souvisí významná časná i pozdní pooperační morbidita [18]. V roce 2008 bylo na konferenci International Sentinel Node Society přijato konsenzuální rozhodnutí, že u nádorů vulvy do velikosti 4 cm lze akceptovat při negativním histopatologickém nálezu v sentinelových uzlinách pouze exstirpaci sentinelových uzlin jako alternativu ingvinofemorální lymfadenektomie [14].
K nejčastějším pozdním komplikacím po operacích gynekologických malignit, jejichž součástí je lymfadenektomie, patří lymfedém dolních končetin. Lymfedém je vysokoproteinový otok způsobený nadměrnou akumulací extracelulární tekutiny ve tkáních postižené části těla následkem nedostatečné lymfatické drenáže. Sekundární lymf-edém vzniká následkem obstrukce nebo poranění lymfatického systému, ke kterým může dojít v důsledku přítomnosti nádoru nebo jeho chirurgické léčby, radioterapie, chemoterapie, infekce nebo traumatu [2]. Pacienti s lymfedémem trpí pocitem těžké končetiny, bolestivostí, otokem, dyskomfortem v oblasti končetiny, poruchami hybnosti, opakovanými lymfangoitidami a celulitidami a často také psychickými problémy. Neméně důležitý je i negativní kosmetický efekt. Nejvyšší prevalence lymfedémů v gynekologii je zaznamenána po chirurgické léčbě karcinomů vulvy [16]. Mezi faktory ovlivňující incidenci patří délka sledování, diagnostická metoda, typ a rozsah radikality operace a počet odstraněných lymfatických uzlin.
Úspěšnost léčby lymfedému závisí zejména na časné diagnostice. Proto je důležité najít metodu, která dokáže zachytit již počáteční stadia lymfedému.
Cílem této práce je vyhodnocení prevalence lymfedémů po různě radikálních operacích karcinomu vulvy a porovnání různých metod diagnostiky lymfedému.
METODIKA
Pro stanovení diagnózy lymfedému byly po-užity následující metody:
- Výpočet objemu končetiny na základě měření obvodů. Tvar končetiny byl pro výpočet objemu zjednodušen do šesti válců. Měření začínalo v úrovni kotníku a pokračovalo proximálně v deseticentimetrových intervalech do vzdálenosti 60 cm. Z každých dvou vedlejších změřených obvodů se vypočítala průměrná hodnota a z ní objem válce délky 10 cm. Sečtením objemů válců se získal celkový objem měřené končetiny. Pooperační lymfedém byl diagnostikován v případě, že byl aktuální objem končetiny větší než 110 % jejího objemu před operací.
- Multifrekvenční bioelektrická impedanční analýza (MFBIA) využívá ke stanovení objemu extracelulární tekutiny měření impedance (odporu), kterou vytváří tkáň končetiny při průchodu střídavého elektrického proudu o různých frekvencích. Podrobná metodika tohoto vyšetření byla popsána v dřívější publikaci [10]. V minulosti byla metoda MFBIA používána zejména k detekci lymfedémů horních končetin po operacích karcinomu prsu [6, 9, 24]. Naše pracoviště bylo ve světové literatuře prvním, které publikovalo výsledky použití metody MFBIA k detekci lymf-edémů dolních končetin [8, 15]. Mezi výhody vyšetření MFBIA patří jeho jednoduchost, rychlost (trvá přibližně 2 minuty), neinvazivita, nebolestivost, možnost provedení kdekoli, s minimálními náklady a snadná reprodukovatelnost.
Měření MFBIA se provádělo přístrojem Impmeter (Papouch, Praha, Česká republika). U ležících pacientek byly umístěny dvě indukční elektrody v úrovni kotníku a další dvě 60 centimetrů proximálně od nich. Poté byla měřena impedance při průchodu elektrického proudu o frekvencích 1, 5, 50 a 100 kHz. Pomocí regresní analýzy byla odvozena hodnota impedance při nulové frekvenci (R0) a impedance nekonečna (Ri). Hodnocení lymfedému bylo provedeno ve dvou modifikacích:- a) podle Cornishe, použitím impedance při nulové frekvenci. Lymfedém byl diagnostikován v případě poklesu aktuální impedance při nulové frekvenci R0 větším než 1,645 směrodatné odchylky (SD) z hodnot v kontrolní skupině [5] – značeno „MFBIA R0“;
- b) podle Watanabeho, použitím poměru impedance nekonečna a impedance při nulové frekvenci (Ri/R0). Lymfedém byl diagnostikován v případě aktuálního poměru Ri/R0 většího než 140 % předoperační hodnoty [25] – značeno „MFBIA Ri/R0“.
- Subjektivní hodnocení pacientkou. Lymfedém byl popsán v případě kladné odpovědi na cílenou otázku: „Máte od operace nově vzniklý pocit otoku dolní končetiny?“. Dotaz byl položen při plánovaných kontrolách za 3, 6 a 12 měsíců po operaci.
Statistické porovnání skupin kontrolní (CONTR), konzervativní (CONS) a radikální (RAD) z hlediska věku, výšky, hmotnosti, BMI, objemu končetin před operací a hodnoty impedance R0 před operací bylo provedeno analýzou rozptylu. Pro zpracování kvalitativních dat v demografické tabulce (histopatologický typ a grade nádoru) a pro rizikové faktory byl použit χ2 test nezávislosti a Fisherův přesný test v případě malých četností v kontingenční tabulce. Fisherovým testem byl hodnocen také výskyt lymfedémů ve skupinách za 3, 6 a 12 měsíců po operaci. Wilcoxonovým testem bylo provedeno hodnocení krevní ztráty a rozdílu v počtu odstraněných lymfatických uzlin. Z hodnot impedance R0 kontrolní skupiny byla stanovena směrodatná odchylka pro MFBIA R0.
Statistické výpočty byly provedeny pomocí programu SAS 9.1 Software (SAS Institute Inc., Cary, NC, USA).
SOUBOR PACIENTEK
Mezi červencem 2007 a prosincem 2010 bylo do sledovaného souboru zařazeno 42 pacientek Gynekologicko-porodnické kliniky FN Motol v Praze s diagnózou karcinomu vulvy stadií T1b-T3. Šest pacientek bylo pooperačně ze souboru vyřazeno kvůli rozsáhlému metastatickému postižení uzlin a časné recidivě. Prezentovaný soubor tedy nakonec zahrnuje 36 žen, u kterých proběhla měření obvodů a MFBIA dolních končetin před operací a za 3, 6 a 12 měsíců po operaci. Pacientky byly rozděleny na dvě skupiny, které se od sebe lišily rozsahem lymfadenektomie.
Pacientkám skupiny CONS byla provedena radikální excize vulvy (osmkrát) nebo hemivulvektomie (čtyřikrát) s odstraněním pouze sentinelových lymfatických uzlin. Kromě čtyř případů bylo odstranění SLN oboustranné. Do této skupiny byly zařazeny pacientky se spinocelulárním karcinomem stadia T1b a T2 s šíří tumoru do 4 cm nebo multifokální lézí nepřesahující 4 cm a klinicky nesuspektními uzlinami ingvinofemorální oblasti. Pacientky ve skupině RAD podstoupily spolu se zákrokem na vulvě (9× radikální excize, 15× radikální modifikovaná vulvektomie) ingvinofemorální lymfadenektomii, která byla kromě tří případů oboustranná. Podrobný operační postup byl popsán v dřívější publikaci z našeho pracoviště [17].
Do skupiny CONS bylo zařazeno 12 a do skupiny RAD 24 pacientek. Třináct pacientek skupiny RAD (54 %) podstoupilo s odstupem minimálně 6 týdnů od chirurgického zákroku adjuvantní radioterapii.
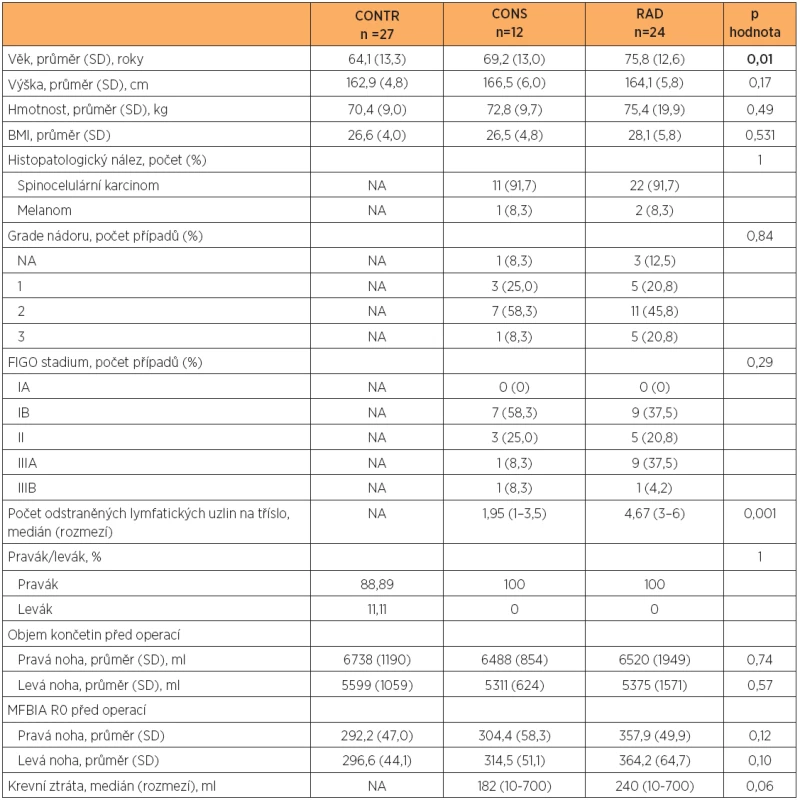
Pro srovnání předoperačních měření obvodů a MFBIA byla použita kontrolní skupina 27 žen (CONTR) složená z náhodně vybraných zdravých žen věkově odpovídajících sledovanému souboru, které podepsaly informovaný souhlas s vyšetřením. Charakteristiky všech skupin jsou uvedeny v tabulce 1.
VÝSLEDKY
Vyšetřované skupiny pacientek se lišily průměrným věkem a počtem odstraněných lymfatických uzlin. Pacientky ve skupině CONS byly mladší než ve skupině RAD. U mladších žen byl zhoubný nádor častěji diagnostikován v nižším stadiu, a proto bylo možno provést méně radikální chirurgický zákrok. Skupiny se lišily také počtem odstraněných lymfatických uzlin, což souvisí s typem operace (v CONS byly odstraněny jen sentinelové uzliny a v případě RAD byla provedena ingvinofemorální lymfadenektomie).
Prevalence lymfedémů diagnostikovaná pomocí metody měření obvodů končetin byla za 12 měsíců po operaci 38,89 %. Ve skupině pacientek po konzervativní operaci (CONS) byla nižší než ve skupině po radikální operaci (RAD) – 25 % vs. 42 %, rozdíl však nebyl statisticky významný (p = 0,47). Vývoj prevalence lymfedému dolních končetin (LLL) během pooperačních kontrol je zaznamenán v tabulce 2. Lymfedém diagnostikovaný pomocí metody měření obvodů byl za 12 měsíců po operaci v 69 % případů oboustranný, ve 23 % se vyskytl jednostranně na levé a v 8 % na pravé dolní končetině.
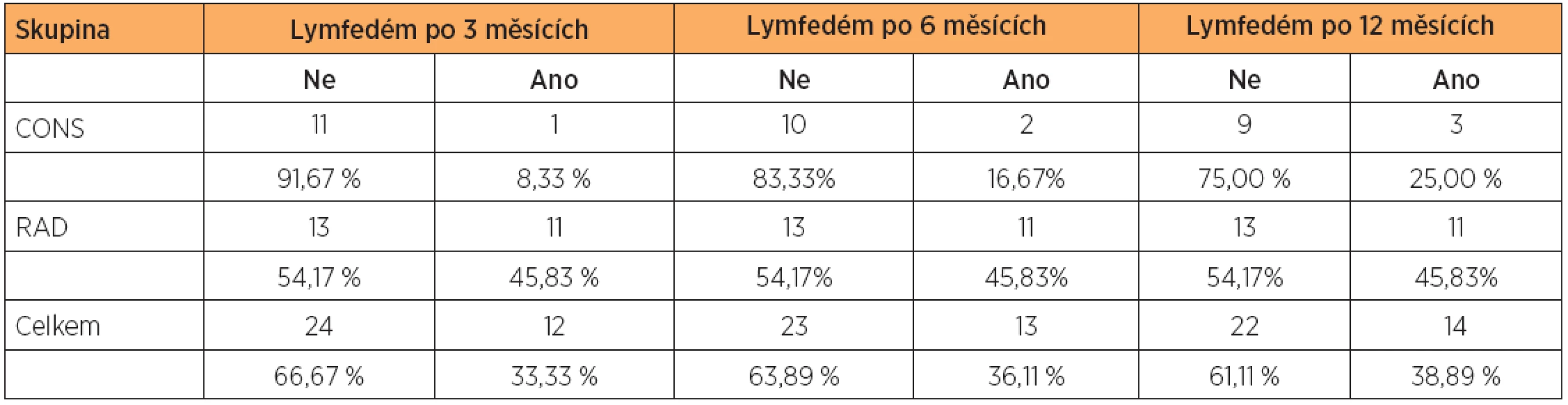
Nejsenzitivnější diagnostickou metodou byla MFBIA v Cornishově modifikaci R0, která detekovala nárůst množství extracelulární tekutiny za 12 měsíců po operaci u 66,67 % žen. Také prevalence diagnostikovaná metodou MFBIA Ri/R0 (52,78 %) byla vyšší než pomocí měření obvodů končetin. Nejnižší počet lymfedémů byl očekávaně zachycen pomocí subjektivního hodnocení (19,44 % za 12 měsíců po operaci). Graf 1 zobrazuje vývoj prevalence LLL diagnostikovaných různými metodami v čase.

V tabulce 3 je uvedena senzitivita a specificita použitých vyšetřovacích metod vůči standardní metodě měření obvodů končetin. Nejvyšší senzitivitu z porovnávaných metod má MFBIA R0. Detekce LLL pomocí subjektivního hodnocení má nejnižší senzitivitu (7–50 %) avšak nejvyšší specificitu (100 %).
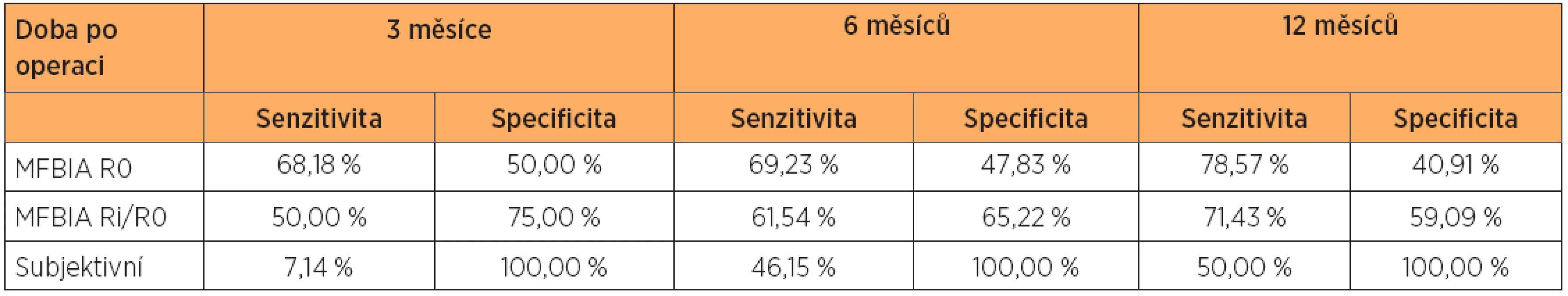
Cornishova modifikace MFBIA R0 byla nejsenzitivnější metodou diagnostiky časného lymfedému, při níž dosahovala 100% senzitivity v detekci změn množství extracelulární tekutiny 6 měsíců před tím, než byl lymfedém potvrzen metodou měření obvodů končetin a téměř 93% senzitivity již 9 měsíců před jeho klinickou manifestací.
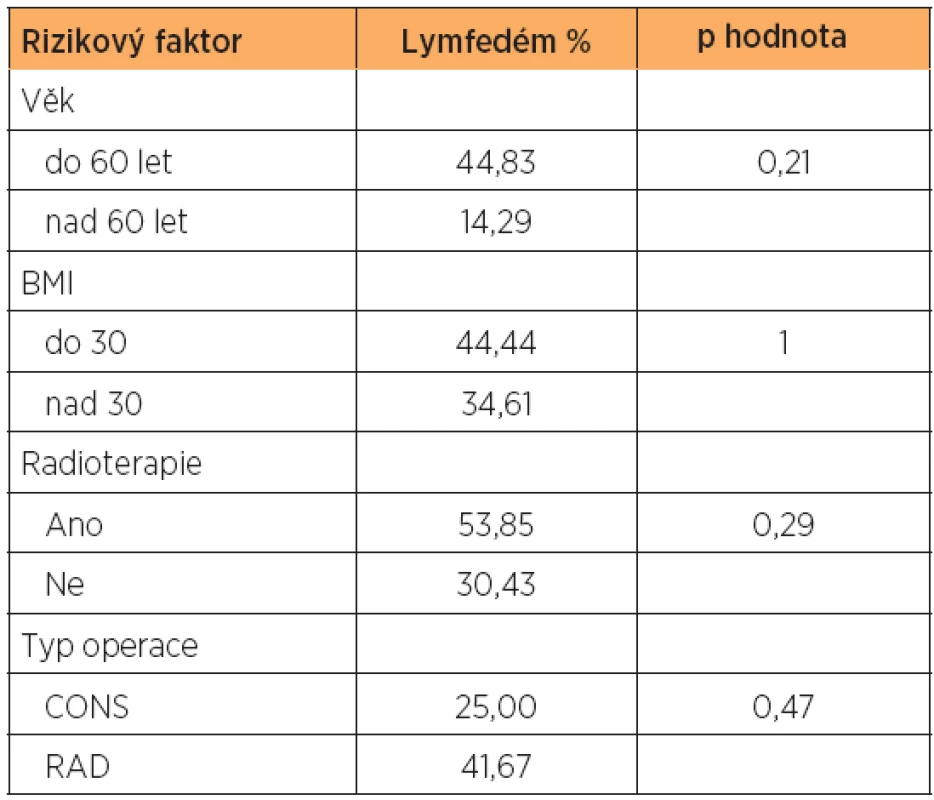
Za 12 měsíců po operaci pro karcinom vulvy byly vyhodnoceny rizikové faktory (věk do 60 let a více než 60 let, BMI do 30 a více než 30, adjuvantní radioterapie, typ operace) χ2 testem nezávislosti a žádný z nich nebyl shledán statisticky významným pro vznik lymfedému dolních končetin (tab. 4).
DISKUSE
Absolutní většina dosud publikovaných studií hodnotila vznik a výskyt pooperačních lymfedémů retrospektivně, přičemž hlavním hodnotícím kritériem byl subjektivní pocit pacientky nebo záznam o přítomnosti lymfedému ve zdravotnické dokumentaci, tedy metody zcela neobjektivní a nereprodukovatelné. Výsledky námi operovaného souboru pacientek lze považovat v kontextu s odbornou literaturou za unikátní, protože sledování bylo prospektivní a k odhalení a posouzení lymfedémů byly použity objektivní vyšetřovací metody.
Studie dokumentuje na souboru operovaných žen význam předoperačního vyšetření dolních končetin za účelem komparace s pooperačními měřeními, protože jen tak lze diagnostikovat časná stadia lymfedému a díky tomu včas začít s jejich terapií. Pro vyšetření lymfedémů dolních končetin po operacích pro gynekologickou malignitu nelze použít jednu či druhou končetinu jako referenční, protože vzhledem k rozsahu lymfadenektomie je riziko vzniku lymfedému oboustranné.
Tato práce dokazuje, že zjištěná prevalence lymfedémů výrazně závisí na použité diagnostické metodě. Důvodem je, že jednotlivé metody zachycují lymfedémy, v závislosti na své senzitivitě, v různých stadiích. Subjektivním hodnocením jsou často zachycena až pozdní stadia lymfedémů, a proto je prevalence zjištěná tímto způsobem obvykle nejnižší. Metoda měření obvodů diagnostikuje lymfedém ve fázi nárůstu objemu končetiny. MFBIA zachycuje i časná stadia v období zvýšení množství extracelulární tekutiny zatím bez výrazného nárůstu objemu končetiny. Proto je prevalence LLL diagnostikovaná touto metodou nejvyšší.
Za 12 měsíců po operaci dosáhla prevalence lymfedémů dolních končetin diagnostikovaná metodou měření obvodů končetin 38,89 %, pomocí subjektivního hodnocení 19,44 % a pomocí MFBIA R0 66,67 %. Tyto závěry odpovídají výsledkům metaanalýzy zabývající se prevalencí pooperačního lymfedému, která potvrdila, že při detekci lymfedémů u malignit je diagnostikována jejich významně vyšší prevalence ve studiích používajících objektivní vyšetřovací metody ve srovnání se subjektivním hodnocením [4]. V odborné literatuře se údaje o prevalenci lymfedémů u pacientek po operaci karcinomu vulvy pohybují v rozmezí od 1,9 do 65 % [3, 7, 11, 23]. Toto velké rozpětí je způsobeno mnoha faktory, zejména nejednotností diagnostických metod, odlišnými kritérii pro diagnostiku lymfedému a malými soubory vyšetřovaných pacientek. Důležitým faktorem je i doba od operace a stadium nádorového onemocnění, protože pokročilejší stadia vyžadují radikálnější léčbu.
Prevalence lymfedémů dolních končetin v souboru pacientek po ingvinofemorální lymfadenektomii (RAD) diagnostikovaná měřením obvodů byla za 12 měsíců po operaci vyšší (45,83 %) než ve skupině po exstirpaci sentinelových uzlin (25 %), rozdíl však nebyl z důvodu malého počtu pacientek v souboru statisticky signifikantní. Přesto je zde viditelný trend nižší morbidity po méně radikálním výkonu (ve skupině CONS byl medián odstraněných lymfatických uzlin na tříslo 1,95 a ve skupině RAD 4,67). I v literatuře je výskyt lymf-edémů méně častý v případech, kdy byla odstraněna pouze sentinelová uzlina. Reprezentativně to prokazuje studie Van der Zee a kol. na souboru 259 pacientek s karcinomem vulvy a odstraněnou sentinelovou uzlinou, v němž dosáhla prevalence pooperačních LLL jen 1,9 % v komparaci s 25,2 % v souboru 144 žen po ingvinofemorální lymfadenektomii [23]. V jiné studii je popisována 13% prevalence lymfedémů po odstranění pouze sentinelových uzlin a 39% po ingvinofemorální lymf-adenektomii [12]. Vyšší prevalence lymfedémů ve skupině CONS ve srovnání s publikovanými údaji může být vysvětlena tím, že u některých pacientek této skupiny nebyla odstraněna pouze sentinelová uzlina, ale všechny aktivní lymfatické uzliny, protože naše prospektivní studie byla zahájena již v roce 2007, tedy dříve než byl koncept mapování sentinelové uzliny u karcinomu vulvy oficiálně akceptován jako alternativa ingvinofemorální lymfadenektomie.
V diagnostice časného lymfedému u žen po operaci karcinomu vulvy se jako vysoce senzitivní metoda osvědčila Cornishova modifikace MFBIA R0 se 100% senzitivitou v detekci nárůstu množství extracelulární tekutiny již 6 měsíců před diagnostikováním lymfedému metodou měření obvodů. Pro detekci časných forem lymfedémů neexistuje žádná jiná srovnatelná metoda se stejně vysokou senzitivitou. Stejně dobrých výsledků bylo touto metodou dosaženo také ve studii Cornish a kol. [6], kdy byl lymfedém horních končetin detekován pomocí MFBIA již 10 měsíců před jeho klinickou manifestací, přičemž v případě použití této metody byla prokázána 100% senzitivita (ve srovnání s 5% senzitivitou metody měření obvodů končetin).
Metodou MFBIA R0 bylo 58 % lymfedémů dia-gnostikováno již během prvních tří měsíců po operaci a 87,5 % do 6 měsíců po operaci. Tada a kol. popsali medián doby vzniku lymfedému od operace pro karcinom vulvy 4,2 měsíce (rozmezí 0,1–50,7 měsíců) [20]. V jiné studii je popsán vznik 71 % lymfedémů dolních končetin v průběhu prvních šesti měsíců, z čehož většina (53 %) vznikla do tří měsíců od zákroku a koncem prvního roku po operaci bylo diagnostikováno 84 % lymfedémů [19]. V souboru Beesley a kol. vzniklo až 75 % lymfedémů dolních končetin po operaci pro karcinom vulvy během prvního roku po operaci. V průběhu druhého roku bylo diagnostikováno dalších 19 % lymfedémů a 2–5 let po operaci již pouze 6 % [1]. Dvanáctiměsíční sledování souboru žen v naší práci považujeme v kontextu s uvedenými autory za dostatečné pro detekci časného stadia lymfedému.
Po vyhodnocení rizikových faktorů (věk vyšší než 60 let, BMI vyšší než 30, adjuvantní radioterapie a typ operace) nebyl za 12 měsíců po operaci žádný z nich shledán statisticky významným pro vznik pooperačního lymfedému. V souhlasu s našimi závěry jsou i výsledky dalších publikovaných studií. Věk nad 65 let a adjuvantní radioterapie nebyly shledány rizikovými faktory pro vznik lymf-edémů u 101 pacientek po modifikované radikální vulvektomii s kompletní ingvinofemorální lymfadenektomií [7]. V randomizované studii 114 pacientek po radikální vulvektomii vznikl chronický lymfedém u 16 % pacientek po adjuvantní radioterapii a u 22 % ve skupině bez radioterapie [13]. Ani studie porovnávající prevalenci LLL po primární radioterapii ve srovnání s ingvinofemorální lymfadenektomií nezaznamenala vyšší výskyt lymfedémů po radioterapii (RR 0,06, 95% CI 0,00–1,03) [22].
ZÁVĚR
Prevalence lymfedémů výrazně závisí na použité diagnostické metodě. V předložené práci byly použity dvě objektivní a jedna subjektivní metoda detekce pooperačního lymfedému. Nejsenzitivnější metodou pro detekci lymfedémů dolních končetin byla metoda MFBIA v Cornishově modifikaci R0.
Vzhledem k vysoké senzitivitě metody MFBIA R0 je toto vyšetření využitelné pro detekci časných (klinicky němých) stadií lymfedémů a pro monitorování efektivity léčby. Tato metoda zajistí kvalitní sledování rizikových pacientek a v případě zhoršování lymfedémů umožní začít s jejich včasnou terapií. Pro časnou pooperační detekci lymfedémů je nutné již předoperační měření dolních končetin, které bude možné srovnat s měřeními po operaci.
Tento článek byl vytvořen s podporou grantu IGA MZ ČR NT 13167.
MUDr. Marta Nováčková
Gynekologicko-porodnická klinika
2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: marta.novackova@seznam.cz
Zdroje
1. Beesley, VL., Janda, M., Eakin, EG., et al. Lymphedema after gynaecological cancer treatment: prevalence, correlates, and supportive care needs. Cancer, 2007, 109(12), p. 2607–2614.
2. Benda, K. Lymfedém končetin v ordinaci praktického lékaře. Med pro Praxi, 2006, 6, s. 276–279.
3. Brouns, E., Donceel, P., Stas, M. Quality of life and disability after ilio-inguinal lymphadenectomy. Acta Chir Belg, 2008, 108(6), p. 685–690.
4. Cormier, JN., Askew, RL., Mungovan, KS., et al. Lymphedema beyond breast cancer: a systematic review and metaanalysis of cancer-related secondary lymphedema. Cancer, 2010, 116(22), p. 5138–5149.
5. Cornish, BH., Thomas, BJ., Ward, LC., et al. A new technique for the quantification of peripheral edema with application in both unilateral and bilateral cases. Angiology, 2002, 53(1), p. 41–47.
6. Cornish, BH., Chapman, M., Hirst, C., et al. Early diagnosis of lymphoedema using multiple frequency bioimpedance. Lymphology, 2001, 34, p. 2–11.
7. Gaarenstroom, KN., Kenter, GG., Trimbos, JB., et al. Postoperative complications after vulvectomy and inguinofemoral lymphadenectomy using separate groin incisions. Int J Gynecol Cancer, 2003, 13(4), p. 522–527.
8. Halaska, MJ., Novackova, M., Mala, I., et al. A prospective study of postoperative lymphedema after surgery for cervical cancer. Int J Gynecol Cancer, 2010, 20(5), p. 900–904.
9. Halaška, M., Strnad, P., Chod, J., et al. Detekce pooperačního lymfedému u pacientek s karcinomem prsu. Čes Gynek, 2007, 72(4), s. 299–304.
10. Halaska, MG., Komarek, V., Bunc, V., et al. A method for detection of postoperative lymphoedema after operation for breast cancer: Multifrequency Bioelectrical Impedance Analysis.J Applied Biomedicine, 2006, 4, p. 105–111.
11. Hinten, F., Van den Einden, LC., Hendriks, JC., et al. Risk factors for short- and long-term complications after groin surgery in vulvar cancer. Br J Cancer, 2011, 105(9), p. 1279–1287.
12. Johann, S., Klaeser, B., Krause, T., Mueller, MD. Comparision of outcome and recurrence-free survival after sentinel lymph node biopsy and lymphadenectomy in vulvar cancer. Gynecol Oncol, 2008, 110(3), p. 324–328.
13. Kunos, C., Simpkins, F., Gibbons, H., et al. Radiation therapy compared with pelvic node resection for node-positive vulvar cancer. Obstet Gynecol, 2009, 114(3), p. 537–546.
14. Levenback, CF., Van der Zee, AG., Rob, L., et al. Sentinellymph node biopsy in patients with gynecologic cancers Expert panel statement from the International Sentinel Node Society Meeting, February 21, 2008. Gynecol Oncol, 2009, 114(2), p. 151–156.
15. Novackova, M., Halaska, MJ., Robova, H., et al. A prospective study in detection of lower limb lymphoedema and evaluation of quality of life after vulvar cancer surgery. Int J Gynecol Cancer, 2012, 22(6), p. 1081–1088.
16. Nováčková, M., Halaška MJ., Chmel R., Rob L. Lymfedémy dolních končetin po chirurgické léčbě gynekologických nádorů. Gynekolog, 2009, 18(6), s. 211–213.
17. Rob, L., Robova, H., Pluta, M., et al. Further data on sentinel lymph node mapping in vulvar cancer by blue dye and radiocolloid Tc99. Int J Gynecol Cancer, 2007, 17(1), p. 147–153.
18. Rob, L., Svoboda, B., Robova, H., et al. Guideline gynekologických zhoubných nádorů 2004 – Primární komplexní léčba operabilních stadií zhoubných nádorů děložního hrdla. Čes Gynek, 2004, 69(5), s. 376–383.
19. Ryan, M., Stainton, MC., Slaytor, EK., et al. Aetiology and prevalence of lower limb lymphoedema following treatment for gynaecological cancer. Aust N Z J Obstet Gynaecol, 2003, 43(2), p. 148–151.
20. Tada, H., Teramukai, S., Fukushima, M., Sasaki, H. Risk factors for lower limb lymphedema after lymph node dissection in patients with ovarian and uterine carcinoma. BMC Cancer, 2009, 9:47. Doi: 10.1186/1471-2407-9-47.
21. ÚZIS. Novotvary 2009 – Česká republika. Zdravotnická statistika ÚZIS ČR a NOR ČR, 2013.
22. Van der Velden, J., Fons, G., Lawrite, TA. Primary groin irradiation versus primary groin surgery for early vulvar cancer. Cochrane Database Syst Rev, 2011, 11(5), CD002224.
23. Van der Zee, AG., Oonk, MH., De Hullu, JA., et al. Sentinel node dissection is safe in the treatment of early-stage vulvar cancer. J Clin Oncol, 2008, 26(6), p. 884–889.
24. Ward, LC., Bunce, IH., Cornish, BH., et al. Multifrequency bio-electrical impedance augments the diagnosis and management of lymphoedema in post-mastectomy patients. Eur J Clin Invest, 1992, 22(11), p. 751–754.
25. Watanabe, R., Miura, A., Inoue, K., et al. Evaluation of leg edema using a multifrequency impedance meter in patients with lymphatic obstruction. Lymphology, 1989, 22(2), p. 85–92.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2013 Číslo 5
Nejčtenější v tomto čísle
- Inkarcerace dělohy v graviditě – úskalí diagnostiky, klinického průběhu a terapie: dvě kazuistiky
- Rizikové faktory karcinomu endometria
-
Těhotenství a porod u pacientky s čistým karyotypem 46,XY
Souhrn dosavadních poznatků o XY ženách - Specializační vzdělávání v gynekologii a porodnictví na lékařských fakultách: 2012–2013
