Program INKA – porodní analgezie„na míru“
The INKA Program – “tailor-made” obstetric analgesia
Setting:
Department of Obsterics and Gynecology 1st Faculty of Medicine, Charles University and General Faculty Hospital in Prague.
Objective:
Predicting both the course of childbirth and the intensity of pain felt during childbirth is difficult, especially with first-time mothers. Some women tolerate birthing pains well, others require effective pain relief. Sometimes simple methods are enough, such as the presence of a partner, a relaxing atmosphere, massages, or walking, while other times the services of a birthing assistant or physician or even an anaesthesiologist are required. Choosing the right approach or methods should always be dependent on the actual situation and the individual choices and preferences of the mother.
In line with this, the INKA Program was initiated in the Czech Republic in 2013. The name is an acronym derived from the Czech words for informed (as in the expectant mother), choice (of services), quality (of services offered) and analysis (of the system of care offered). The aim of this program is to distribute information about current possibilities for decreasing the pain of childbirth to the widest possible population of expectant mothers. The information must be objective and clearly explain the benefits and risks of each analgesic method, and must not encourage or discourage any particular method.
As part of this program, a brochure titled “Birth doesn’t have to be that painful” was distributed at the end of 2013, to inform the lay public about all available methods of analgesia for childbirth in the Czech Republic. The contents of the brochure were approved by the Czech Gynecological and Obstetrical Society and the Czech Society of Anaesthesiology and Intensive Care Medicine. The INKA program encourages the personnel of birthing centres to arrange the most individual approaches possible for the needs of each expectant mother. Even women that originally had negative attitudes toward obstetric analgesics should have the opportunity for adequate and effective help at any time, if the birth does not proceed according to their original expectations.
Keywords:
pregnancy, pain relief, obstetric analgesia
Autoři:
A. Pařízek
Působiště autorů:
Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
Vyšlo v časopise:
Ceska Gynekol 2014; 79(3): 198-205
Souhrn
Predikce intenzity porodních bolestí, stejně jako průběhu porodu, je velmi obtížná a obzvláště u prvorodiček téměř nemožná. Některé ženy porodní bolest tolerují dobře, jiné vyžadují její účinné tlumení. Někdy pomohou zcela jednoduché postupy, jako jsou přítomnost partnera, relaxační prostředky, masáže, chůze, jindy je třeba pomoc porodní asistentky či lékaře – porodníka, nebo dokonce anesteziologa. Výběr postupu nebo metody by měly záviset vždy na aktuální situaci a na volbě/individuálním rozhodnutí rodičky.
V této souvislosti byl roce 2013 založen v České republice Program INKA. Název vznikl z akronymuI (informovaná těhotná), N (nabídka služeb/servis)K (kvalita poskytovaných služeb) a A (analýza systému poskytované péče). Smyslem tohoto programu je rozšířit informovanost pro nejširší populaci těhotných o současných možnostech v tlumení porodních bolestí. Informace musí objektivně a srozumitelně popisovat výhody a nevýhody každé analgetické metody a nesmí žádnou z metod upřednostňovat ani potlačovat.
V této souvislosti byl na konci roku 2013 vydán tiskem materiál, který pod názvem „Porod nemusí až tak bolet“ umožňuje informovat laickou veřejnost o všech dostupných metodách analgezie u porodu v naší zemi. Materiál byl oficiálně schválen i výbory ČGPS a ČSARIM ČLS JEP.
Na personál porodnických zařízení jsou v rámci programu INKA kladeny požadavky, aby vznikal co nejvíce individuální přístup k potřebám každé rodičky. I ženám s původně negativním postojem vůči porodnické analgezii by měla být kdykoli k dispozici možnost nabídnout adekvátní a účinnou pomoc v případech, že se porod nevyvíjí podle jejich původních představ.
KLÍČOVÁ SLOVA:
těhotenství, porod, analgezie
ÚVOD
Porod je obvykle považován za proces, který ženě přináší pocit štěstí a uspokojení. Na druhé straně průběh spontánního porodu člověka způsobuje rodičce obvykle bolest, která patří mezi nejintenzivnější smyslovou i emoční zátěž, se kterou se žena může během života setkat. Je přirovnávána k tak silným zážitkům, jakými jsou bolestivé kauzalgie a nebo amputace prstu [4]. A to i přesto, že se v organismu ženy v těhotenství rozvíjejí mechanismy, které v termínu porodu zvyšují její práh pro vnímání bolesti. Fyziologicky probíhá endogenní analgetická příprava na porod. Zvyšuje se koncentrace endogenních opioidů a pozitivní roli sehrávají pravděpodobně steroidní látky, zejména pak neuroaktivní steroidy [8]. Je však prokázáno, že intenzita bolestí u porodu je velmi variabilní, 30–75 % rodiček popisuje bolesti u porodu jako velmi silné až nesnesitelné [5]. Málo bolestivý, nebo dokonce bezbolestný porod nastává zcela ojediněle. Bolest u porodu je jedinou bolestí, kterou nezpůsobuje patologický proces (porod je fyziologický děj). A fyziologický význam/přínos porodní bolesti nebyl dosud spolehlivě vysvětlen. Spontánní porod je synonymem pro velmi bolestivý zážitek.
Bolesti u porodu vznikají činností/prací děložního svalu (myometria) a pohybem plodu, ke kterému dochází vlivem rytmických kontrakcí myometria. Z fyzikálního hlediska je chování plodu u porodu zcela pasivní. Intenzivnější bolesti prožívají prvorodičky a dále ženy se zadním postavením plodu (delší a složitější rotace hlavičky plodu). Porodní bolesti bývají silnější u indukovaných porodů, zejména po použití prostaglandinů.
Většina žen v dnešní době očekává účinnou a bezpečnou pomoc/regulaci bolestí u porodu.
Odborné společnosti (gynekologie/porodnictví, anesteziologie, perinatologie apod.) většiny zdravotnicky rozvinutých zemí doporučují, aby požadavek každé rodičky na mírnění bolestí u porodu byl vždy indikací pro podání bolest utišujícího prostředku nebo pro použití analgetické metody [2]. Metody analgezie u porodu se stále vyvíjejí. Posledních 60 let jsou všechny aktuálně používané metody porodnické analgezie podrobovány pečlivé analýze, a to zejména z hlediska vlivu na neurofyziologický stav plodu a po porodu novorozence. To vytváří problematiku porodnické analgezie velmi specifickou.
PŘÍČINA PORODNÍCH BOLESTÍ
Porod člověka je velmi druhově specifický. Hlavní příčinou porodních bolestí je tvar lidské pánve a velikost hlavičky plodu. Napřimováním postavy se evolučně změnil tvar páteře, a zejména pak tvar ženské pánve. Na rozdíl od všech ostatních savců nastalo vlivem chůze předozadní zúžení pánve a jedinečným způsobem se utvořilo pánevní dno. Objem hlavičky lidského plodu (největší část těla) se na konci těhotenství blíží objemu pánve matky. Na vypuzení dítěte je pak třeba veliké síly. Na vzniku porodních sil se podílí v I. době porodní (otvírací fáze) hladké svalstvo dělohy a ve II. době porodní (vypuzovací fáze) se přidává příčně pruhované svalstvo břišního lisu, zejména pak bránice. Vlivem porodních sil plod člověka vykonává složitý soubor pohybů (tzv. porodní mechanismus), který je zcela unikátním procesem reprodukce v celé živočišné říši. Bolest pak vzniká v důsledku složitého komplexu vlivů, zejména z ischemizace myometria a z mikrotraumatizace tkání měkkých porodních cest. Podle místa původu je bolest u porodu rozdělována na viscerální a somatickou. Viscerální bolest vzniká rytmickým stahováním myometria, které způsobuje otvírání děložního hrdla/branky z 0 cm na průměr přibližně 10 cm. Elastické napínání hrdla/děložní branky stimuluje okolní mechanoreceptory. Kontrakce dělohy jsou fyziologicky podle míry intenzity stahu provázeny přechodnou ischemizací myometria. Nejprve nastává obliterace venózního řečiště a později i arteriálního systému. Děložní kontrakce současně spouštějí vyplavování K+, histaminu, serotoninu a bradykininu, tím nastává stimulace chemoreceptorů. Bolest somatická vzniká až na konci I. doby porodní, a zejména ve II. době porodní. Příčinou je sestup vedoucí části plodu do nižších rovin malé pánve. Senzorické vjemy z rozpínání tkání pánevního dna, pochvy, parakolpia a nakonec perinea jsou pak vedeny cestou n. pudendus, n. ilioinquinalis, r. genitalis, n. genitofemoralis a n. femoralis cutaneus posterior [8].
DŮSLEDKY BOLESTÍ U PORODU
Na základě předávaných/získaných informací se u naprosté většiny žen rozvíjí těsně před porodem pocit strachu, napětí a anxiozity. I. a II. doba porodní u prvorodičky trvá přibližně 10 hodin, u druhorodiček a vícerodiček bývá délka této nejbolestivější části porodu zhruba o 2–3 hodiny kratší. Během této mnohahodinové děložní činnosti se rozvíjejí v organismu ženy změny, které postihují všechny systémy organismu. Kardiovaskulární systém vykazuje vzestup srdeční frekvence a krevního tlaku. Stoupá srdeční výdej a periferní rezistence. V průběhu děložních kontrakcí se rozvíjí hyperventilace s hypokapnií a respirační alkalózou. V neuroendokrinním systému nastává stimulace celého sympatikoadrenálního systému. Nastává vzestup plazmatických katecholaminů, ACTH, kortizolu, ADH, β-endorfinů, β-lipotropinu, reninu a angiotenzinu II. Pro metabolismus rodičky je charakteristický vzestup spotřeby O2 s hyperglykémií, lipolýzou a sklonem k laktátové acidóze. V gastrointestinálním traktu se snižuje mobilita hladkého svalstva a nastává snížené vyprazdňování žaludku. Spontánní porod je dnes uznáván jako stresogen. Fyziologický význam/přínos porodního (eu)stresu není dosud plně objasněn. Jen částečně vyhovuje představa, že stresem navozená vazokonstrikce je výhodná pro redukci krevních ztrát po porodu dítěte (III. doba porodní). Na druhé straně je dnes prokázáno, že nadměrný (di)stres rodičky, zejména porucha vyplavení katecholaminů, způsobuje nekoordinovanou/neefektivní děložní činnost, pokles uteroplacentárního průtoku, což může v krajním případě způsobit narušení acidobazické rovnováhy plodu/novorozence [9].
MOŽNOSTI ANALGEZIE/REGULACE PORODNÍHO STRESU
Predikce intenzity porodních bolestí, stejně jako průběhu porodu, je velmi obtížná, resp. téměř nemožná (obzvláště u prvorodiček). Některé rodičky porodní bolest tolerují dobře, jiné vyžadují její účinné tlumení. Někdy pomohou zcela jednoduché postupy, jako jsou relaxační prostředky, masáže, chůze, jindy je třeba pomoc porodní asistentky či lékaře – porodníka, nebo dokonce anesteziologa. Výběr postupu nebo metody by měl záviset vždy na aktuální situaci a na volbě a individuálním rozhodnutí rodičky. Žena by měla mít možnost kdykoli během porodu požádat o pomoc a zdravotnický personál by měl umět tomuto požadavku vždy účinně vyhovět (obr. 1) [8]. Metody na tlumení bolesti u porodu jsou nefarmakologické a farmakologické.
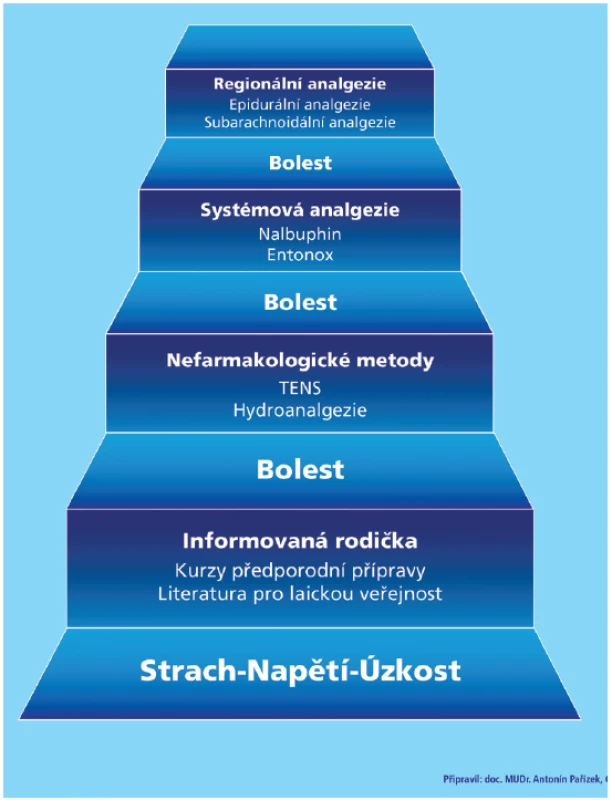
NEFARMAKOLOGICKÉ METODY PRO ANALGEZII U PORODU
Mezi metody analgezie u porodu, u kterých se nepoužívají léky, patří předporodní příprava, aromaterapie, akupunktura, hypnóza a TENS (transkutánní elektrická nervová stimulace).
Předporodní příprava
Předporodní příprava prodělala od doby svého uvedení do porodnické praxe (50. až 60. léta 20. století) vývoj. Princip zavedení kurzů předporodní přípravy vycházel z poznatků, že strach, napětí a úzkost mění u člověka percepci bolesti. Původně se mělo za to, že pokud žena absolvuje odborně správně vedenou předporodní přípravu, pak tento postup může navodit dokonce až bezbolestný porod (painless childbirth). Kromě nezbytných teoretických základů hlavní přínos měl spočívat v nácviku relaxačních technik těhotnou ženou, zejména pak správného dýchání během porodu. Na vývoji metod předporodní přípravy se podílela celá řada i dnes uznávaných autorů (Fernand Lamaze, Robert A. Bradley, Grantly Dick-Read). Avšak postupem doby se prokázalo, že výsledky měření intenzity porodních bolestí neodpovídají očekávání, které si porodnická obec od předporodní přípravy původně slibovala. Absolvování kurzů předporodní přípravy významně nenapomáhá zmírnit porodní bolest. Přesto by bylo nesprávné předporodní přípravu zatracovat. Předporodní příprava totiž zejména u anxiózních žen pomáhá v průběhu těhotenství dosáhnout jejího psychického uklidnění. A zejména dává možnost objektivně představit i jednotlivé techniky mírnění bolesti u porodu, aby si žena mohla připravit vlastní strategii jejich event. volby.
Aromaterapie
Inhalační nebo masážní použití rostlinných olejů (slunečnicový, olivový, sezamový, mandlový olej apod.), do kterých se přidávají aromatické esence, sice nemá analgetický efekt, ale poskytuje pozitivní účinek na snížení psychického stresu rodičky. Tím lze docílit zvýšení tolerance pro porodní bolest.
Akupunktura
Existují sice důkazy o příznivém vlivu akupunktury v celé řadě medicínských oborů. I v těhotenství byl nedávno prokázán příznivý vliv akupunktury na léčbu některých typů bolesti zad. Naproti tomu dosud nebyla u porodu prakticky prokázána teorie o vlivu akupunktury na zvýšenou produkci endorfinů a modulaci bolesti. Akupunktura se pro svoji analgetickou (ne)účinnost u porodu nepoužívá.
Hypnóza
Hypnóza může přispět k modulaci/potlačení vnímání bolesti i u porodu. Těhotná žena před porodem však musí obvykle absolvovat až několikatýdenní přípravný kurz. Tato příprava, resp. nácvik komunikace s hypnotizérem je základní podmínkou úspěchu. Pokud nastane příznivá souhra okolností (doba porodu, přítomnost hypnotizéra u porodu, sugestibilní rodička), může hypnóza přispět k potlačení vnímání porodních bolestí, ale účinnost není vysoká.
Transkutánní elektrická nervová stimulace
Transkutánní elektrická nervová stimulace (TENS) se používá pro léčbu chirurgické nebo chronické bolesti. Umístění elektrod pro porod je v oblasti bederní části zad. Rodička sama přístroj pro TENS ovládá (speciální homologace pro těhotné), a vytváří si tak v místě elektrod nebolestivé pocitové vjemy (parestezie). Princip metody spočívá v přerušení vedení bolesti do míchy a mozku. Při použití TENS je prokázané zvýšené vyplavování endogenních opioidů [10]. Bohužel všechny popsané nefarmakologické metody jsou málo analgeticky účinné (graf 1). Pro ženy, které si nepřejí podání jiných metod (léky, resp. farmoakoanalgezie), jsou však často vhodnou alternativou. Hlavní jejich výhoda spočívá v absenci vedlejších účinků. Jsou vhodné pro zcela fyziologické, tedy nekomplikované porody [8, 10].

FARMAKOLOGICKÉ METODY ANALGEZIE U PORODU
Farmakologické metody indikuje a často i podává lékař anebo porodní asistentka.
Regionální analgezie
Od podání kaudální analgezie u porodu (historicky předchůdkyně epidurální analgezie) bylo upuštěno. Stejný osud potkal v porodnictví i paracervikální analgezii. U obou metod významně převažují v porodnictví nevýhody nad výhodami/přínosem. ale přesto mají stále své místo pro případ některých gynekologických operací. Zejména s neprávem opomíjenou paracervikální blokádou lze provést naprostou většinu transcervikálních operací na děloze.
Neuroaxiální analgezie
Neuroaxiální analgezie představuje již několik desetiletí hlavní a dominantní prostředek pro tišení bolestí u porodu. A v nejbližší budoucnosti nenastane změna. Epidurální blokáda, vedle zbývajících dvou technik – subarachnoidální a kombinované subarachnoidální a epidurální blokády, se dnes považuje za „zlatý standard“. S epidurální analgezií ročně rodí miliony žen na celém světě [9]. Za zcela výsadní postavení epidurální analgezie u porodu se zasloužila její vysoká analgetická účinnost, prospěch u mnoha těhotenských/porodnických rizik a patologií (ze všech analgetických metod nejširší spektrum zdravotních indikací), velmi nízká incidence vedlejších účinků na matku a dítě a při zavedeném epidurálním katétru možnost přechodu z regionální analgezie do regionální anestezie pro kteroukoli porodnickou operaci, zejména pro císařský řez. V případě porodnických operací pak pooperační kontinuální epidurální analgezie přináší velmi komfortní začátek šestinedělí, důležitý zejména pro začátek kojení. Mezi nevýhody patří poněkud vyšší cenová náročnost metody, přítomnost erudovaného anesteziologa a těsná mezioborová spolupráce/komunikace týmu porodní asistentka – porodník – anesteziolog.
Právě management tohoto týmu, zejména 24hodinový anesteziologický servis, bývá limitujícím faktorem pro snadnou dostupnost metody. Organizační a personální problémy vznikají zejména v malých nemocničních/porodnických zařízeních.
Systémová analgezie
Pro tlumení bolesti u porodu se vyzkoušelo velké množství analgetik. Nejvíce ze skupiny opioidů, nejčastěji se donedávna používal petidin. Avšak všechna systémová analgetika přinášejí své výhody i nevýhody. Hlavní výhody systémové opioidní analgezie pro porod spočívají ve snadné aplikaci, nízké ceně. Pro jejich podání není obvykle třeba přítomnosti lékaře. Mezi hlavní nedostatky patří zřetele hodné vedlejší účinky na matku a kvůli přestupu placentou i na plod. Mezi mateřské vedlejší účinky opioidů patří alterace dýchání (hypoventilace mezi kontrakcemi), inhibice mobility gastrointestinálního traktu, nauzea/vomitus, změny chování (dysforie/euforie), které zejména ve II. době porodní mohou narušovat spolupráci rodičky. Systémová analgezie bývá různě účinná, zejména s petidinem často nesplní očekávání rodičky. Mezi vedlejší účinky na plod patří riziko poporodní respirační deprese a změny poporodního chování dítěte. Do nedávné doby byl i v ČR u porodu nejčastěji užívaným analgetikem opioid petidin, dnes však přestává být ve většině porodnických zařízení podáván. Hlavní jeho nevýhodou je riziko negativního ovlivnění novorozence. Tvoří v těle matky biologicky aktivní metabolity (zejména norpetidin), které přestupují ještě několik dní po porodu do mateřského mléka. Kojené děti matek s petidinem u porodu pak prokazují do doby eliminace látky změny chování, jako je neklid, podrážděnost a pruritus [6].
Nalbufin
V dnešní době je na trhu velmi účinné a přitom bezpečné systémové analgetikum nalbufin. Nalbufin je syntetický agonista-antagonista opioidních receptorů. Má relativně vysokou analgetickou účinnost. Chybí nebo jsou výrazně sníženy vedlejší účinky typické pro opioidy. Nemá negativní vliv na dýchání rodičky a téměř se nevyskytuje nauzea/vomitus. Neovlivňuje hladkou svalovinu trávicího a močového ústrojí. Při doporučeném dávkování nemá vedlejší účinky na plod ani na novorozence [7]. Nalbufin je analgetikum pro intenzivnější bolest. U porodu je vhodnou alternativou, když rodička odmítá epidurální analgezii nebo ta je v konkrétním případě kontraindikována.
Entonox
Dalším systémovým a dnes hojně používaným systémovým analgetikem je pro inhalaci určený Entonox (směs N2O : O2 v poměru 50 % : 50 %). Tato metoda zažívá v ČR svoji renesanci. Plyn je nyní dodáván s novým systémem pro bezpečnou ventilaci. Entonox má sice relativně nižší analgetickou účinnost, ale přináší pro porod pozitivní vlastnosti. Způsobuje mírnou sedaci, anxiolýzu, někdy až euforii. Navozuje pocit důvěry. Entonox se snadno používá. Poskytuje rychlý nástup účinku a velmi rychle se metabolizuje. Vedlejší účinky jsou mírné, a zejména nezávažné. Entonox je vhodný i jako doplněk všech ostatních metod porodnické analgezie.
Remifentanil
Na konci 90. let se objevuje v použití pro klinickou praxi remifentanil, derivát fentanylu. Molekula tohoto opiodiu je syntetizována s esterickou vazbou, která je snadno štěpena nespecifickými esterázami v plazmě i v tkáních. Proto je biologický poločas tohoto opioidu velmi krátký, pouze 3–10 minut. Krátký poločas rozpadu remifentanilu je na jedné straně pro porodnickou analgezii, její regulaci, velmi výhodný. Umožňuje předvídatelnou farmakokinetiku. Dále má i minimální účinky na plod/novorozence. Avšak na druhé straně přináší obtíže se způsobem svého podání. U rodičky může způsobit pro svoji farmakologickou potenci útlum dechu, bradykardii, hypotenzi, svalovou rigiditu, nauzeu a zvracení. Používá se proto způsobem PCA (patient-controlled analgesia). Pořízení přístroje pro PCA je relativně cenově náročné (dnes okolo 60 tisíc Kč) a jeden přístroj může využít pouze jedna rodička, tzn. pokud by rodily dvě ženy najednou, pak by bylo třeba mít k dispozici již dva přístroje. Podání remifentanilu dále u porodu vyžaduje velké zkušenosti personálu s touto látkou, monitoring vitálních funkcí rodičky a velmi individuální, až separátní péči porodní asistentky o matku (one-to-one midwifery care). Původně se zdálo, že se může PCA s remifentanilem nahradit epidurální analgezii. Někteří autoři tuto metodu dokonce zavrhují označením „poor man‘s epidural“. Toto očekávání se nenaplnilo. Se vším respektem k tomuto opiodu a této analgetické metodě, nahrazení epidurální analgezie u porodu remifentanilem nenastane [1, 3]. V České republice lze za posledních 20 let spatřit v porodnické analgezii pozitivní vývoj (graf 2). Významně poklesl počet žen, které porodily bez jakékoliv analgetické pomoci. Stejně sestupný trend je v počtech porodů s použitím petidinu. Naopak je zřetelně vzestupný trend v podávání nefarmakologických prostředků a epidurální analgezie.

Přesto je nutné v naší zemi péči o těhotnou/rodičku dále rozvíjet a zkvalitňovat. Mimo jiné i z důvodu, že ve veřejných sdělovacích prostředcích je dnes porodnická obec kritizována a často napadána ohledně jakéhokoli farmakologického ovlivňování průběhu porodu, analgezie nevyjímaje. Argumenty jsou často iracionální a účelové. Ať již s cílem vyvolání kontroverzí, které jsou mediálně atraktivní, nebo z důvodů činnosti významně minoritní (o to více hlučné) skupiny porodních asistentek zastávající tzv. alternativní porodnictví, včetně porodů doma. Poměrně často jsme pak v každodenní praxi svědky nesprávně informovaných, v některých případech až zmanipulovaných těhotných a jejich partnerů, u nichž původně romantické představy o přivedení potomka na svět narazí na realitu, která vyžaduje farmakologickou, nebo dokonce operační intervenci. Nezřídka pak vzniká konflikt, kdy za dnešního respektování práv těhotné může být ohroženo zdraví, nebo dokonce život dítěte. Je proto profesionální povinností odborníků, aby se včas podrobně, a zejména trpělivě naučili vysvětlovat příčinu a současně možné ovlivnění porodní bolesti/porodního stresu. Zcela zásadní roli by měly sehrát porodní asistentky, které organizují a radí v kurzech předporodní přípravy. Pomoc v této práci by měl přinést program INKA (tab. 1).
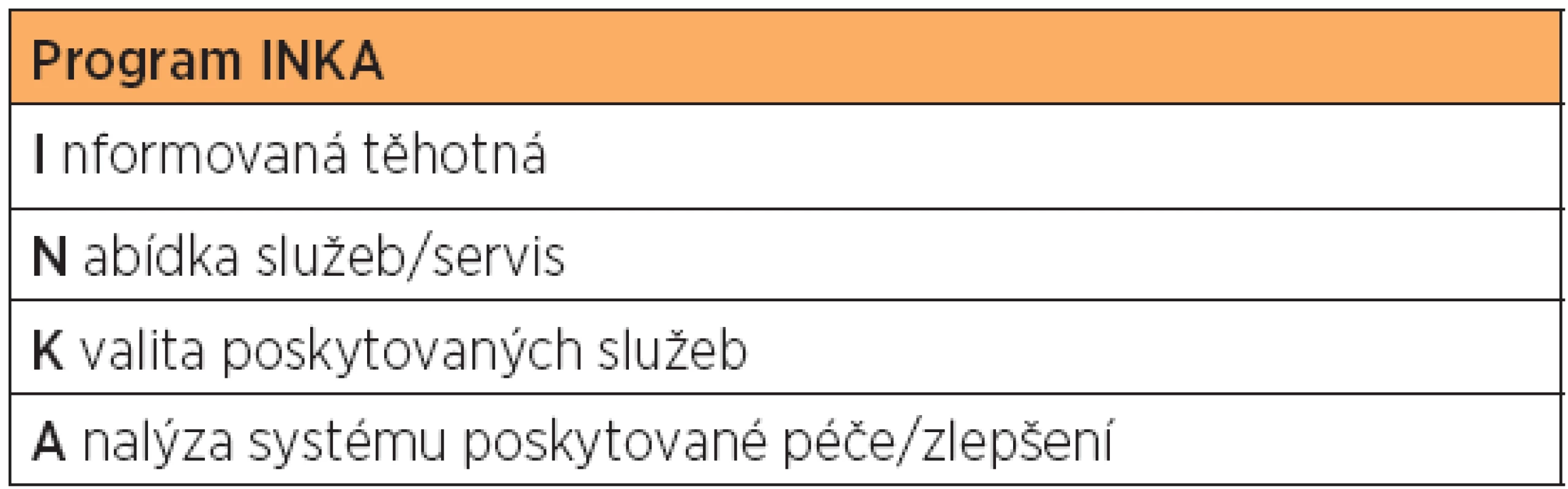
INFORMOVANÁ TĚHOTNÁ
Žádná metoda analgezie u porodu by neměla být v porodnickém zařízení upřednostňována, nebo dokonce ženě vnucována. Platí i opačně, že tlumení porodních bolesti nemá být nikdy rozmlouváno. Každá těhotná v České republice by měla mít tolik informací, aby si předem sama mohla vybrat, resp. udělat plán svých předpokládaných potřeb. Každá žena v naší zemi by měla mít možnost požádat kdykoliv o účinný analgetický prostředek/metodu podle vývoje porodu. V informovanosti o problematice tlumení porodních bolestí by měla hrát, vedle tiskovin a internetu, významnou roli předporodní příprava. Zkušenosti ukazují, že je na místě i účast anesteziologa.
Pro naši zemi byl na konci roku 2013 vydán pod názvem „Porod nemusí až tak bolet“ materiál pro laickou veřejnost, který přehledně a srozumitelně popisuje všechny v naší zemi dostupné metody analgezie u porodu. Byl oficiálně schválen i výbory ČSARIM a ČGPS ČLS JEP. Jeho smyslem je, aby české ženy obdržely v ambulanci svého lékaře objektivní informace v tištěné formě, na základě kterých by se mohly v klidu před porodem rozhodnout o možnosti využití té či oné analgetické metody nebo zmírnění porodní bolesti primárně odmítnout. Tímto by se měly a priori negovat argumenty skupiny odpůrců postupů založených na EBM. Ambicí autora a produkčního týmu je, aby byl snadno a bezplatně dostupný každé těhotné ženě v ČR. Proto byl současně připraven i QR kód pro stažení informací do tzv. inteligentních telefonů.
NABÍDKA SLUŽEB/SERVIS
Každé pracoviště by mělo v naší republice nabízet pokud možno co nejširší spektrum metod porodnické analgezie. Je s výhodou non-stop anesteziologický servis v podání epidurální analgezie.
KVALITA POSKYTOVANÝCH SLUŽEB
Veškerý personál našich porodnických zařízení by měl mít teoretické i praktické znalosti o regulaci porodního stresu, vlivu farmak na matku a dítě. Pro případ podání neuroaxiálních technik by měl být anesteziologický personál na potřebné dovednostní úrovni. Zcela nezbytná je úroveň komunikace mezi všemi poskytovateli služeb. Pro všechny účely kvalitně poskytovaných služeb v porodnické analgezii a anestezii jsou v ČR dnes veškeré podmínky. V roce 1992 byl na Gynekologicko-porodnické klinice 1. LF UK a VFN v Praze založen postgraduální program pro vzdělávání v porodnické analgezii a anestezii. V roce 2000 vznikla nadstavba tohoto programu – AORA (Academy of Obstetric Analgesia and Anaesthaesia). K dispozici je odborná tuzemská literatura a prostřednictvím internetu nepřeberné množství informačních zdrojů z celého světa.
ANALÝZA SYSTÉMU POSKYTOVANÉ PÉČE/ZLEPŠENÍ
Poskytovaná péče a mírnění bolesti u porodu musí být trvale monitorovány, vyhodnocovány a podle možností pracoviště vylepšovány.
ZÁVĚR
Člověk ještě nikdy ve svém vývoji neměl možnost tak účinně a současně bezpečně ovlivňovat bolest u porodu. Na druhé straně by se nemělo nikdy zapomínat ani při užití těch nejúčinnějších technik na lidský faktor. Na jedné straně se objevují dříve téměř nevídané nároky těhotných žen a jejich partnerů, na druhé straně by mělo existovat pochopení a snaha zdravotníků nekonfliktně těmto někdy až iracionálním požadavkům vyhovět. Práce každého člena zdravotnického personálu, který se účastní porodu, by měla být nejen profesionální, ale i empatická. Každá žena v naší zemi, která přichází k porodu nerozhodnutá nebo s představou, že porodí bez jakéhokoli bolest tišícího prostředku, by měla být zároveň ujištěna/uklidněna, že v kterékoli fázi porodu jí bude v případě její potřeby/její žádosti poskytnuta pomoc přesně podle jejího stavu, resp. vývoje porodu. Porodnická analgezie by měla respektovat individuální potřeby každé ženy, měla by být poskytována „na míru“.
Porodnická analgezie, princip nabídky: pokud žena vyjádří přání tlumit porodní bolest, pak by se měla kvalifikovaně rozhodnout na základě svých informací o způsobu analgezie. V případě, že některou metodu odmítá, nebo ta je kontraindikovaná či organizačně a technicky nedostupná, mělo by porodnické pracoviště zvládat i alternativní způsoby tlumení porodní zátěže.
Poznámka: na uvedené téma bude otištěn podobný text i v časopise ČSARIM. Smyslem uveřejnění tématu v hlavních odborných časopisech oborů gynekologie/porodnictví a anesteziologie, resuscitace a intenzivní medicíny je co nejširší informovanost odborné veřejnosti v rámci porodnické analgezie nejtěsněji kooperujících oborech.
Doc. MUDr. Antonín Pařízek, CSc.
Gynekologicko-porodnická klinika 1. LF UK a VFN
Apolinářská 18
128 51 Praha 2
e-mail: parizek@porodnice.cz
Zdroje
1. Douma, MR., Verwey, RA., Kam-Endtz, CE., et al. Obstetric analgesia: a comparison of patient-controlled meperidine, remifentanil, and fentanyl in labour. Br J Anaesth, 2010, 104(2), p. 209–215.
2. http://www.gfmer.ch/Guidelines/Labor_delivery_postpartum/Obstetrical_analgesia_and_anesthesia.htm
3. Kranke, P., Girard, T., Lavand‘homme, P., et al. Must we press on until a young mother dies? Remifentanil patient controlled analgesia in labour may not be suited as a „poor man‘s epidural“. BMC Pregnancy Childbirth, 2013 Jul 2;13:139. doi: 10.1186/1471-2393-13-139.
4. Melzack, R. The McGill Pain Questionnaire: major properties and scoring methods. Pain, 1975, 1(3), p. 277–299.
5. Melzack, R. The myth of painless childbirth (the John J. Bonica lecture). Pain, 1984, 19(4), p. 321–337.
6. Molloy, A. Does pethidine still have a place in therapy? Aust Prescr, 2002, 25, p. 12–13.
7. ACOG Committee Opinion No. 376: Nalbuphine hydrochloride use for intrapartum analgesia. Obstet Gynecol, 2007, 110(2 Pt 1), p. 449.
8. Pařízek, A. Analgezie a anestezie u porodu. Praha: Galén, 2012.
9. Reynolds, F. Regional analgesia in obstetrics: a millenium update. London: Springer Verlag, 2000.
10. Vadivelu, N., Urman, RD., Hines, RL. Essentials of pain management. New York: Springer Science + Business Media, 2011.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2014 Číslo 3
Nejčtenější v tomto čísle
- Diagnostický postup u těhotenství nejisté viability a neznámé lokalizace – nejnovější doporučení
- Myoinositol v terapii syndromu polycystických ovarií
-
Prenatální diagnóza skeletální dysplazie v prvním trimestru těhotenství
X-vázaná dominantní chondrodysplasia punctata - HELLP syndrom komplikovaný rupturou jater – kazuistika

