Vaginální vedení porodu koncem pánevním po ukončeném 36. týdnu gravidity u selektované skupiny těhotenství – analýza perinatálních výsledků let 2008–2011
Vaginal breech delivery after 36 week of pregnancy in a selected group of pregnancy – analysis of perinatal results in years 2008–2011
Objective:
To determine intrapartum mortality, neonatal mortality and serious neonatal morbidity in selected group of planed vaginal breech deliveries after 36 week of pregnancy. Compare vaginal breech deliveries with primary cesarean deliveries.
Designe:
Retrospective study.
Settings:
Department of Obstetrics and Gynaecology, Masaryk University, University Hospital Brno; Department of neonatology, University Hospital Brno; Faculty of Economics and Management, University of Defence in Brno.
Methods:
Retrospective analysis of 1013 births of singleton pregnancies with breech position of the fetus after 36 completed week of pregnancy at University Hospital Brno in the years 2008–2011. Vaginal delivery was planed for 430 women (42.4%). Elective caesarean section was performed in 583 women (57.6%). An assessment of intrapartum and neonatal mortality and serious neonatal morbidity and incidence of umbilical artery pH < 7.00. We also evaluated non-serious neonatal morbidity. Results in the group of vaginal breech deliveries, including births completed by acute caesarean section, were compared with results in the group of elective caesarean sections.
Results:
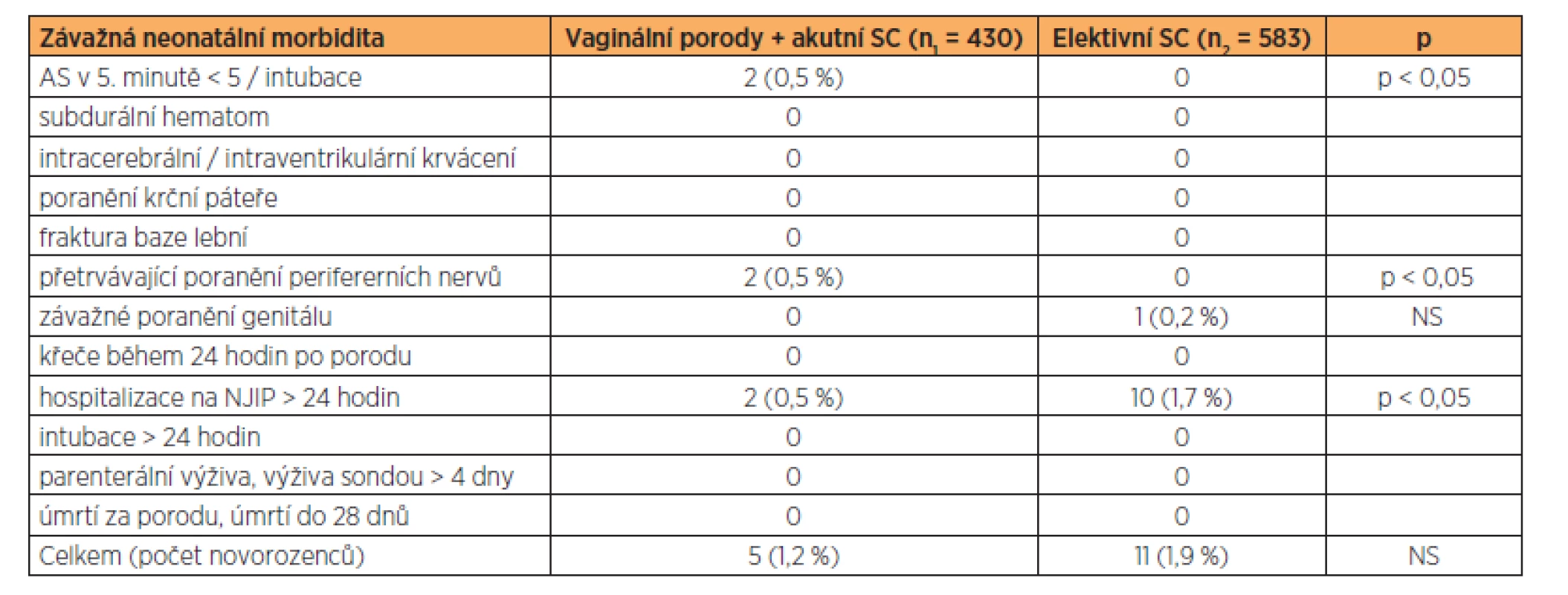
In the group of 430 women with planned vaginal breech delivery, 347 delivered vaginally (80.7%), by acute caesarean section 83 women (19.3%). In the group of planned vaginal births, including births completed by acute caesarean section, pH < 7.00 in umbilical artery occurred in 9 cases (2.1%). In the group of elective caesarean deliveries pH < 7.00 does not occurred. Death of the fetus during labor or before 28 day after birth does not occurred. A statistically significant difference in the incidence of serious neonatal morbidity between the group of planned vaginal births and births by elective caesarean section was found in Apgar score in 5th minute < 5 (2 versus 0), peripheral nerve injury persisting at discharge (2 versus 0) and admission to the neonatal intensive care unit for longer than 24 hours (2 versus 10). When comparing all cases of serious neonatal morbidity between the two groups, the difference was not statistically significant (1.2% versus 1.9%, NS).
Conclusion:
When strict criteria are met during selection of women appropriate for vaginal breech delivery and during labor, planned vaginal breech delivery at term is save option. The incidence of severe neonatal morbidity when compared with elective caesarean section is not increased.
Keywords:
breech presentation, vaginal delivery, caesarean section, neonatal morbidity, neonatal mortality
Autoři:
Lukáš Hruban 1
; Petr Janků 1
; P. Ventruba 1; L. Oškrdalová 2; K. Skorkovská 2; Z. Hodická 1; Veronika Ťápalová 1
; L. Mekiňová 1
; M. Šmerek 3
Působiště autorů:
Gynekologicko-porodnická klinika MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc., MBA
1; Neonatologické oddělení FN, Brno, primář MUDr. I. Borek
2; Katedra ekonometrie Fakulty ekonomiky a managementu, Univerzita obrany, Brno, vedoucí katedry prof. RNDr. Z. Zemánek, CSc.
3
Vyšlo v časopise:
Ceska Gynekol 2014; 79(5): 343-349
Souhrn
Cíl studie:
Stanovit intrapartální a neonatální mortalitu a závažnou neonatální morbiditu u selektované skupiny plodů porozených koncem pánevním po 36. týdnu gravidity. Porovnat výsledky u vaginálně vedených porodů koncem pánevním s porody vedenými primárním císařským řezem.
Typ studie:
Retrospektivní studie.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika MU a FN Brno, Neonatologické oddělení FN Brno, Katedra ekonometrie Fakulty ekonomiky a managementu, Univerzita obrany, Brno.
Soubor a metodika:
Retrospektivní analýza 1013 porodů jednočetných těhotenství s podélnou polohou plodu koncem pánevním po dokončeném 36. týdnu gravidity, porozených na GPK MU a FN Brno v letech 2008–2011. Vaginálně bylo vedeno 430 porodů koncem pánevním (42,4 %), elektivním císařským řezem 583 porodů (57,6 %). Hodnocena byla intrapartální a neonatální mortalita, závažná neonatální morbidita a výskyt pH z pupečníkové arterie < 7,00. Hodnotila se také lehká neonatální morbidita. Vzájemně byly porovnány výsledky ve skupině vaginálně vedených porodů, včetně porodů ukončených akutním císařským řezem, se skupinou porodů vedených elektivním císařským řezem.
Výsledky:
Ve skupině 430 vaginálně vedených porodů koncem pánevním po ukončeném 36. týdnu gravidity bylo vaginálně dokončeno 347 porodů (80,7 %), 83 porodů bylo ukončeno akutním císařským řezem (19,3 %). pH < 7,00 z pupečníkové arterie se vyskytlo v devíti případech (2,1 %). Ve skupině porodů vedených elektivním císařským řezem se pH < 7,00 nevyskytlo. Úmrtí plodu za porodu nebo do 28. dne po porodu se v našem souboru nevyskytlo. Statisticky významný rozdíl ve výskytu závažné neonatální morbidity mezi skupinou vaginálně vedených porodů a porodů elektivním císařským řezem byl nalezen v případě Apgar score v 5. minutě < 5(2 versus 0), poranění periferních nervů přetrvávající při propuštění novorozence (2 versus 0) a hospitalizace na NJIP více než 24 hodin (2 versus 10). Při porovnání všech případů závažné neonatální morbidity nebyl mezi oběma skupinami shledán statisticky významný rozdíl (1,2 % versus 1,9 %, NS).
Závěr:
Při pečlivém dodržení současných selekčních kritérií pro výběr pacientek vhodných k vaginálnímu vedení porodu koncem pánevním, je vaginální porod bezpečný. Výskyt závažné neonatální morbidity při porovnání s porody elektivním císařským řezem není navýšen.
Klíčová slova:
konec pánevní, vaginální porod, císařský řez, novorozenecká morbidita, novorozenecká mortalita
Úvod
Novodobou historii porodů koncem pánevním lze zjednodušeně rozdělit na období před rokem 2000 a na období po roce 2000. V tomto roce byly publikovány výsledky mezinárodní multicentrické studie Term Breech Trial, porovnávající vaginálně vedené porody koncem pánevním s porody vedenými primárním císařským řezem [13]. Publikace vedla k masivnímu odklonu od vaginálních porodů koncem pánevním v mnoha zemích [23]. Již v roce 2001 vydala Royal College of Obstetrics and Gynaecology (RCOG) a American College of Obstetrics and Gynecology (ACOG) doporučené postupy, ve kterých je jednoznačně preferován primární císařský řez před vaginálním porodem koncem pánevním u donošeného plodu [1]. Stejný tým autorů, který se podílel na prezentaci výsledků Term Breech Trial, publikoval v roce 2004 výsledky follow-up studie vycházející z původního souboru. Výsledky dlouhodobého sledování nepotvrdily původní předpoklad studie vycházející z hodnocení bezprostředně po porodu. Riziko úmrtí nebo výskytu opožděného neurologického vývoje dětí z obou skupin bylo po dvou letech od porodu shodné [15, 25]. Metodika studie Term Breech Trial byla podrobena kritice a výsledky studie byly mnoha autory zpochybněny [17, 18, 24].
V roce 2006 byly publikovány výsledky prospektivní multicentrické studie Premoda, která byla počtem zařazených porodů čtyřikrát větší než předchozí Term Breech Trial. Tato studie nepotvrdila závěry Term Breech Trial. Rozdíl v perinatální mortalitě a závažné morbiditě novorozenců mezi oběma způsoby porodu byl nesignifikantní. Byla zdůrazněna nutnost dodržení jasných selekčních kritérií při výběru pacientek vhodných k vaginálnímu vedení porodu a dodržení pravidel při vaginálním vedení porodu [3, 11]. RCOG a ACOG v roce 2006 zareagovaly na stávající názorový vývoj změnou původního doporučeného postupu z roku 2001. Nový doporučený postup připouští variantu vaginálního vedení porodu za předpokladu důsledného výběru vhodných rodiček a podrobného informování rodiček, zahrnujícího podpis informovaného souhlasu [2, 22].
V roce 2009 byl uveřejněn doporučený postup Kanadské společnosti pro porodnictví a gynekologii (SOGC), který přehledně definuje podmínky, za nichž je možné doporučit vaginální vedení porodu koncem pánevním [18]. Doporučený postup České gynekologické a porodnické společnosti z roku 2005 a jeho poslední revize z roku 2013 jsou v souladu s výše zmíněnými zahraničními doporučenými postupy [4]. Řada studií, jejichž výsledky byly publikovány v posledních letech, potvrzuje, že při pečlivém výběru pacientek s plodem v poloze koncem pánevním, lze při vaginálním vedení porodu dosáhnout srovnatelných perinatálních výsledků jako při primárním císařském řezu [3, 11, 18, 21]. Při selekci hraje zásadní roli podrobné ultrazvukové vyšetření těhotné. Podmínkou úspěchu je také správné vedení vaginálního porodu a porodnický tým s dostatečnými zkušenostmi [3, 11, 18, 21].
Cílem práce bylo stanovit intrapartální a neonatální mortalitu a závažnou neonatální morbiditu u selektované skupiny novorozenců porozených koncem pánevním po 36. týdnu gravidity na Gynekologicko-porodnické klinice MU a FN Brno. Dále pak srovnání vaginálně vedených porodů koncem pánevním s porody primárním císařským řezem.
Soubor a metodika
V letech 2008–2011 bylo na Gynekologicko--porodnické klinice MU a FN Brno odvedeno 24 856 porodů. Pomocí retrospektivní analýzy byly vybrány porody plodů v poloze koncem pánevním po ukončeném 36. týdnu gravidity. Z celkového počtu 1070 porodů koncem pánevním u jednočetných gravidit po ukončeném 36. týdnu gravidity byly vyloučeny porody novorozenců s prenatálně nebo postnatálně diagnostikovanou vrozenou vývojovou vadou(16 novorozenců) a novorozenci s hypotrofií pod 5. percentilem (41 novorozenců). Takto selektovaný soubor 1013 porodů (n) byl rozdělen na dvě skupiny, které se dále analyzovaly. Do první skupiny vaginálně vedených porodů (n1 = 430; 42,4 %) byly zahrnuty i vaginálně vedené porody ukončené akutním císařským řezem. Do druhé skupiny byly zařazeny porody vedené elektivním císařským řezem (n2 = 583; 57,6 %) (graf 1).

Sledoval se počet vaginálně dokončených porodů, vliv parity, samovolného nástupu kontrakční činnosti a indukce porodu. Hodnocena byla intrapartální a neonatální mortalita a závažná neonatální morbidita: výskyt subdurálního hematomu, intracerebrálního krvácení, poranění krční páteře, fraktura baze lební, přetrvávající poranění periferních nervů, závažné poranění genitálu, křeče během 24 hodin po porodu, hospitalizace na NJIP více než 24 hodin, intubace více než 24 hodin, nutnost parenterální výživy více než 4 dny. Zvlášť byl hodnocen výskyt pH z pupečníkové arterie < 7,00. Hodnotila se také lehká neonatální morbidita: hematom hýždí nebo genitálu, fraktura klíční kosti, fraktura dlouhých kostí, torticollis vyžadující rehabilitaci, výskyt hyperbilirubinémie a abnormální výsledek ultrazvukového vyšetření kyčlí. Vzájemně byly porovnány výsledky ve skupině vaginálně vedených porodů, včetně porodů ukončených akutním císařským řezem, se skupinou porodů vedených elektivním císařským řezem. Veškerá data byla získána z nemocničního informačního systému AMIS, porodopisu matky a chorobopisu novorozence. Statistické zpracování výsledků bylo provedeno pomocí Fischerova exaktního testu a testu homogenity.
Výsledky
Ve skupině 430 vaginálně vedených porodů koncem pánevním bylo vaginálně dokončeno 347 porodů (80,7 %), 83 porodů bylo za porodu ukončeno akutním císařským řezem (19,3 %). Ve skupině vaginálně vedených porodů převažovaly indukované porody (268; 62,3 %) nad porody se samovolným nástupem kontrakční činnosti (162; 37,7 %). V podskupině indukovaných vaginálních porodů bylo vaginálně dokončeno 206 porodů (76,9 %), v podskupině porodů se samovolným nástupem kontrakcí bylo vaginálně dokončeno 143 porodů (88,3 %).
Ve skupině vaginálně vedených porodů bylo 281 prvorodiček. V podskupině prvorodiček bylo vaginálně dokončeno 208 porodů (74,0 %).
Ve skupině vaginálně vedených porodů včetně porodů ukončených akutním císařským řezem se pH < 7,00 z pupečníkové arterie vyskytlo v devíti případech (2,1 %). Pouze v pěti případech byla současně hodnota BE nižší než -12. Žádný z devíti novorozenců s nízkou hodnotou pH z pupečníkové arterie nevyžadoval postnatální péči na NJIP a pouze u jednoho z nich se současně vyskytla hodnota Apgar score v 5. minutě menší než 5. U stejného novorozence byla následně diagnostikována paréza brachiálního plexu. Ve zbývajících osmi případech nebyla nízká hodnota pH z pupečníkové arterie spojena s výskytem závažné morbidity u novorozence. Neurologický nález byl u všech devíti novorozenců při propuštění hodnocen jako normální. Ve skupině porodů vedených elektivním císařským řezem se pH < 7,00 nevyskytlo (tab. 1).

Úmrtí plodu za porodu nebo do 28. dne po porodu se v našem souboru nevyskytlo. Statisticky významně vyšší výskyt závažné neonatální morbidity byl nalezen ve skupině vaginálně vedených porodů v případě hodnoty Apgar score v 5. minutě < 5 (2 versus 0), poranění periferních nervů přetrvávající při propuštění novorozence (2 versus 0). V obou případech poranění periferních nervů šlo o postižení brachiálního nervového plexu novorozence s nutností následné rehabilitace. Ve skupině porodů provedených elektivním císařským řezem se statisticky významně častěji vyskytovala hospitalizace na NJIP delší než 24 hodin (10 versus 2) (tab. 2). Důvodem hospitalizace novorozenců na NJIP ve skupině elektivních císařských řezů byl v osmi případech rozvoj závažné infekce, v jednom případě obtížně korigovatelná hypoglykémie a hyperbilirubinémie a v jednom případě syndrom vlhké plíce. Ve skupině vaginálně vedených porodů byl v jednom případě důvodem hospitalizace novorozence na NJIP nález přetrvávající plicní hypertenze a ve druhém případě ztížená poporodní adaptace s nutností přechodné oxygenoterapie. Závažné poranění genitálu s nutností následného chirurgického ošetření (sutura řezného poranění) se vyskytlo v jednom případě ve skupině elektivních císařských řezů (1 versus 0). Při porovnání počtu novorozenců s výskytem závažné neonatální morbidity nebyl mezi oběma skupinami shledán statisticky významný rozdíl (5 novorozenců, tj. 1,2 %, versus 11 novorozenců, tj. 1,9 %, NS).
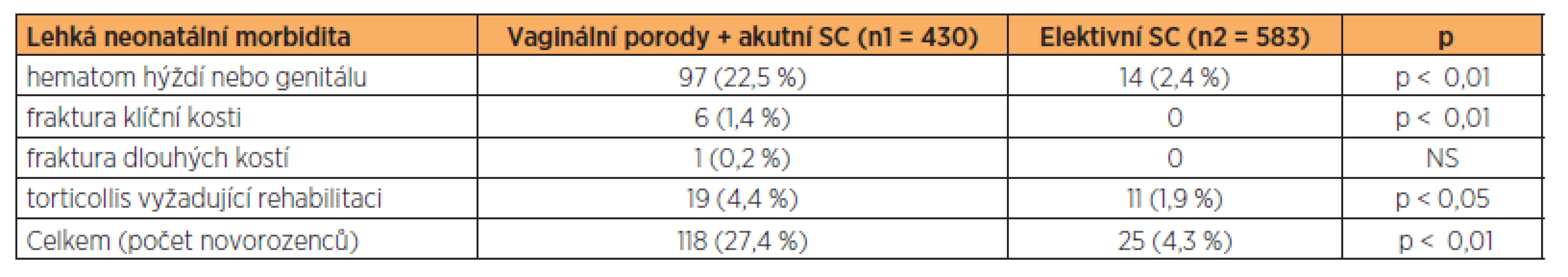
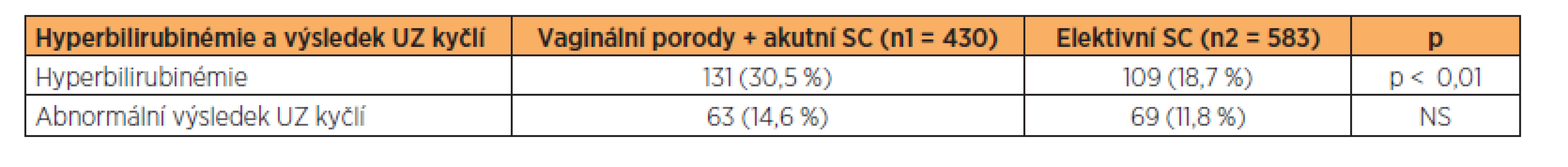
V kategorii lehké morbidity novorozenců se ve skupině vaginálně vedených porodů statisticky významně častěji vyskytoval hematom hýždí nebo genitálu novorozence (97 versus 14), zlomenina klíční kosti novorozence (6 versus 0), torticollis nebo prokrvácení musculus sternocleidomastoideus vyžadující následnou rehabilitaci (19 versus 11) (tab. 3). Statisticky významný rozdíl v neprospěch vaginálně vedených porodů byl nalezen ve výskytu hyperbilirubinémie vyžadující terapii, hodnocené podle Hodrova grafu (131 versus 109). Častější výskyt hyperbilirubinémie ve skupině vaginálně vedených porodů může souviset s četnějšími hematomy hýždí a genitálu novorozenců. Ve výskytu abnormálního výsledku ultrazvukového vyšetření kyčlí, prováděného u novorozenců po více než 48 hodinách od porodu, nebyl nalezen mezi oběma skupinami statisticky významný rozdíl(63 versus 69) (tab. 4).
Diskuze
Současné doporučené postupy, zabývající se tematikou výběru pacientek vhodných k vaginálnímu porodu donošených plodů v poloze koncem pánevním, se v podstatných věcech shodují. Důraz je kladen na předporodní ultrazvukové vyšetření a podrobné informování rodičky. Mezi kontraindikace k vaginálnímu vedení porodu patří růstová retardace plodu nebo jeho makrosomie, naléhání pupečníku, jiné držení plodu než kompletní nebo inkompletní řitní, deflexe hlavy plodu, klinické známky zúžené pánve, obecné kontraindikace vaginálního porodu a nesouhlas pacientky [2, 18, 22, 24]. Ultrazvukem odhadovaná hmotnost plodů vhodná k vaginálnímu porodu koncem pánevním se mezi jednotlivými doporučenými postupy liší. V britském doporučeném postupu je uvedeno rozmezí 2000–3800 g, v americkém a kanadském doporučeném postupu 2500–4000 g, ve francouzském doporučeném postupu 2500–3800 g [2, 18, 22]. Doporučený postup ČGPS udává jako horní hranici 3500 g pro prvorodičky a 3800 g pro vícerodičky. Spodní hranice hmotnostního odhadu u donošeného plodu je vztažena k diagnóze růstové retardace (obvykle méně než 2500 g) [2, 18, 22, 24]. Významné je dodržení pravidel pro vaginální vedení porodu koncem pánevním. Sem patří vyloučení protrahovaného porodu, kontinuální elektronické monitorování během II. doby porodní, vyloučení manipulace s plodem dříve než ve fázi porodu plodu po úpon pupečníku, aplikace manévrů vedoucích k usnadnění vybavení hlavičky plodu a zachování hlavy ve flexi atd. [18, 24].
Důvodem pozdější kritiky studie Term breech trial publikované v roce 2000 bylo právě nedodržení mnoha výše zmíněných doporučení a pravidel, dále pak velké rozdíly mezi jednotlivými pracovišti. Mezi nejčastěji uváděné nedostatky patří výběr případů, kdy 57 % případů zařazených do studie bylo zachyceno až během porodu, ultrazvukové vyšetření bylo provedeno pouze v 68 % případů, 5,8 % plodů bylo makrosomních (vaginálně byly vedeny porody plodů s hmotností nad 4000 g). Kontinuální elektronické monitorování bylo provedeno pouze u 33,4 % porodů a aktivní fáze II. doby porodní přesahovala v některých případech až 60 minut [24].
Oproti tomu studie Premoda francouzských autorů z roku 2006 kladla především důraz na striktní dodržení selekčních kritérií pro výběr vhodných pacientek k vaginálnímu vedení porodu. Výsledky studie Premoda jasně demonstrují, že těhotenství s plody v poloze koncem pánevním jsou velmi různorodou skupinou a za předpokladu přísného výběru vhodných případů k vaginálnímu porodu a při respektování pravidel vaginálního vedení porodu lze zajistit dobré perinatální výsledky [11, 25].
V našem souboru výrazně převažují indukované porody koncem pánevním (62,3 %) nad porody se samovolným nástupem kontrakční aktivity (37,7 %). Názory na indukované porody koncem pánevním jsou kontroverzní. Podle některých doporučení je indukce porodu možnou alternativou, jiná doporučení se k indukci staví odmítavě [2, 18, 24]. Na našem pracovišti tuto možnost pacientkám nabízíme. Důvodem je optimální načasování porodu při zajištění maximální porodnické a neonatologické péče. Část pacientek volí plánovanou indukci porodu i z psychologických důvodů, protože porodnický tým, se kterým během předporodních kontrol řeší otázku volby způsobu porodu, je pak zpravidla přítomen i při samotném porodu.
Primiparita bývá tradičně zmiňována jako faktor negativně ovlivňující výsledky vaginálního porodu koncem pánevním. Podle výsledků některých studií je primiparita asociována se zvýšeným rizikem ukončení vaginálně vedeného porodu akutním císařským řezem [24]. Ve studii Premoda bylo téměř 55 % prvorodiček a nebyl prokázán negativní vliv primiparity na perinatální výsledky [11]. V našem souboru tvořily primipary 65,3 % ze všech rodiček zařazených do skupiny vaginálně vedených porodů. Vaginálně porod dokončilo 74 %, akutním císařským řezem porodilo 26 %. Na perinatálních výsledcích se parita nijak neprojevila.
Při hodnocení závažné neonatální morbidity bylo v naší studii jako vzor použito schéma z předchozích dvou největších mezinárodních studií (Term breech trial, Premoda). Obdobně jako ve studii Premoda vyšel rozdíl mezi skupinou vaginálně vedených porodů a porodů primárním císařským řezem jako nesignifikantní(5 novorozenců; 1,2 %, versus 11 novorozenců; 1,9 %, p = 0,32; NS). Srovnání výsledků s výše zmíněnými studiemi je samozřejmě pouze orientační, vzhledem k retrospektivnímu sběru a hodnocení dat v případě námi předkládaného souboru. Důvod, proč nízké pH z arteria umbilicalis není zahrnuto mezi parametry závažné neonatální morbidity, je, že hodnota pH sama o sobě neznamená žádné postižení plodu, jde pouze o rizikový faktor. V našem souboru žadný z devíti plodů s nízkou hodnotou pH z a. umbilicalis nevyžadoval následnou péči na NJIP ani nebyl spojen s abnormálním neurologickým nálezem. V případě pH lze očekávat obdobný rozdíl mezi vaginálními porody a porody vedenými primárním císařským řezem i u polohy plodu podélné hlavičkou.
Kategorie zahrnuté do lehké neonatální morbidity zpravidla nemají dlouhodobý význam a podle očekávání je jejich výskyt významně častější u vaginálně vedených porodů. Obdobný výsledek jako v případě pH z arteria umbilicalis lze očekávat i v případě polohy plodu podélné hlavičkou.
Vaginální porod plodu koncem pánevním je podle některých, především starších studií spojován s rizikem poruchy tělesného růstu a vývoje dítěte v důsledku poruchy tvorby růstového hormonu při hypopituitarismu. Jako příčina je uváděn porodní traumatismus. Hlavním klinickým projevem hypopituitarismu u dětí je progresivní růstová retardace, zpravidla s počátkem mezi 6.–12. měsícem věku dítěte [10, 20]. Podle mnoha autorů je však spojení vaginálního porodu koncem pánevním a následné poruchy růstu dětí v důsledku hypopituitarismu zpochybňováno. U postižených dětí jsou ve vysokém procentu nalézány další abnormality vývoje CNS. Poloha plodu koncem pánevním tak může být v řadě případů důsledkem abnormálního intrauterinního vývoje CNS plodu [5, 12]. Při hodnocení dětí v rámci našeho souboru byl zjištěn pouze jeden případ dispenzarizace pro růstovou retardaci. U tohoto chlapce byl však prokázán Silverův-Russellův syndrom, a příčina poruchy růstu tedy nesouvisí se způsobem porodu.
Těhotné ženy s plodem v poloze koncem pánevním mají v závěru III. trimestru možnost volit mezi třemi možnými postupy: vaginální porod, primární císařský řez, pokus o obrat plodu zevními hmaty. Možnost obratu plodu se ani přes řadu kladných doporučení dostatečně nevyužívá. Prakticky všechny doporučené postupy pokus o zevní obrat plodu doporučují a na výsledcích mnoha studí lze demonstrovat vysokou úspěšnost a zanedbatelné riziko tohoto výkonu [2, 6]. Na našem pracovišti rodičkám aktivně nabízíme možnost zevního obratu plodu z polohy podélné koncem pánevním po 36. týdnu těhotenství. Za sledované období let 2008–2011 bylo na GPK FN Brno provedeno 140 zevních obratů s celkovou úspěšností 43,6 %.
Z důvodu odklonu od spontánního vedení porodů koncem pánevním jsme v mnoha zemích svědky negativních důsledků. Ztráta dovedností nutných k vaginálnímu vedení porodu koncem pánevním a nárůst počtu císařských řezů je zdrojem mateřské a novorozenecké morbidity [16, 17, 24]. Je paradoxem, že právě v Kanadě, kde studie Term breech trial vznikla, se nyní řeší problém, jak opět zvýšit erudici lékařů ve vaginálním vedení porodů koncem pánevním [7, 19, 24]. Mnoho rodiček vyžaduje vaginální vedení porodu. Pokud je jim tato možnost v nemocničním zařízení odmítnuta z důvodu absence zkušeností zdravotnického personálu, uchylují se některé z nich k extrémní variantě porodu v domácnosti [7, 19]. Obdobné zkušenosti jsou referovány nejen z Kanady, ale i z jiných zemí [7]. Možnost výuky a zlepšení erudice ve vaginálním vedení porodu koncem pánevním představuje simulace porodu na neživém modelu [8]. Praktické zkušenosti s porodem koncem pánevním však zcela nahradit nemůže.
Závěr
Při pečlivém dodržení současných přísných selekčních kritérií pro výběr pacientek vhodných k vaginálnímu vedení porodu koncem pánevním je vaginální porod bezpečný. Výskyt závažné neonatální morbidity při porovnání s porodem provedeným elektivním císařským řezem není navýšen. Vaginální porod koncem pánevním je spojen s častějším výskytem pH < 7,00 a výskytem lehké morbidity u novorozence. Nutnou podmínkou je porodnický tým s dostatečnými zkušenostmi s vaginálním vedením porodu koncem pánevním a řešením případných komplikací. Nezbytné je zachování erudice a výuka vaginálního vedení porodu koncem pánevním u nastupující generace porodníků.
Podpořeno MZ ČR – RVO (FNBr, 65269705), podpořeno grantem IGA MZ ČR NT:11124-6/2010.
As. MUDr. Lukáš Hruban
Gynekologicko-porodnická klinika
MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: lukas.hruban@gmail.com
Zdroje
1. ACOG Committee Opinion No. 340. Mode of term singleton breech delivery. Obstet Gynecol, 2001, 98, p. 1189–1190.
2. ACOG Committee Opinion No. 265. Mode of term singleton breech delivery. Obstet Gynecol, 2006, 108, p. 235–237.
3. Azria, E., Le Meaux, JP., Khoshnood, B., Alexander, S., et al. Factors associated with adverse perinatal outcomes for term breech fetuses with planned vaginal delivery. Am J Obstet Gynecol, 2012, 207(4), p. 285.
4. Binder, T., Unzeitig, V., Velebil, P. Vedení prenatální péče a porodu donošeného plodu v poloze koncem pánevním – doporučený postup. Čes Gynek, 2013, 78, s. 21–22.
5. Brodsky, MC. Optic nerve hypoplasia with posterior pituitary ectopia: male predominance and nonassociation with breech delivery. Am J Ophthalmol, 1999, 127(2), p. 238–239.
6. Collins, C., Ellaway, P., Harrington, D., Pandit, M., et al.The complications of external cephalic version: results from 805 consecutive attempts. BJOG, 2007, 114(5), p. 636–638.
7. Daviss, BA., Johnson, KC, Lalonde, AB. Evolving evidence since the Term Breech Trial: Canadian response, European dissent, and potential solutions. J Obstet Gynaecol Can, 2010, 32(3), p. 217–224.
8. Deering, S., Brown, J., Hodor, J., Satin, AJ. Simulation training and resident performance of singleton vaginal breech delivery. Obstet Gynecol, 2006, 107, p. 86–89.
9. Doyle, NM., Riggs, JW, Ramin, SM., Sosa, MA., et al. Outcomes of term vaginal breech delivery. Am J Perinatol, 2005, 22(6), p. 325–328.
10. Fujita, K., Matsuo, N., Mori, O., Koda, N., et al. The association of hypopituitarism with small pituitary, invisible pituitary stalk, type 1 Arnold-Chiari malformation, and syringomyelia in seven patients born in breech position: a further proof of birth injury theory on the pathogenesis of „idiopathic hypopituitarism“. Eur J Pediatr, 1992, 151(4), p. 266–270.
11. Goffinet, F., Carayol, M., Foidart, JM., Alexander, S., et al. PREMODA Study Group. Is planned vaginal delivery for breech presentation at term still an option? Results of an observational prospective survey in France and Belgium. Am J Obstet Gynecol, 2006, 194, p. 1002–1011.
12. Hamilton, J., Blaser, S., Daneman, D. MR Imaging in idio-pathic growth hormone deficiency. Am J Neuroradiol, 1998, 19, p. 1609–1615.
13. Hannah, ME., Hannah, WJ., Hewson, SA., Hodnett, ED., et al.Planned caesarean section versus planned vaginal birth forbreech presentation at term: a randomised multicentre trial. Term Breech Trial Collaborative Group. Lancet, 2000, 356, p. 1375–1383.
14. Hannah, ME., Hannah, WJ, Hodnett, ED., Chalmers., et al. Outcomes at 3 months after planned Caesarean vs planned vaginal delivery for breech presentation at term: the international randomized Term Breech Trial. JAMA, 2002, 287(14), p. 1822–1831.
15. Hannah, ME., Whyte, H., Hannah, WJ., Hewson, S., et al. Maternal outcomes at 2 years after planned Caesarean section versus planned vaginal birth for breech presentation at term: the international randomized Term Breech Trial. Am J Obstet Gynecol, 2004, 191(3), p. 917–927.
16. Huser, M., Belkov, I., Janků, P., Sedláková, K. Pregnancy and delivery after the mid-urethral sling surgery for stress urinary incontinence. Int J Gynecol Obstet, 2012, 119, p. 117–120.
17. Kotaska, A. Breech birth can besSafe, but is it worth the effort? J Obstet Gynaecol Can, 2009, 31(6), p. 553–554.
18. Kotaska, A., Menticoglou, S., Gagnon, R. Vaginal delivery of breech presentation. SOGC Clinical Practice Guideline No. 226, June 2009. J Obstet Gynaecol Can, 2009, 31(6), p. 557–566.
19. Lalonde, A. Vaginal breech delivery guideline: the time has come. J Obstet Gynaecol Can, 2009, 31(6), p. 483–484.
20. Lebl, J., Zemková, D. An aid for the early diagnosis of hypothalamo-hypophyseal nanism: natural growth in children with growth hormone deficiency during the first years of life. Ces Pediatr, 1990, 45(9), p. 513–517.
21. Molkenboer, JF., Vencken, PMLH., Sonnemans, LGJ., Roumen, FJME., et al. Conservative management in breech deliveries leads to similar results compared with cephalic deliveries.J Matern Fetal Neonatal Med, 2007, 20(8), p. 599–603.
22. RCOG Guideline No. 20b. The Management of Breech Presentation, December 2006.
23. Rietberg, CC., Elferink-Stinkens, PM., Visser, GH. The effect of the Term Breech Trial on medical intervention behaviour and neonatal outcome in The Netherlands: an analysis of 35,453 term breech infants. BJOG, 2005, 112, p. 205–209.
24. Taillefer, C., Dubé, J. Singleton breech at term: Two continents, two approaches. J Obstet Gynaecol Can, 2010, 32(3), p. 238–243.
25. Whyte, H., Hannah, ME., Saigal, S., Hannah, WJ., et al. Outcomes of children at 2 years after planned cesarean birth versus planned vaginal birth for breech presentation at term: the International Randomized Term Breech Trial. Am J Obstet Gynecol, 2004, 191, p. 864–871.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2014 Číslo 5
Nejčtenější v tomto čísle
- Condylomata acuminata (genitální bradavice)
- Preeklampsie v těhotenství – predikce, prevence a další management
- Vaginální vedení porodu koncem pánevním po ukončeném 36. týdnu gravidity u selektované skupiny těhotenství – analýza perinatálních výsledků let 2008–2011
- Extramamární Pagetova choroba vulvy – kazuistika
