Akutní infarkt myokardu komplikující graviditu u pacientky po transplantaci ledviny a osteosarkomu kolene
Acute myocardial infarction complicated pregnancy of patient after kindey transplantation and knee osteosarcoma
Objective:
Case report describes a patient with acute ST elevation myocardial infarction with Q wave in 26 weeks gestation.
Design:
Case report.
Setting:
Department of Obstetrics and Gynecology, University Hospital, Palacky University, Olomouc.
Case report:
Medical history is complicated with a cadaveric transplantation of kindey, osteosarcoma of the left knee with a joint extraction and chemotherapy, serious hypothyreosis after spontaneous discontinuation of medication and missing fetal nasal bone at the ultrasound examination.
Conclusion:
Myocardial infarction complicating pregnancy is an important cause of maternal morbidity and mortality. The coexistence of obesity, diabetes, chronic hypertension, and delayed age at pregnancy is expected to increase the prevalence of myocardial infarction during pregnancy. Timely treatment in the form of percutaneous coronary intervention has dramatically improved outcomes.
Keywords:
acute myocardial infarction, pregnancy
Autoři:
K. Lehnertová; K. Huml; R. Pilka
Působiště autorů:
Porodnicko-gynekologická klinika FN a LF UP, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
Vyšlo v časopise:
Ceska Gynekol 2016; 81(5): 389-393
Souhrn
Cíl studie:
Popsat případ pacienky s akutním infarktem myokardu s ST elevacemi a formací Q kmitu v 26. týdnu gravidity.
Typ studie:
Kazuistika.
Název a sídlo pracoviště:
Porodnicko-gynekologická klinika, FN a LF UP Olomouc.
Vlastní pozorování:
Z anamnézy je nejzávažnější podstoupení transplantace kadaverózní ledviny, osteosarkom levého kolene s extrakcí levého kolenního kloubu s následnou chemoterapií, těžká hypotyreóza po samovolném vysazení medikace a ultrazvukový nález chybějící nosní kosti plodu.
Závěr:
Akutní infarkt myokardu komplikující graviditu je závažným kardiovaskulárním onemocněním z důvodu mateřské morbidity a mortality. Souvislost s obezitou, diabetem, chronickou hypertenzí a zvyšujícím se věkem těhotných dokazuje zvyšující se prevalenci daného problému. Důsledně načasovaná léčba pomocí perkutánní koronární intervence výrazně zlepšuje výsledky.
Klíčová slova:
akutní infarkt myokardu, gravidita
ÚVOD
Kardiovaskulární onemocnění rozdělujeme podle míry rizika pro těhotnou pacientku na onemocnění s nízkým, středním a vysokým rizikem. Do kategorie s rizikem vysokým patří i akutní infarkt myokardu [3].
Akutní infarkt myokardu (AIM) se vyskytuje u těhotných žen poměrně vzácně a je spojen s vysokou mortalitou matky i plodu, která je podmíněná především pozdním stanovením diagnózy. U gravidní pacientky, která přichází pro bolesti zad, je obvykle myšleno jako první na přetížení páteře, vysoký stav bránice, popřípadě na možnost plicní embolie. Akutní infarkt myokardu nebývá na prvních místech v diferenciálně diagnostické rozvaze lékařů. I přesto je nutné myslet na příznaky a nálezy, které mohou vzbudit podezření na přítomnost významné patologie. K častým subjektivním potížím patří snížená tolerance zátěže, námahová, ale i klidová dušnost, palpitace, zvýšená únavnost, presynkopální až synkopální stavy. Při fyzikálním vyšetření lze nalézt hyperventilaci, zvýšenou pulzaci krčních žil, tachykardii, funkční ejekční šelest ve střední části systoly v mezokardu a otok dolních končetin [3]. Současné studie dokazují, že AIM se vyskytuje v kterékoli fázi těhotenství, více u multipar (66 %) a většina pacientek (72 %), které byly do studie zahrnuty, byla ve vyšším věku než 30 let. V 78 % byla lokalizace AIM na přední stěně [2, 6].
Postihuje 1 z 10 000 žen a mortalita se udává mezi 37–50 % [2]. V literatuře bylo dosud popsáno více než 150 převážně kazuistických sdělení. Příčina vzniku infarktu myokardu v těhotenství souvisí se stoupajícím věkem těhotných žen, kdy 72 % žen je ve vyšším věku než 30 let a 38 % více než 35 let, dále s přibývajícím počtem kuřaček v nižších věkových skupinách (45 %), velkou roli má pozitivní rodinná anamnéza (22 %), hypertenze (15 %), dyslipidémie (24 %) či diabetes mellitus (11 %). James et al. popsali i trombofilii a postpartální infekci jako signifikantní prediktor AIM [6, 8]. Nezanedbatelnou roli hrají i změny v hemokoagulaci gravidních žen. V těhotenství fyziologicky dochází ke změně hyperkoagulačního stavu. Zvyšuje se hladina fibrinogenu, faktorů VII, VIII, X, snižuje se hladina proteinu C, klesá fibrinolytická aktivita zvýšením hladiny inhibitoru tkáňového aktivátoru plazminogenu. Dochází ke zvýšení adheze a agregace destiček [6].
V naší kazuistice chceme poukázat na skutečnost, že AIM v graviditě se stává vzhledem k současným životním tredům ve společnosti častěji se objevující komplikací těhotenství, která je závažná jak pro matku, tak i pro dítě a její léčba vyžaduje mezioborovou spolupráci.
VLASTNÍ POZOROVÁNÍ
Pacientkou byla 31letá sekundipara, kvartigravida, fumátorka s velmi závažnou osobní anamnézou, která ve věku 4 let prodělala osteosarkom levého kolene s extrakcí levého kolenního kloubu s následnou adjuvantní chemoterapií. Ve specializovaném transplantačním centru v roce 1992 prodělala transplantaci kadaverózní ledviny do levé jámy kyčelní, následovalo chronické renální selhání v rámci toxicity chemoterapie (cisplatina), t. č. sedm let imunotolerance při vysazení medikace. V roce 2013 nefrostomie na nové ledvině. Dále pacientka absolvovala totální strumektomii, kdy po samovolném vysazení léčby došlo k těžké hypotyreóze. Z dokumentace byla dále zjištěna refluxní choroba, sekundární anémie, minerálová kostní nemoc při chronické renální insuficienci, borelióza a meningitida neznámé datace.
Gynekologická anamnéza – jednou umělé přerušení těhotenství, 4/2014 spontánní abort v osmém týdnu gravidity s následnou revizí dutiny děložní, porod císařským řezem v roce 2007 pro preeklampsii v 37. týdnu.
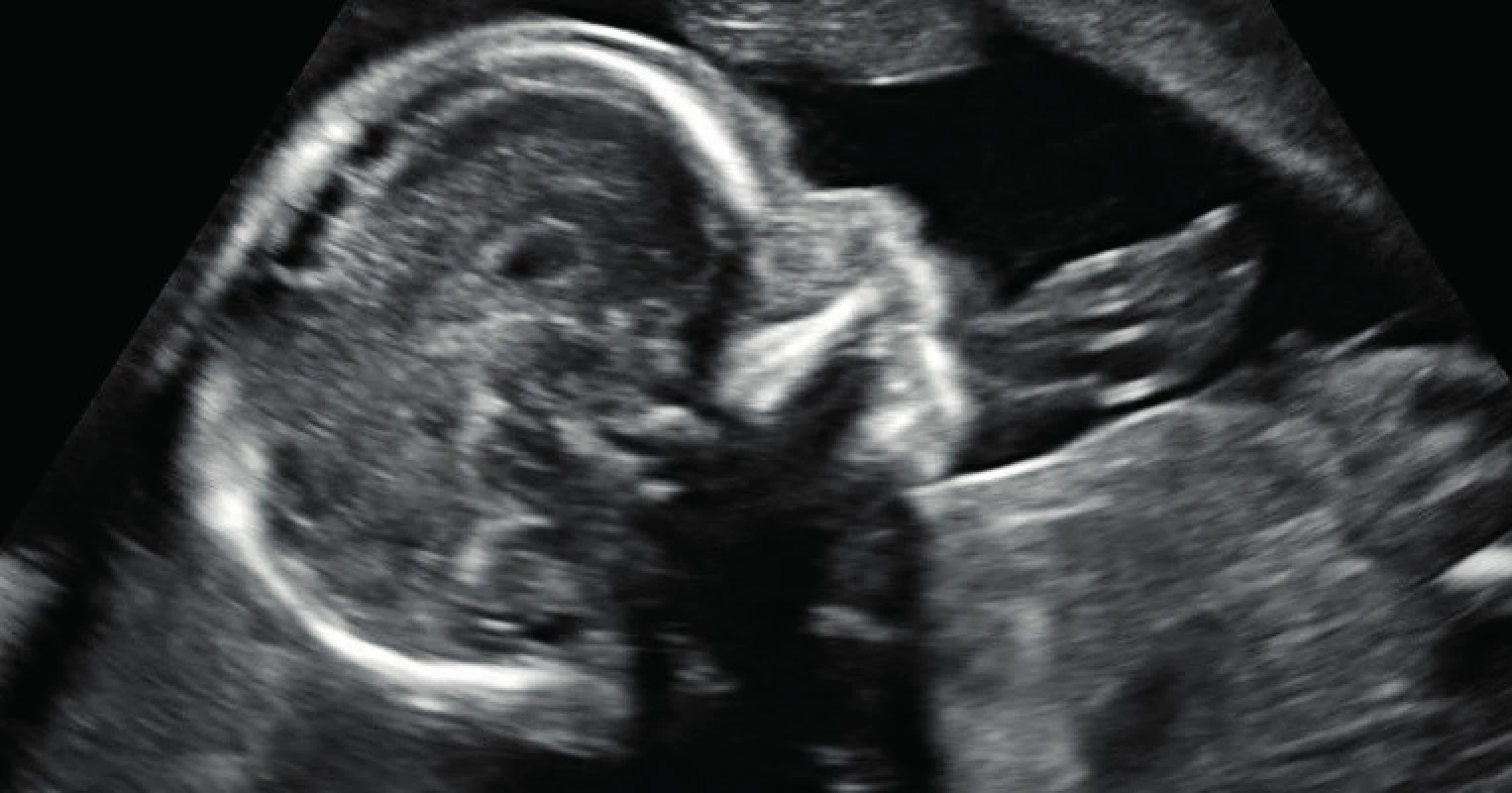
Na naší klinice byla sledována pro pozitivní screening v I. trimestru. Zjištěna nepřítomnost nosní kosti (obr. 2) a hraniční šíře obou mozkových komor plodu. Riziko narození dítěte s morbus Down 1:3, NT 2,1 mm. Byl doporučen odběr choriových klků i amniocentéza. Dne 19. 12. 2014 metodou QF PCR byla vyloučena trizomie 21, 13 a 18, cytogeneticky byl potvrzen fyziologický mužský karyotyp plodu. Dne 23. 1. 2015 byla provedena podrobná morfologie plodu, popsána hraniční ventrikulomegalie bilaterálně, hypoplazie nosní kosti, screeningové vyšetření srdce bez zjištěných abnormalit.
Dne 9. 3. 2015 v nočních hodinách byla pacientka graviditas hebdominis 25+3 přivezena na ambulanci III. interní kliniky FN Olomouc (kde byla sledována v transplantační poradně) pro trvající intermitentní bolesti na hrudi s propagací do krku, zad, levé horní končetiny, dušnost, dráždění ke kašli, afebrilní. Diuréza byla normální, ledvinový štěp nebolestivý. Z laboratorních výsledků: TK 160/105, puls 125/min., EKG SR 130/min., osa doleva, elevace ST 2–4 mm aV 2–4 mm.
Tentýž den byla pacientka převezena na I. interní kliniku s diagnózou STEMI/Q akutní infarkt myokardu přední stěny (infarkt myokardu s ST elevacemi a formací Q kmitu), delay kolem 9 hodin, ejekční frakce levé komory 45–50 %, kolísavá intenzita bolestí a přetrvávající stenokardie, koronarograficky nemoc dvou tepen – uzávěr RIA (ramus interventrikularis anterior) s kritickou stenózou ramus dexter, série 50–60 % stenóz v průběhu arteria coronaria dextra – řešeno perkutánní koronární intervencí (PCI) RIA/RD, reziduální stenóza k řešení po porodu. Provedena selektivní koronarografie levé koronární tepny cestou l. sin levé arterie radialis, aplikován heparin 2500 j. i.a. + lekoptin 2,5 mg i.a. Nasazena medikace: Anopyrin, Clopidogrel.
Dne 12. 3. 2015 pacientka propuštěna z I. interní kliniky do domácí péče s nastavenou medikací a s domluvou další hospitalizace k dokončení revaskularizace. Dne 24. 3. 2015 se vrací s bolestmi na hrudi, je vysloveno podezření na recidivu infarktu a trombózu ve stentu reSKG (reelevace na přední stěně) s příznivým nálezem po PCI na RIA/RD. Po sérii vyšetření byla prokázána pneumonie vlevo, nasazena antibiotika. Pokračuje medikace: Anopyrin 100 mg tbl. p.o., Zyllt 75 mg tbl. p.o., Bataloc ZOK 50 mg tbl. p.o, Euthyrox 150 mcg tbl. p.o., Acidum folicum tbl. p.o, Sorbifer dur tbl. p.o, Furon 40 mg tbl. p.o, Codein 15 mg tbl. p.o. Celou dobu hospitalizace byl managment léčby a dalšího postupu konzultován s naší klinikou. Domluveno bylo mezioborové konzilium (gynekologie, kardiologie, ARO i kardiochirurgie) k sepsání krizového postupu. Závěrem bylo rozhodnutí o ukončení gravidity v případě kritického život ohrožujícího stavu matky či plodu, s objednáním krevních transfuzí i trombonáplavu, za příznivých okolností maximální snaha o kompenzaci pacientky a těhotenství ukončit pokud možno v plánovaném termínu. Pokračování v duální antiagregaci bez možnosti vysazení – doba užívaní minimálně šest měsíců. Za hospitalizace podána dávka kortikoidu (Diprophos i.m.), dvakrát erymasa.
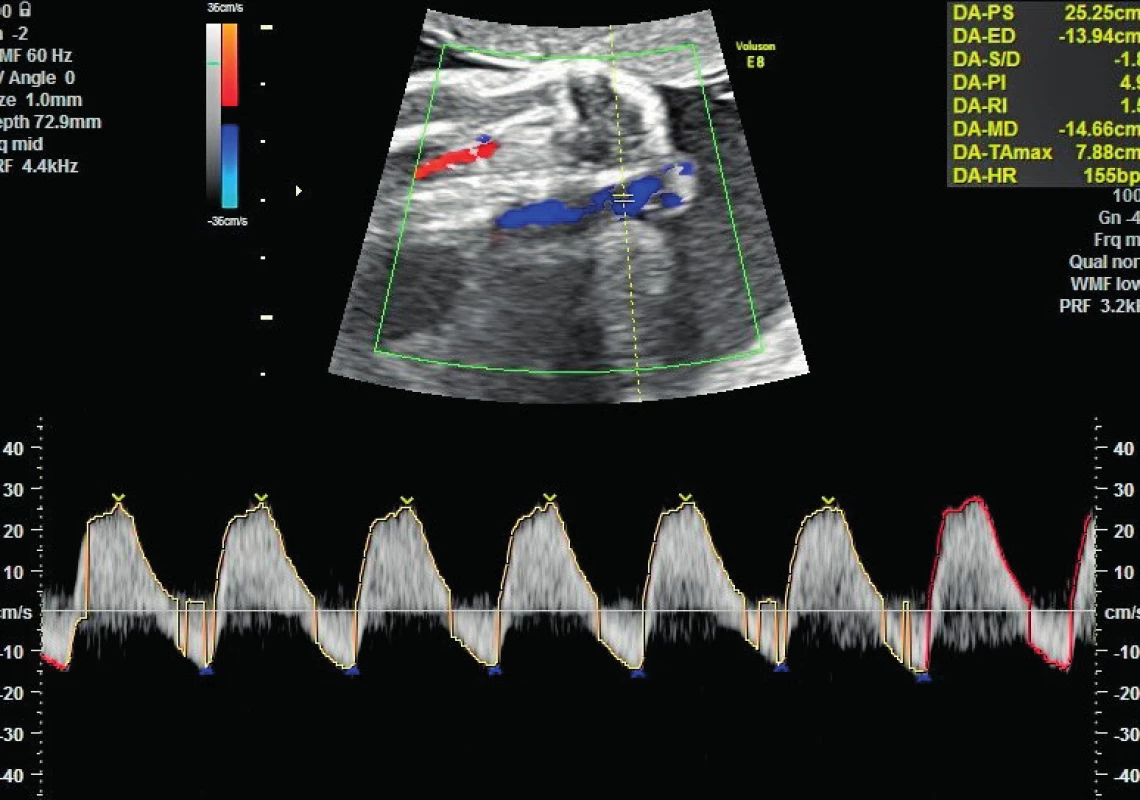
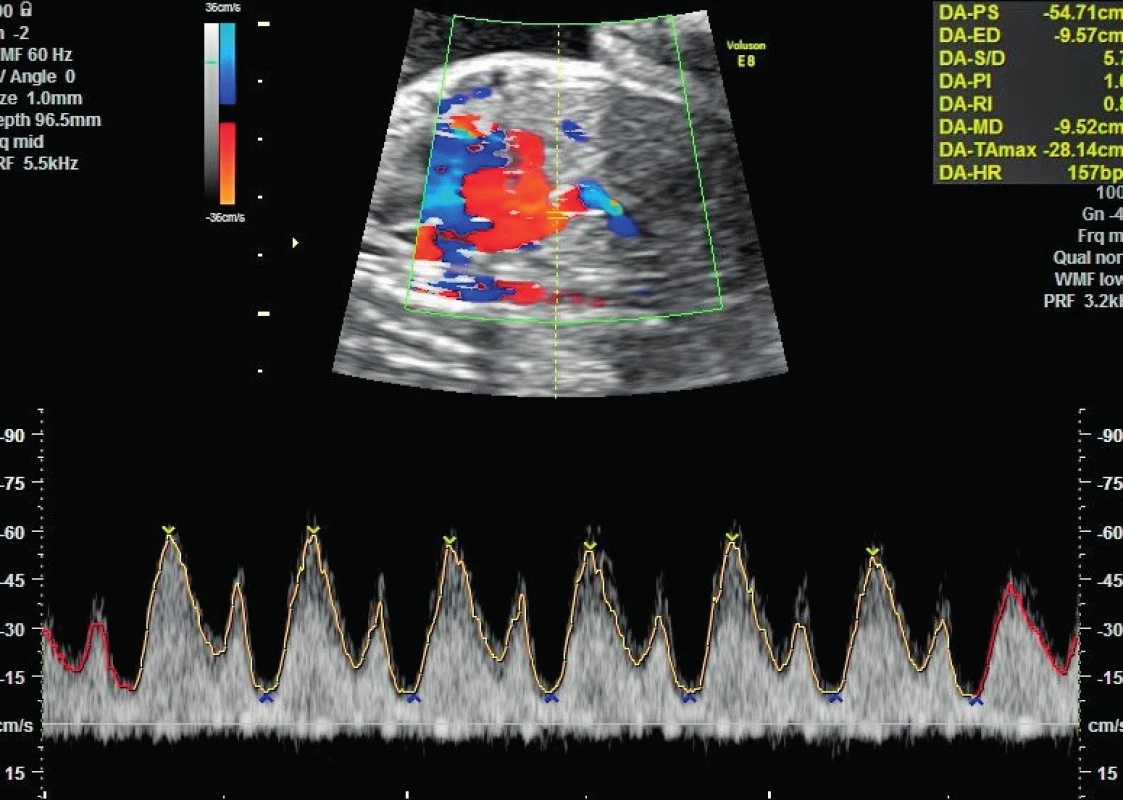
Dne 1. 4. 2015 pacientka graviditas hebdominis 28 + 5 necítí pohyby plodu, a proto je přeložena po vyšetření na porodnicko-gynekologicku kliniku, kde při záchytu revers flow v a. umbilicalis (obr. 1) a zvýšené rezistence v ductus venosus (obr. 3) bylo rozhodnuto o ukončení gravidity akutním císařským řezem po nezbytné přípravě pacientky k výkonu. Předoperačně podán jeden trombonáplav a Apo-amlo tbl. p.o. pro elevaci krevního tlaku. Pacientka byla v celkové anestezii ve stabilizovaném stavu, výkon proběhl bez komplikací, před uterotomií byl zaveden Redonův drén, krevní ztráta činila 400 ml.
Dne 3. 4. 2015 byla provedena revize a drenáž hematomu v laparotomii sec. Pfannenstiel. Pacientka byla po výkonu přeložena ke sledování na IPCHO (oddělení intenzivní péče chirurgických oborů) a následně na I. interní kliniku. Dne 8. 4. 2015 byla propuštěna domů, díťě ve stabilizovaném stavu z důvodu nezralosti zůstalo na novorozenecké JIP.
Dne 16. 4. 2015 pacientka prodělala synkopu během návštěvy na novorozeneckém oddělení, byla jí doporučena hospitalizace, kterou ale odmítla.
Podle poslední zprávy z kardiologické ambulance ze dne 20. 4. 2016 si pacientka stěžuje na zhoršení dušnosti, sklon k tachykardii, kardiolog navyšuje medikaci Betalocu a objednává pacientku do poradny pro získané vady. V současnosti je pacientka oběhově kompenzována, NYHA (hodnocení srdečního selhání na základě míry funkčního postižení, tj. podle schopnosti nemocného snášet fyzickou zátěž) II – III. stupně. Tentýž den kontrola nefrologem, negativní stran funkce štěpu. Doporučena pravidelná nefrologická a endokrinologická dispenzarizace.
Po konzultaci s pediatry dítě doposud prospívá a nebyla nalezena žádná vrozená vývojová vada.
DISKUSE
Popsaná kazuistika se věnuje problému AIM v graviditě, která samotná zvyšuje riziko jeho vzniku třikrát až čtyřikrát oproti běžné populaci. Z literatury, ve které bylo popsáno více než 150 převážně kazuistickým sdělení, se dozvídáme, že včasná diagnostika akutního infarktu myokardu u těhotné pacientky je velice obtížná, avšak klíčová z důvodu vysoké mortality matky i plodu [6, 8].
Kritéria pro stanovení diagnózy jsou ve všeobecnosti stejná jako u netěhotných pacientů, tedy kombinace analýzy symptomů, EKG, laboratorních markerů a echokardiografie. Echokardiografické vyšetření lze přitom vzhledem k jeho neinvazivnímu charakteru a neškodnosti pro matku i plod v průběhu gestace podle potřeb opakovat [3].
Léčba v těhotenství je poměrně komplikovaná, protože z pohledu kardiologa je na prvním místě život matky. Přesto však je třeba při výběru diagnostických metod, a především při rozhodování o vhodnosti a druhu medikamentózní terapie velmi zvažovat i možné riziko přímého či nepřímého poškození plodu [12]. Nitroglycerin (skupina B), který je běžně u ischemické bolesti používán, vyvolává obavy z důvodu hypotenze a sníženého průtoku placentou [8, 17]. Heparin (LMWH skupina B) se podle studií ukazuje v gaviditě jako bezpečný. Betablokátory (metoprolol skupina B, atenolol skupina C) byly bezpečně užívány, i když se mluví o možnosti fetální bradykardie, hypoglykémie a hyperbilirubinémii. V některých studiích je popsáno použití atenololu jako možná příčina růstové restrikce plodu, obzvlášť v prvním trimestru [14]. Studie, ve které bylo popsáno 448 případů užití morfinu, neprokázala toxicitu, i když transfer placentou je velmi rychlý a může způsobit dechové obtíže plodu, pokud je podán krátce před porodem. K přestupu do mateřského mléka dochází při větších dávkách a opakovaném podání [10]. Užití aspirinu v prvním trimestru je velmi diskutabilní, protože animální studie ukázaly zvýšené riziko míšních a lebečních fisur, oční a tvářové defekty i malformace CNS. Chronické užívání může způsobit krvácení u plodu či matky, zvýšenou perinatální mortalitu, růstovou restrikci plodu či předčasné uzavřetí ductus arteriosus [4, 7, 16, 17]. O použití clopidogrelu (skupina B) u těhotných zatím nejsou dostatečná data. Byl podán šesti pacientkám v průběhu několika týdnů od 6. do 37. týdne gravidity. V jednom případě došlo k intrauterinnímu úmrtí plodu. U této pacientky ale nastaly komplikace v souvislosti aortokoronárním bypassem (CABG), proto jsou informace o použití clopidogrelu zkreslené [18]. Další studie popisuje výskyt trombocytopenie po léčbe AIM clopidogrelem [11]. Před aplikací regionální anestezie je nutné jeho minimálně týdenní vysazení. Kontraindikováno je požití ACE inhibitorů pro jejich teratogenní účinky na plod. čímž mohou spůsobit dysgenezi ledvin, oligohydramnion, růstovou restrikci plodu, kostní malformace a mnohé další [19].
Další možností léčby je aortokoronární bypass. James et al. [2] sledoval 62 pacientek s AIM, u kterých byl v graviditě proveden CABG. Informace ale nebyly dostatečné k vyvození jasného závěru a doporučení. Za standard léčby je v dnešní době všeobecně považována PCI. Vzhledem k možnému teratogenímu účinku by však neměla být prováděna v prvních třech měsících těhotenství. Pokud je nutné výkon provést, musí být plod odstíněn olověnou clonou. Trombolýzu lze použít pouze v případě nedostupnosti koronární intervence, pokud je však provedena v prvním trimestru těhotenství, hrozí riziko embryopatie. Nezanedbatelné není ani riziko krvácení do placenty [1].
Taktika vedení porodu je na zvážení porodníků s přihlédnutím k celkovému stavu pacientky. U císařského řezu se můžeme vyhnout stresujícímu porodu, kdy jeho délku můžeme ovlivnit, a dovoluje nám naplánovat přítomnost zkušeného týmu lékařů (gynekolog, anesteziolog se zkušenostmi s porodnictvím, kardiolog a pediatr). Na druhou stranu vaginální porod eliminuje potenciální riziko spojené s anestezií a chirurgickým zákrokem, kdy může nastat větší krevní ztráta, bolest, infekce, dechové obtíže, poškození pánevních orgánů a potenciálně nepříznivý efekt na reprodukční zdraví v budoucnu [19].
V námi popsaném případě se zkušeným internistům povedlo správnou diagnózu stanovit velmi rychle a zahájit patřičnou terapii. Díky kvalitní mezioborové spolupráci po celou dobu se podařilo zachránit jak pacientku, tak i její dítě.
ZÁVĚR
Akutní infarkt myokardu komplikující graviditu je závažným kardiovaskulárním onemocněním z důvodu mateřské morbidity a mortality. Souvislost s obezitou, diabetem, chronickou hypertenzí a zvyšujícím se věkem těhotných dokazuje zvyšující se prevalenci daného problému. Důsledně načasovaná léčba pomocí PCI výrazně zlepšuje výsledky.
MUDr. Katarína Lehnertová
Porodnicko-gynekologická klinika FN
I. P. Pavlova 6
775 20 Olomouc
e-mail: katarina.lehnertova@gmail.com
Zdroje
1. Acsarelli, MH, Grider, AR, Hsu, HW. Acute myocardial infarction during pregnancy managed with immediate percutaneoustransluminal coronary angioplasty. Obstet Gynecol., 1996, 88, p. 655–657.
2. Bednářová, J., Červinka, P., Dražka, J. Kobíčková. Akutní infark mokardu těhotné ženy s rizikovým chováním. Intervenční a akutní kardiologie, 2004,3, s. 205–206.
3. Binder, T. Kardiovaskulární a plicní onemocnění v těhotenství. In Hájek a kol. Rizikové a patologické těhotenství. Praha, Grada publishing, 2004, s. 89–124.
4. Briggs, GG., Freeman, RK., Yaffe, SJ. Drugs in pregnancy and lactation: a reference guide to fetal and neonatal. 7th ed. Philadelphia, PA: Lippincott Williams, 2005.
5. Ecker, JL., Frigoletto Jr, FD. Cesarean delivery and the risk–benefit calculus. N Engl J Med, 2007, 356, 9, p. 885–888.
6. Hartel, D., Sorges, E., Carlsson, J., et al. Myocardial infarction and thromboembolism during pregnancy. Herz, 2003, 28, p. 174–184.
7. Imperiale, TF., Stollenwerk Petrulis, A. A meta-analysis of low-dose aspirin for the prevention of pregnancy-induced hypertensive disease. JAMA, 1991, 266,2, p. 260–264.
8. James, AH., Jamison, MG., Biswas, MS., et al. Acute myocardial infarction in pregnancy: a United States population-based study. Circulation, 2006, 113(12), p. 1564–1571.
9. Kamran, M., Suresh, V., Ahluwalia, A. Percutaneous transluminal coronary angioplasty (PTCA) combined with stenting for acute myocardial infarction in pregnancy. J Obstet Gynaecol, 2004, 24(6), p. 701–702.
10. Kauffman, RE., Banner, W., Berlin, CM., et al. The transfer of drugs and other chemicals into human milk. Pediatrics, 1994, 93(1), p. 137–150.
11. Klinzing, P., Markert, UR., Liesaus, K., Peiker, G. Case report: successful pregnancy and delivery after myocardial infarction and essential thrombocythemia treated with clopidrogel. Clin Experiment Obstet Gynecol, 2000, 28,4, p. 215–216.
12. Král, J. Vybraná kardiologická onemocnění v těhotenství. Kardiologická revue interní medicína, 10(2), s. 62–65.
13. Ladner, HE., Danielson, B., Gilbert, WM. Acute myocardial infarction in pregnancy and the puerperium: a pupolation-based study. Obstet Gynecol, 2005, 105(3), p. 480–484.
14. Magee, LA, Elran, E, Bull, SB, Logan, A, Koren, G. Risks and benefits of betareceptor blockers for pregnancy hypertension: overview of the randomized trials. Eur J Obstet Gynecol Reprod Biol, 2000, 88(1), p. 15–26.
15. Qasqas, SA., McPherson, C., Frishman, WH., Elkayam, U. Cardiovascular pharmacotherapeutic considerations during pregnancy and lactation. Cardiol Rev, 2004, 12, 4, p. 201-221.
16. Qasqas, SA., McPherson, C., Frishman, WH., Elkayam, U. Cardiovascular pharmacotherapeutic considerations during pregnancy and lactation. Cardiol Rev, 2004, 12(5), p. 240–261.
17. Roth, A, Elkayam, U. Acute myocardial infarction associated with pregnancy. J Amer Coll Cardiol, 2008, 52(3), p. 171–180.
18. Shah, P., Dzavik, V., Cusimano, RJ., et al. Spontaneous dissection of the left main coronary artery. Canad J Cardiol, 2004, 20, 8, p. 815–818.
19. Shotan, A, Widerhorn, J., Hurst, A., Elkayam, U. Risks of angiotensin-converting enzyme inhibition during pregnancy: experimental and clinical evidence, potential mechanisms, and recommendations for use. Amer J Med, 1994, 96(5), p. 451–456.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2016 Číslo 5
Nejčtenější v tomto čísle
- Periferní předčasná puberta (pseudopubertas praecox)
- Aktuální poznatky o HPV infekci
- Sexuální morbidita pacientek po léčbě karcinomu děložního hrdla
- Akutní inverze dělohy po porodu