Etiologie, rizikové faktory a metody prevence poporodní deprese
Etiology, risk factors, and methods of postpartum depression prevention
Objective:
To bring actual summary of knowledge about etiology and risk factors for development of postpartum depression, and modern methods of its prevention.
Design:
Review.
Setting:
National Institute of Mental Health, Klecany.
Methods:
Narrative review.
Results:
Both biological (sex and stress hormones, thyroid hormones) and psychosocial factors take part in development of postpartum depression. Positive personal medical history for psychiatric illness, low level of social support and domestic violence during pregnancy or after delivery are the major risk factors for development of postpartum depression. Active screening and following treatment based on cooperation between gynecology-obstetrics and psychiatry is the major method of postpartum depression prevention.
Conclusion:
Currently, there is no clear biomarker of postpartum depression available. Future use of modern technologies may increase the availability of information on mental health in perinatal period, and also bring the time non-consuming method of active screening for women at risk of postpartum depression.
Keywords
puerperium, postpartum depression, baby blues, etiology, risk factors, prevention
Autoři:
Antonín Šebela
; J. Hanka; P. Mohr
Působiště autorů:
Národní ústav duševního zdraví, Klecany, primář prof. MUDr. P. Mohr, Ph. D.
Vyšlo v časopise:
Ceska Gynekol 2018; 83(6): 468-473
Kategorie:
Přehledový článek
Souhrn
Cíle studie:
Přinést aktuální přehled o etiologii a rizikových faktorech rozvoje poporodní deprese a moderních metodách její prevence.
Typ studie:
Přehledová práce.
Název a sídlo pracoviště:
Národní ústav duševního zdraví, Klecany.
Metodika:
Narativní přehled literatury.
Výsledky:
V etiologii poporodní deprese se uplatňují jak biologické faktory (pohlavní a stresové hormony, hormony štítné žlázy), tak i faktory psychosociální. Mezi hlavní rizikové faktory rozvoje poporodní deprese patří pozitivní osobní psychiatrická anamnéza, nízká sociální podpora okolí a domácí násilí v těhotenství či po porodu. Hlavní metodou prevence rozvoje poporodní deprese je aktivní vyhledávání žen v riziku a následná péče založená na úzké spolupráci oborů gynekologie-porodnictví a psychiatrie.
Závěr:
V současné době neexistuje žádný jasný biomarker rozvoje poporodní deprese. Využití moderních technologií by mohlo do budoucna zvýšit dostupnost informací o duševním zdraví v perinatálním období a také přinést časově nenáročnou možnost aktivního vyhledávání žen v riziku poporodní deprese.
klíčová slova
puerperium, poporodní deprese, baby blues, etiologie, rizikové faktory, prevence, screening
ÚVOD
Po narození dítěte pociťuje většina žen štěstí a radost. V tomto období plném hormonálních a psychosociálních změn se však u některých rodiček může vyvinout porucha nálady či psychotická porucha, známá jako laktační psychóza. V přehledovém článku se věnujeme nejčastějším poruchám nálady, což jsou „poporodní blues“ a poporodní deprese (PPD). Poporodní psychóza je odlišnou diagnostickou jednotkou, s jinou etiologií a terapeutickou strategií, a proto se jí v předkládaném článku nevěnujeme. Poporodní období začíná porodem a končí do jednoho roku po porodu [24]. Deprese v tomto období s sebou nese značné negativní dopady pro celou rodinu. I přesto, že v poporodní péči došlo za posledních 20 let k velkým změnám, je PPD v České republice věnováno jak v laické, tak odborné společnosti výrazně méně pozornosti, než by se vzhledem k její relativně vysoké prevalenci dalo očekávat [31]. Navíc, když je jednou z hlavních příčin mortality u rodiček [3]. Náš přehledový článek shrnuje aktuální poznatky o epidemiologii, etiologii, rizikových faktorech, a prevenci poruch nálady s počátkem v poporodním období.
POPORODNÍ BLUES
Poporodní blues je definováno jako mírné narušení nálady, které se nejčastěji projevuje jako rychlé střídání nálad a zahlcenost emocemi, úzkost týkající se novorozence a rodičovství, problémy se spánkem, stavy podrážděnosti a plačtivost [6]. Příznaky se nejčastěji objevují v třetím až pátém dni po porodu, samovolně odeznívají do dvou týdnů a mohou být na rozdíl od PPD proloženy dny, kdy se rodička cítí naprosto v pořádku [2]. Prevalence poporodního blues je mezi 15,3–84 % [17] a někteří je dokonce považují za součást normální reakce na porod [10]. I přesto, že poporodní blues nejčastěji samo odezní, je nutné vývoj sledovat, protože až u 25 % žen, které zažijí poporodní blues, se může v dalším průběhu vyvinout PPD [19]. K tomu můžeme využít dotazník Maternity Blues Questionnaire adaptovaný v českém prostředí [35].
POPORODNÍ DEPRESE
Hahn-Holbrooková et al. [15] popisují v metaanalýze 291 studií, které zahrnují soubor 296 284 žen po porodu, celosvětovou prevalenci PPD 17 % (95% interval spolehlivosti: 16,6–18,8 %). V českých podmínkách popsali Fiala et al. [11] prevalenci 11,8 % (šest týdnů po porodu) a 10 % (šest měsíců po porodu) v souboru 3233 žen z Brna a Znojma, které rodily mezi lety 1991 a 1992. Heritabilita PPD je 54 % (95% interval spolehlivosti: 35–70 %), přičemž sdílená genetická variance s klasickou depresí je 33 % [38].
Na možnost rozvoje PPD by měl myslet každý zdravotnický pracovník, který přichází se ženou v šestinedělí do kontaktu. Vzhledem k tomu, že ženy v tomto období nechtějí naplno hovořit o svém duševním dyskomfortu (byly by považovány za špatné matky, za „bláznivé“, mají obavy ze stigmatizace), je žádoucí aktivně pátrat po příznacích duševních onemocnění [22].
Nejvyšším rizikem neléčené PPD je suicidium rodičky či infanticida. Dokonaných sebevražd je podle severských studíí sice méně než u žen, které nejsou v šestinedělí, tyto případy však mají mnohem větší dopad na celou rodinu a novorozence. Prevalence infanticidních myšlenek u žen s poporodní depresí, jako například nutkavé násilné myšlenky ublížit dítěti (utopením, bodnutím, shozením ze schodů apod.), jsou relativně časté (až 40 %), avšak pokud jsou s náhledem a vyvolávají pocity stresu, nevyžadují bezprostřední akutní intervenci. Počet infanticid provedených ženou s neléčenu PPD je mnohonásobně nižší než u žen léčených [10].
ETIOLOGICKÉ MODELY A RIZIKOVÉ FAKTORY POPORODNÍ DEPRESE
Klasické biologické modely PPD vycházejí z faktu, že během těhotenství dochází k dramatickému nárůstu reproduktivních a stresových hormonů, jejichž hladiny ihned po porodu začnou rapidně klesat. Bylo popsáno, že jak estrogen, tak progesteron mají obecně protektivní efekt před depresivními symptomy [9] a jejich pokles po porodu může u vulnerabilních žen spustit rozvoj depresivní symptomatiky.
Estrogeny. Bloch et al. [5] ve své dvojitě zaslepené studii podali osmi ženám s historií PPD a osmi kontrolním ženám syntetický estradiol a progesteron v dávkách mnohonásobně vyšších než fyziologických, které poté klesaly v během osmi týdnů. U pěti z osmi žen s PPD v anamnéze se po poklesu hormonů objevily depresivní příznaky, v kontrolní skupině u žádné ženy. Důležitým zjištěním, je fakt, že v průběhu studie nebyl mezi skupinami rozdíl v hodnotách estradiolu a progesteronu, navíc hladiny hormonů nekorelovaly se skóry EPDS. V dalších studiích autoři testovali hypotézu, že estrogeny po porodu působí protektivně, s předpokladem, že u žen s PPD budou hladiny nižší než u žen, které PPD nevyvinuly. Tato hypotéza se však nepotvrdila [18, 26, 33]. Shrnuto, existuje jen málo důkazů podporujících teorii poklesu estrogenů jakožto vyvolávající příčiny PPD.
Progesteron. V prospektivní studii 54 žen popsala Ingramová a kol. [18] u žen, u kterých se vyvinula PPD, hladiny progesteronu mezi 12. a 48. hodinou po porodu nižší než u žen, které netrpěly depresí. Rozdíl v hladinách progesteronu nebyl pozorován při měření v prvním a čtvrtém týdnu po porodu. U dalších, menších studií nebyla nalezena souvislost mezi hladinou progesteronu po porodu a výskytem depresivních symptomů [26, 33].
Oxytocin. Nižší plazmatické hladiny oxytocinu mezi 21. a 32. gestačním týdnem predikovaly vznik PPD v souboru 73 prospektivně sledovaných žen [30]. Nižší hladiny oxytocinu druhý a osmý týden po porodu byly asociovány se souběžnými symptomy PPD ve studii zahrnující 48 žen [33].
Prolaktin. Hladiny prolaktinu se během těhotenství mírně zvyšují s výrazným poporodním navýšením, jež přetrvává u kojících matek. Vyšší hladiny prolaktinu a úspěšně zahájená laktace chrání matku před vznikem poporodní deprese [1]. Role hyperprolaktinémie v rozvoji poporodní psychózy není dosud jasná. Farmakologické zastavení u rizikových žen nesnižuje incidenci poporodních psychóz [28].
Stresové hormony osy hypotalamus-hypofýza nadleviny hrají významnou roli v etiopatogenezi deprese. Hladina neuropeptidu kortikoliberinu (corticotropin releasing hormon, CRH) exponenciálně roste v průběhu těhotenství, tento nárůst je mj. způsoben i tím, že CRH je kromě hypotalamu produkován i v placentě [29]. Vzhledem k tomu, že kortizol stimuluje placentární produkci CRH, vede nárůst kortizolu (způsobený stresovou událostí) na počátku těhotenství k vytvoření zpětnovazebné smyčky, která může přetrvávat dlouho v těhotenství [29].
CRH. Yimová et al. [40] prospektivně sledovali hladiny CRH u 100 žen během těhotenství a po porodu. Vyšší hladiny CRH v 18. gestačním týdnu a na konci těhotenství byly nalezeny u žen, u kterých se projevila PPD devět týdnů po porodu. K podobnému závěru došli i Hahn-Holbrooková a kol. [16] na souboru 210 žen. V této studii bylo navíc popsáno, že u žen, které měly vyšší sociální podporu od partnerů, nedocházelo k tak rapidnímu nárůstu CRH oproti ženám s nižší podporou. Zdá se, že vyšší hladiny CRH během těhotenství souvisí jen s rozvojem PPD do tří měsíců po porodu, v delších časových úsecích nebyla tato asociace potvrzena [12]. Studie zkoumající vztah mezi vyššími poporodními hladinami CRH a PPD nenalezly signifikantní vztah [33].
Adrenokortikotropní hormon (ACTH). Podobná asociace s PPD jako u CRH nebyla u ACTH prokázána. Yimová et al. [40] sice popsali vyšší hladiny ACTH u žen s PPD v 25. gestačním týdnu (ne však v 15., 19., 31. a 37.), ale asociace nebyla signifikantní po kontrole hladiny CRH. Stejné, negativní, nálezy byly popsány v dalších studiích [12].
Kortizol. Většina studií zkoumajících vztah mezi zvýšenými hladinami kortizolu v těhotenství a PPD přinesla negativní výsledky. Pouze dvě práce, které však s PPD ve statistických analýzách počítaly jako s kategorickou proměnnou a měřily hladiny kortizolu po porodu, nalezly signifikantní asociaci vyšších hodnot kortizolu s PPD [13, 36]. Na druhou stranu, když byl testován vliv míry produkce kortizolu na externí stimulus se symptomy PPD, ženy, které měly během 13. a 31. gestačního týdne více vyjádřenou kortizolovou odpověď na psychosociální stresor, projevovaly mezi 2. a 27. dnem po porodu více symptomů PPD než ženy se slabší stresovou reaktivitou [23]. Samotné hladiny kortizolu (před stresorem) symptomy PPD neovlivnily, což naznačuje, že v etiogenezi PPD je důležitější faktor míra stresové odpovědi než samotné hladiny kortizolu. Pro teorii hyperaktivace stresové odpovědi svědčí i práce Laurentové a kol. [21], kteří popsali vyšší výskyt PPD mezi ženami s vyšší aktivitou osy hypothalamus-hypofýza-nadledviny v těhotenství. Nejvyšší kortizolová reakce byla popsána u žen, které se s depresí léčily již před těhotenstvím.
Štítná žláza. Dysfunkce štítné žlázy je další potenciální biomarker rizika rozvoje PPD. Měření hladin hormonů štítné žlázy má v predikci rozvoje PPD malou výtěžnost [34]. Biomarkerem se slibným potenciálem se zdá být zvýšený titr protilátek proti tkáňové peroxidáze, který se dá zachytit již na začátku těhotenství. Wesseloo et al. [39] popsali, že ženy s vyšším titrem protilátek mají téměř čtyřikrát vyšší pravděpodobnost, že se u nich projeví PPD, než ženy s normálními titry (kontrolované OR = 3,8; 95% interval spolehlivosti: 1,3–11,6).
Kromě klasického biologického modelu v etiologii PPD hrají úlohu i modely psychosociální. Mezi základní patří stresový model zdůrazňující roli zatěžujících psychologických faktorů, jako je odchod otce od rodiny, složitá finanční situace či nedostatečná sociální podpora okolí [27], a kognitivně behaviorální model, který předpokládá, že deprese je častější u žen, u kterých se více projevuje negativní styl myšlení [25]. Vyšší riziko rozvoje PPD po závažné stresové situaci během těhotenství bylo popsáno a replikováno v mnoha studiích, provedených na sociodemograficky odlišných souborech žen [32, 37]. Významným faktorem přispívajícím k riziku PPD je násilí ze strany partnera, které bývá často nepoznané a skryté.
Faktorem, který nejvíce zvyšuje riziko rozvoje deprese po porodu, je pozitivní anamnéza psychiatrického onemocnění. Guintivano et al. [14] popsali ve studii 1500 žen šestkrát vyšší riziko rozvoje PPD u žen s anamnézou unipolární deprese v období kdykoli před těhotenstvím (OR = 6,28; 95% interval spolehlivosti: 4,86-8,13). Zvýšené riziko PPD u žen s historií unipolární deprese či PPD po minulých porodech bylo popsáno i v dalších studiích. Premenstruační syndrom je taktéž asociován s vyšším rizikem výskytu PPD, jeho přítomnost svědčí o větší citlivosti k hormonálním změnám. Turkcapar et al. [37] nalezli dvakrát vyšší riziko PPD u žen s premenstruačním syndromem oproti ženám bez něj (OR = 2,049; 95% interval spolehlivosti 1,25–3,33). Zvýšené riziko PPD (OR = 1,83–7,4) bylo popsáno i u žen, u kterých se kdykoliv před porodem vyskytly jakékoliv psychické problémy [4].
PREVENCE POPORODNÍ DEPRESE
Mezi základní strategie prevence rozvoje PPD patří aktivní vyhledávání žen ve vyšším riziku onemocnění již v průběhu těhotenství. Tento postup je uveden v medicínských doporučených postupech ve Velké Británii, Austrálii a USA. Ke screeningu PPD je nejčastěji využívána Edinburská škála perinatální deprese (EPDS) [8], která je ověřena i v českém prostředí [7]. V tabulce 1 přinášíme české znění EPDS.
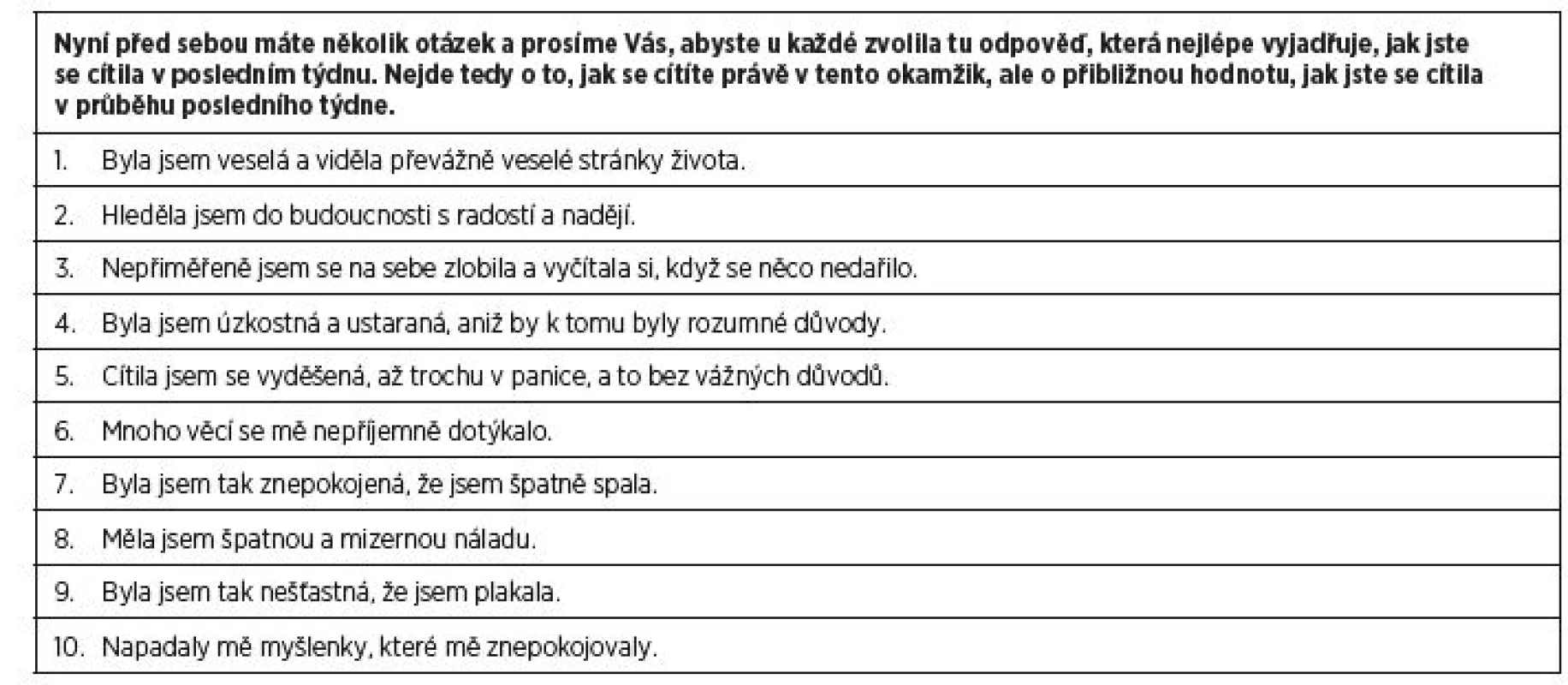
Po identifikaci ženy v riziku by mělo následovat psychiatrické vyšetření, definice rizik a triáž žen s pozitivním screeningem. Dalším krokem je co nejrychlejší účinná léčba již v subklinických či mírných formách onemocnění. V současné době existuje v České republice několik limitací zavedení systému aktivního vyhledávání rizikových žen. Na straně poskytovatelů péče se jedná především o nedostatek času v rámci rutinní gynekologicko-porodnické praxe, malý přístup k EPDS a chybějící systematická spolupráce psychiatrů a gynekologů-porodníků, což vede k omezeným možnostem zajištění navazující psychiatrické péče. Na straně žen v poporodním období se jedná především o nízkou informovanost o duševním zdraví v šestinedělí a možnostech intervencí při jeho narušení. Využití moderních technologií (internetové moduly, mobilní aplikace) ve screeningu PPD má potenciál k tomu, aby byly některé z výše uvedených překážek jeho plošného zavedení odstraněny. V recentní studii zkoumali Kingstonová et al. [20] postoj žen k online screeningu stavu jejich duševního zdraví v těhotenství a po porodu. Ženy uváděly, že je pro ně tato metoda akceptovatelná a cítí vyšší míru komfortu při sebehodnocení psychického stavu za pomoci tabletu než při verzi papír-tužka nebo osobním rozhovoru s porodní asistentkou.
Další účinnou cestou snižování dopadu duševních onemocnění v těhotenství a po porodu je zvyšování informovanosti jak odborné, tak laické veřejnosti. Alarmující je, že problematika duševního zdraví v perinatálním období není reflektována v aktuálně probíhající reformě české psychiatrické péče. V České republice byly v posledních desetiletích publikovány monografie i odborné články věnující se problematice duševního zdraví v perinatálním období dostupné odborné veřejnosti. Avšak zdroje pro laickou veřejnost jsou stále sporé. Vhodnou cestou, jak zvýšit diseminaci informací, je využití internetu. Dobrým příkladem mohou být internetové projekty Maternal Mental Health Alliance (https://maternalmentalhealthalliance.org/) a Perinatal Mental Health Project (https://pmhp.za.org/), které soustřeďují základní edukační materiály o duševním zdraví a nemoci v perinatálním období, možnostech jejich diagnostiky a terapie a kontakty na dostupnou péči. Obdobné profesionální internetové zdroje věnující se PPD a duševnímu zdraví v perinatálním období však zatím v České republice chybí.
ZÁVĚR
Poporodní blues a poporodní deprese jsou relativně častým narušením duševního zdraví u žen. K časné detekci rizika vývoje PPD slouží screeningová škála EPDS a aktivní dotazování na psychiatrickou anamnézu. V současné době není k dispozici žádný jednoznačný biomarker rizika PPD. Aktivní vyhledávání žen v riziku PPD, určování rizika a následná terapie deprese založená na úzké spolupráci psychiatrů s gynekology a porodníky je součástí národních doporučených postupů v řadě zemí. Tento přístup umožňuje léčit onemocnění v raných stadiích, snižovat jeho negativní dopady na celou rodinu a šetří celkové výdaje na léčbu. Situace v České republice je však zatím zahraničním doporučením bohužel vzdálená.
Práce byla podpořena výzkumným projektem MŠMT NPU4NUDZ: LO1611.
MUDr. Antonín Šebela
Národní ústav duševního zdraví
Topolová 748
250 67 Klecany
e-mail: antonin.sebela@nudz.cz
Zdroje
1. Abou-Saleh, MT., Ghubash, R., Karim, L., et al. Hormonal aspects of postpartum depression. Psychoneuroendocrinology, 1998, 23(5), p. 465–475.
2. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition. Arlington, VA, American Psychiatric Association, 2013.
3. Austin, M., Kildea, S., Sullivan, E. Maternal mortality and psychiatric morbidity in the perinatal period: challenges and opportunities for prevention in the Australian setting. Med J Aust, 2007, 186(7), p. 364–367.
4. Bayrampour H., Tomfohr. L., Tough S. Trajectories of perinatal depressive and anxiety symptoms in a community cohort. J Clin Psychiatry, 2016, 77(11), p. e1467–e1473.
5. Bloch, M., Schmidt, PJ., Danaceau, M., et al. Effects of gonadal steroids in women with a history of postpartum depression. Am J Psychiatry, 2000, 157, p. 924–930.
6. Bobo, WV., Yawn, BP. Concise review for physicians and other clinicians: postpartum depression. Mayo Clin Proc, 2014, 89, p. 835–844. doi: 10.1016/j.mayocp.2014.01.027.
7. Břicháček, V. Edinburghská škála postnatální deprese: ověření v České republice. Iga MZ ČR 2000.
8. Cox, JL., Holden, JM., Sagovsky, R. Detection of postnatal depression: Development of the 10-item Edinburgh Postnatal Depression Scale. Brit J Psychiatry, 1987, 150, p. 782–786.
9. Douma, SL., Husband, C., O’Donnell, ME., et al. Estrogen-related mood disorders: reproductive life cycle factors. Adv Nurs Sci, 2005, 28, p. 364–375.
10. Epperson, EP., et al. Postpartum depression: a common complication of childbirth. In Hendricks V. Psychiatric disorders in pregnancy and the postpartum. Totowa, NJ: Humana Press, 2006, p. 41–82.
11. Fiala, A., Švancara, J., Klánová, J., Kašpárek, T. Sociodemographic and delivery risk factors for developing postpartum depression in a sample of 3233 mothers from the Czech ELSPAC study. BMC Psychiatry, 2017, 17, p. 104. doi:10.1186/s12888-017-1261-y.
12. Glynn, LM., Sandman, CA. Evaluation of the association between placental corticotrophin-releasing hormone and postpartum depressive symptoms. Psychosomat Med, 2014, 76(5), p. 355–362.
13. Groër, MW., Morgan, K. Immune, health and endocrine characteristics of depressed postpartum mothers. Psychoneuroendocrinology, 2007, 32, p. 133–139.
14. Guintivano, J., Sullivan, PF., Stuebe, AM., et al. Adverse life events, psychiatric history, and biological predictors of postpartum depression in an ethnically diverse sample of postpartum women. Psychol Med, 2018, 48(7), p. 1190–1200.
15. Hahn-Holbrook, J., Cornwell-Hinrichs, T., Anaya, I. Economic and health predictors of national postpartum depression prevalence: a systematic review, meta-analysis, and meta-regression of 291 studies from 56 countries. Front Psychiatry, 2018,8, p. 248. doi: 10.3389/fpsyt.2017.00248. eCollection 2017.
16. Hahn-Holbrook, J., Dunkel Schetter, C., Chander, A., Hobel, C. Placental corticotropin-releasing hormone mediates the association between prenatal social support and postpartum depression. Clin Psychol Sci, 2013, 1, p. 253–265.
17. Henshaw, C. Mood disturbance in the early puerperium: a review. Arch Womens Ment Health, 2003, 6, Suppl. 2, S33–S42. doi: 10.1007/s00737-003-0004-x.
18. Ingram, JC., Greenwood, RJ., Woolridge, MW. Hormonal predictors of postnatal depression at 6 months in breastfeeding women. J Reprod Infant Psychol, 2003, 21, p. 61–68.
19. Josefsson, A., Berg, G., Nordin, C., Sydsjö, G. Prevalence of depressive symptoms in late pregnancy and postpartum. Acta Obstet Gynecol Scand, 2001, 80, p. 251–255. doi: 10.1034/j.1600-0412.2001.080003251.x.
20. Kingston, D., Austin, MP., Veldhuyzen van Zanten, S., et al. Pregnant Women‘s Views on the Feasibility and Acceptability of Web-Based Mental Health E-Screening Versus Paper-Based Screening: A randomized controlled trial. J Med Internet Res, 2017, 19(4), p. e88.
21. Laurent, H., Goodman, SH., Stowe, ZN., et al. Course of ante- and postnatal depressive symptoms related to mothers‘ HPA axis regulation. J Abnorm Psychol, 2018, 127(4), p. 404–416.
22. Mohr, P. Poporodní psychické poruchy. In Takács, L., Sobotková, D., Šulová, L. Psychologie v perinatální péči: Praktické otázky a náročné situace. Praha: Grada, 2015, s. 75–101.
23. Nierop, A., Bratsikas, A., Zimmermann, R., Ehlert, U. Are stress-induced cortisol changes during pregnancy associated with postpartum depressive symptoms? Psychosomat Med, 2006, 68, p. 931–937.
24. O’Hara, MW., McCabe, JE. Postpartum depression: current status and future directions. Annu Rev Clin Psychol, 2013, 9, p. 379–407. doi: 10.1146/annurev-clinpsy-050212-185612.
25. O’Hara, MW., Rehm, LP., Campbell, SB. Predicting depressive symptomatology: cognitive-behavioral models and postpartum depression. J Abnorm Psychol, 1982, 91, p. 457–461.
26. Okun, ML., Luther, J., Prather, AA., et al. Changes in sleep quality, but not hormones predict time to postpartum depression recurrence. J Affect Disord, 2011, 130, p. 378–384.
27. Pearlin, LI., Lieberman, MA., Menaghan, EG., Mullan, JT. The stress process. J Health Soc Behav, 1981, 22, p. 337–356.
28. Rajkumar, RP. Prolactin and psychopathology in schizophrenia: a literature review and reappraisal. Schizophrenia Res Treat, 2014, 2014, p. 175360. doi:10.1155/2014/175360.
29. Sandman, CA., Glynn, L., Dunkel Schetter, C., et al. Elevated maternal cortisol early in pregnancy predicts third trimester levels of placental corticotropin releasing hormone (CRH): priming the placental clock. Peptides, 2006, 27, p. 1457–1463.
30. Skrundz, M., Bolten, M., Nast, I., et al. Plasma oxytocin concentration during pregnancy is associated with development of postpartum depression. Neuropsychopharmacology, 2011, 36, p. 1886–1893.
31. Sobotková, D., Štembera, Z. Psychologické aspekty v perinatální medicíně v letech 1980–2000: III. poporodní období. Čes Gynek, 2003, 68(6), s. 385–389.
32. Sobotková, D., Šembera, Z. Psychologické aspekty v perinatální medicíně v letech 1980–2000: I. těhotenství. Čes Gynek, 2003, 68(4), s. 249–254.
33. Stuebe, AM., Grewen, K., Meltzer-Brody, S. Association between maternal mood and oxytocin response to breastfeeding. J Women’s Health (Larchmt), 2013, 22, p. 352–361.
34. Szpunar, MJ., Parry, BL. A systematic review of cortisol, thyroid-stimulating hormone, and prolactin in peripartum women with major depression. Arch Womens Ment Health, 2018, 21(2), p. 149–161.
35. Takács, L., Smolík, F., Mlíková Seidlerová, J., et al. Poporodní blues – česká adaptace dotazníku „Maternity Blues Questionnaire“. Čes Gynek, 2016, 81(5), s. 355–368.
36. Taylor, A., Glover, V., Marks, M., Kammerer, M. Diurnal pattern of cortisol output in postnatal depression. Psychoneuroendocrinology, 2009, 34, p. 1184–1188.
37. Turkcapar, AF., Kadioglu, N., Aslan, E., et al. Sociodemographic and clinical features of postpartum depression among Turkish women: a prospective study. BMC Pregnancy Childbirth, 2015, 15, p. 108–115.
38. Viktorin, A., Meltzer-Brody, S., Kuja-Halkola, R., et al. Heritability of perinatal depression and genetic overlap with nonperinatal depression. Am J Psychiatry, 2016, 173, p. 158–165.
39. Wesseloo, R., Kamperman, AM., Bergink, V., Pop, VJM. Thyroid peroxidase antibodies during early gestation and the subsequent risk of first-onset postpartum depression: A prospective cohort study. J Affect Disord, 2018, 225, p. 399–403.
40. Yim, IS., Glynn, LM., Dunkel-Schetter, C., et al. Risk of postpartum depressive symptoms with elevated corticotropin-releasing hormone in human pregnancy. Arch Gen Psychiatry, 2009, 66(2), p. 162–169.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2018 Číslo 6
Nejčtenější v tomto čísle
- Etiologie, rizikové faktory a metody prevence poporodní deprese
- Radiofrekvenční ablace endometria – nová možnost konzervativní léčby silného menstruačního krvácení
- Ashermanův syndrom: popis dvou případů
- Perinatálna mortalita a morbidita v Slovenskej republike v rokoch 2007–2015
