Modifikovaná klasifikace mikroskopického hodnocení poševních infekcí
Modified classification of microscopic evaluation of vulvovaginal infections
Objective:
The objective of the study is to examine the role of microscopy using stained smears for diagnosis of vulvovavaginal infections.
Design:
Description of different scoring systems.
Settings:
Department of Gynecology and Obstetrics, First Medical Faculty, Charles University; General Teaching Hospital, Prague; Institute of Clinical Chemistry and Laboratory Medicine; Clinical Microbiology and Antibiotic Center, First Medical Faculty, Charles University.
Material and methods:
Presentation of our practical skills in microscopic diagnoses of vulvovaginal infections.
Conclusions:
Vulvovaginal infections are a common problem which we encounter in daily gynaecological practice. Microscopic examination represents the gold standard in the diagnosis of vulvovaginal infections. However, providing microscopy in an outpatient setting is very time-consuming. The vaginal smear can be sent to a laboratory to stain and to be microscopically examined under oil immersion. For this purpose we recommend taking two smears for Gram and Giemsa stain and combining microscopical examination with cultures for detecting the presence of Candida species and for Trichomonas vaginalis. Where appropriate, it is also necessary to obtain cervical smears for detection of C. trachomatis and N. gonnorhoeae infection.
Key words:
vulvovaginal infections, Gram stain, Giemsa stain, bacterial vaginosis, aerobic vaginitis, candida vulvovaginitis, trichomonas vaginalis infection, lactobacillosis.
Authors:
J. Mašata 1; M. Poislová 2; A. Jedličková 2; D. Mašátová 2; A. Martan 1
Authors‘ workplace:
Gynekologicko-porodnická klinika VFN a 1. LF UK, Praha, přednosta prof. MUDr. A. Martan, DrSc.
1; ÚKBLD, Klinická mikrobiologie a antibiotické centrum VFN a 1. LF. UK, Praha, přednosta prof. MUDR. T. Zima, DrSc.
2
Published in:
Ceska Gynekol 2010; 75(3): 199-208
Overview
Cíl studie:
Cílem práce byl popis současných možností využití hodnocení barvených preparátů pro diagnostiku poruch poševního prostředí.
Typ studie:
Popis různých skórovacích systémů pro hodnocení barvených preparátů při diagnostice poruch poševního prostředí.
Pracoviště:
Gynekologicko-porodnická klinika, 1. LF UK a VFN Praha; ÚKBLD, Klinická mikrobiologie a Antibiotické centrum 1. LF UK a VFN Praha.
Materiál a metodika:
Prezentace vlastních zkušeností při mikroskopické diagnostice poruch poševního prostředí.
Závěr:
Vulvovaginální infekce jsou jedním z nejčastějších problémů, s kterými se setkáváme v běžné každodenní gynekologické praxi. Hodnocení barveného preparátu nadále patří k základním diagnostickým metodám, které považujeme za zlatý standard. V ambulatním provozu je provádění mikroskopického vyšetření časově náročné. Odeslání vzorku do laboratoře umožní jeho obarvení a odečet při velkém zvětšení. Podle našich zkušeností doporučujeme vyšetřit dva preparáty v barvení podle Grama a Giemsy a mikroskopické vyšetření kombinovat s kultivačním vyšetření pro záchyt kandid a trichomonád. U žen, kde je přítomen hnisavý fluor, nebo mají známky cervikální infekce, je nutné odebrat i cervikální vzorky pro detekci chlamydiové a gonokokové infekce.
Klíčová slova:
vulvovaginální infekce, barvení podle Grama, barvení podle Giemsy, bakteriální vaginóza, aerobní vaginitida, vulvovaginální kandidóza, trichomonóza, laktobacilóza.
ÚVOD
Hodnocení barveného preparátu nadále patří k základním diagnostickým metodám, které považujeme za zlatý standard při diagnostice poruch poševního prostředí. V praxi část kliniků přestala využívat barvené preparáty pro vyšetření žen s vulvovaginálními infekcemi. Příčin je několik. Na jedné straně v běžném ambulantním provozu nemají lékaři dostatek času na nativní mikroskopické vyšetření. Na druhé straně celá řada laboratoří nadále nabízí hodnocení barvených preparátů tzv. mikrobního obrazu poševního [8], který dává falešně negativní nebo neúplnou informaci. Laboratoře klinikům nabízejí i „přesnější metody“ – běžné kultivační techniky (záchyt například Escherichiacoli, enterokoků, streptokoků skupiny B), nebo speciální metody pro záchyt gardnerel, mykoplazmat, ureaplazmat a jiné. Pozitivní výsledek však klinikovi nepřináší žádnou informaci – nemůže rozpoznat kolonizaci, nebo infekci, respektive podíl uvedené bakterie na obtížích pacientky. Velmi častou chybou je nasazení celkové antibiotické léčby pouze na základě výsledku kultivačního vyšetření – izolovaná bakterie se stanovenou citlivostí. Ve většině případů tato léčba pacientce nepomůže, naopak může klinické příznaky zhoršit. Na druhé straně záchyt jasných patogenů, jako jsou sexuálně přenosné trichomonády, chlamydie nebo gonokoky, vyžaduje okamžitou léčbu nejen pacientky, ale i všech sexuálních partnerů.
Bez mikroskopického vyšetření nejsme schopni přesně stanovit příčinu většiny vulvovaginálních infekcí. Vhodnou alternativou je odeslání vzorku do laboratoře k obarvení a mikroskopickému vyšetření. Nevýhodou barvených preparátů je, že výsledek nemáme ihned k dispozici. Na druhé straně preparát odečítá specialista trénovaný pro práci s mikroskopem (mikrobiolog, parazitolog). Sklíčka mohou být uchována, což umožňuje kontrolu kvality vyšetření. Důležité je používání i skórovacích systémů, které snižují variabilitu mezi vyšetřujícími.
Pro správnou diagnostiku vulvovaginální infekce doporučujeme následující postup: cílený odběr anamnézy, kompletní klinické vyšetření, stanovení pH, test s KOH a mikroskopické vyšetření nativu nebo barveného preparátu, kultivace na kvasinkové organismy a na Trichomonas vaginalis [10]. U žen, kde je přítomen hnisavý fluor, nebo se známkami cervikální infekce, je nutné odebrat i cervikální vzorky pro detekci chlamydiové a gonokokové infekce.
Cílem této práce je seznámit s mikroskopickou diagnostickou založenou na hodnocení barvených preparátů.
BAKTERIÁLNÍ VAGINÓZA
Bakteriální vaginózu (BV) zjišťujeme u 40–50 % žen s výtokem. Původně se tento syndrom nazýval nespecifická vaginitis, pro odlišení od specifických vaginitid vyvolaných trichomonádami a kvasinkami.
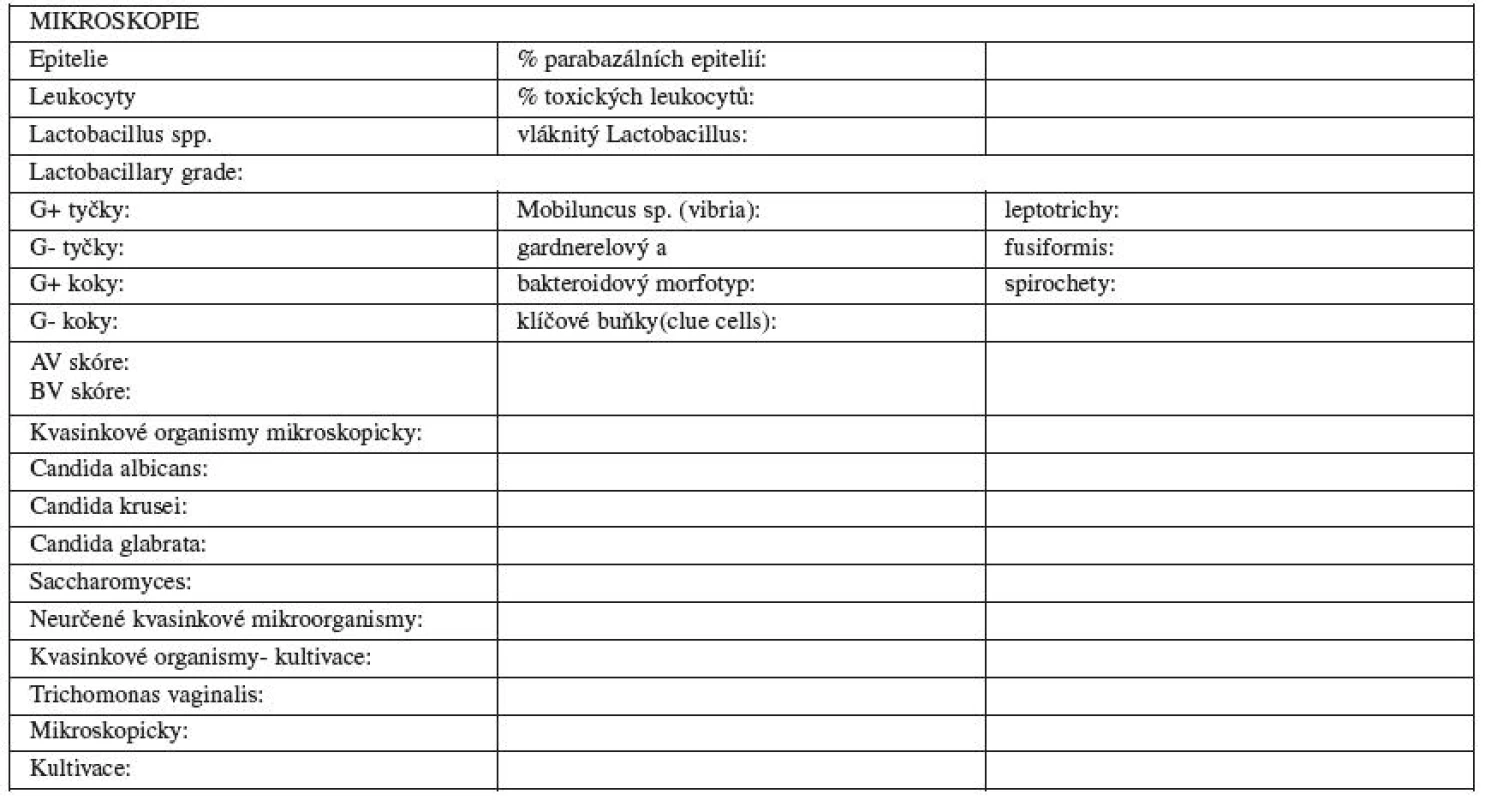
Toto onemocnění je charakterizováno poklesem aerobních lactobacilů, vzestupem anaerobních lactobacilů a obligátních anaerobů, gardnerel a mykoplazmat a převážně anaerobních bakterií, Bacteroides spp., Peptostreptococci spp. a Mobiluncus spp. (obr. 1). Nově byla u žen s bakteriální vaginózou detekována nová bakterie – Atopobium vaginae, která je rezistentní na metronidazol [6]. Při mikroskopickém vyšetření jsou přítomny klíčové buňky, četné bakterie a chybí leukocyty. Jde tedy o polymikrobiální stav, při kterém se zvyšuje poševní pH, klesá počet laktobacilů a 100násobně i víckrát se zvyšuje koncentrace jiných organismů.
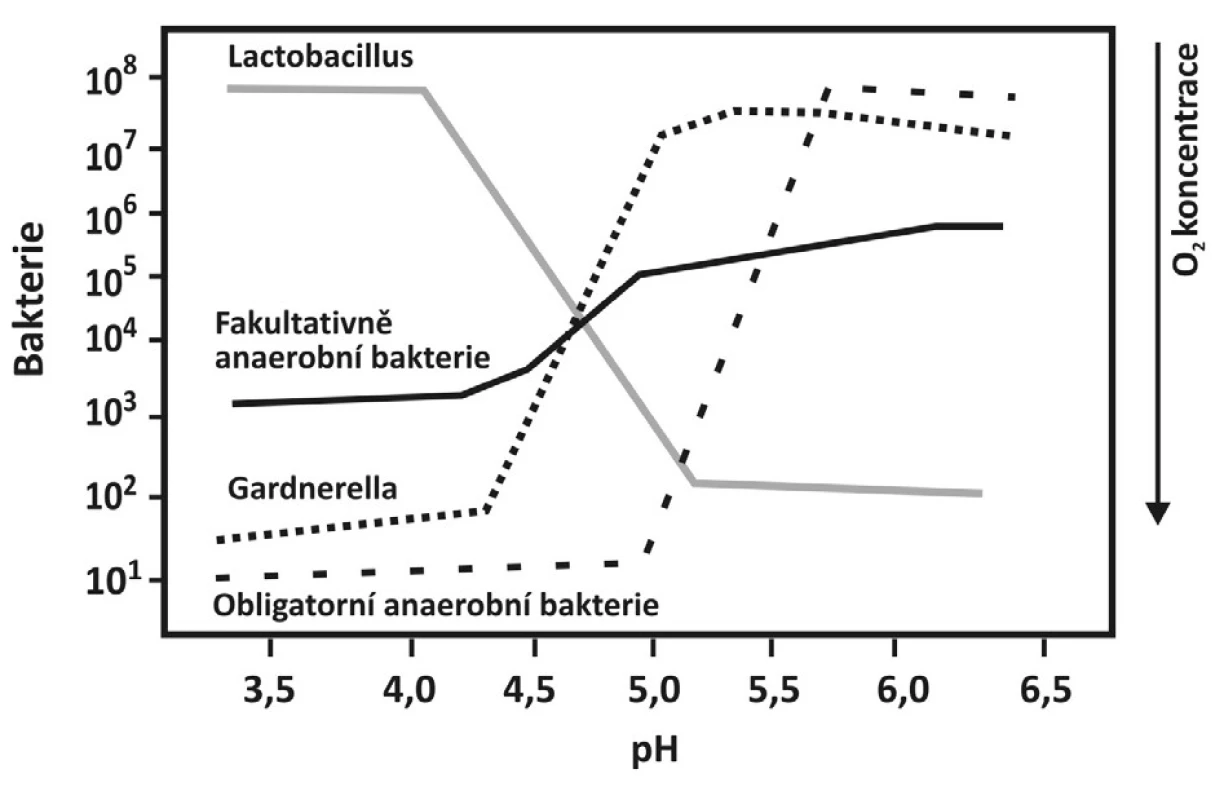
Diagnóza
Nejčastějším symptomem při BV je zapáchající výtok a mírné svědění nebo pálení vulvy. Až u 50 % pacientek tyto příznaky mohou chybět. Pro diagnostiku BV byla stanovena klinická kritéria. Musí být splněna minimálně tři ze čtyř následujících kritérií [1]:
- řídký homogenní výtok, který lpí na poševních stěnách, ale je lehce stíratelný,
- poševní pH vyšší než 4,7,
- přítomnost klíčových buněk; více než 20 % epitelií musí být hodnoceno jako clue cells,
- pozitivní test s KOH (rybí zápach).
V poslední době bylo prokázáno, že pro diagnózu BV je dostatečná přítomnost klíčových buněk a pozitivní test s KOH. Přítomnost homogenního vaginálního výtoku má nízkou senzitivitu, a pH je nespecifické. Klíčové buňky jsou epitelie s neostrými, hrbolatými okraji, na jejichž povrchu adherují četné bakterie. Normální poševní fluor má pH nižší než 4,5 (3,5–4,5), je viskóznější, bílý, flokulární a hromadí se v poševních klenbách. Ženy s BV si většinou stěžují na hojnější výtok, který je řídký a lepkavý, při vyšetření je přítomen v introitu a adheruje na poševní stěnu. Výtok může mít rybí zápach, který je způsoben přítomností biogenních aminů (putrescin, kadaverin, trimetylamin). Zápach se zvyšuje při vyšším pH, po přidání KOH, nebo po styku (alkalizace spermatem).
Kultivace
Současná kultivační média dovolují detekci gardnerel až u 60 % zdravých žen, které nemají bakteriální vaginózu. Kultivační průkaz vysokého počtu gardnerel má také pouze 40% pozitivní prediktivní hodnotu pro diagnózu bakteriální vaginózy. Kultivace na přítomnost gardnerel není vhodná ani pro zjištění výsledku léčby bakteriální vaginózy (i po úspěšné léčbě bakteriální vaginózy můžeme u mnoha žen prokázat přítomnost gardnerel). Kultivační nález mobilunci v poševním sekretu má obdobný význam. Atopobium vaginae [6] je nově zjištěná bakterie spojená s BV.
Hodnocení barveného preparátu
V posledních 15 letech se značně rozšiřuje diagnostika bakteriální vaginózy na základě Nugentova 10bodového hodnocení [12]. Systém je přesnější než dříve užívaná hodnocení [16].
Při porovnání s klinickým hodnocením podle Amselmových kritérií je Nugentovo hodnocení citlivější [13]. Při Nugentově hodnocení se výsledná hodnota počítá ze součtu hodnocení přítomnosti laktobacilů, G. vaginalis a Bacteroides spp. + zahnutých tyček (tab. 1). Přítomnost bakterií (morfotypů) se hodnotí jako průměrné množství, které vidíme při zvětšení 1000x (nutnost použití imerze) na jedno zorné pole. Základem pro diagnózu je snižující se množství laktobacilů a zvyšující se množství ostatních bakterií. Jestliže v preparátu nevidíme žádné laktobacily, hodnotíme 4 body, při zvyšujícím se množství laktobacilů se skóre snižuje: přítomnost méně než 1 morfotypu – 3 body, přítomnost 1–4 morfotypů – 2 body, přítomnost 5–30 morfotypů – 1 bod, přítomnost 30 nebo více morfotypů – 0 bodů). Naopak se zvyšujícím se množstvím gardnerel a bacteroidů se skóre zvyšuje (0 bod – nejsou přítomny, 30 a více – 4 body).
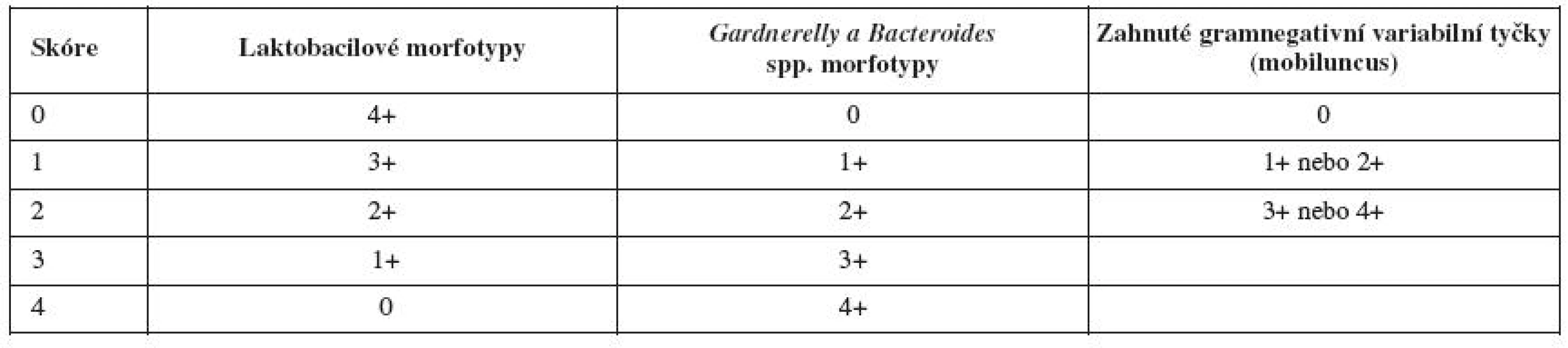
Přítomnost zahnutých gramnegativních tyček (mobiluncus) má při skórování menší váhu (do přítomnosti 4 morfotypů maximálně jeden bod, při vyšším množství dva body).
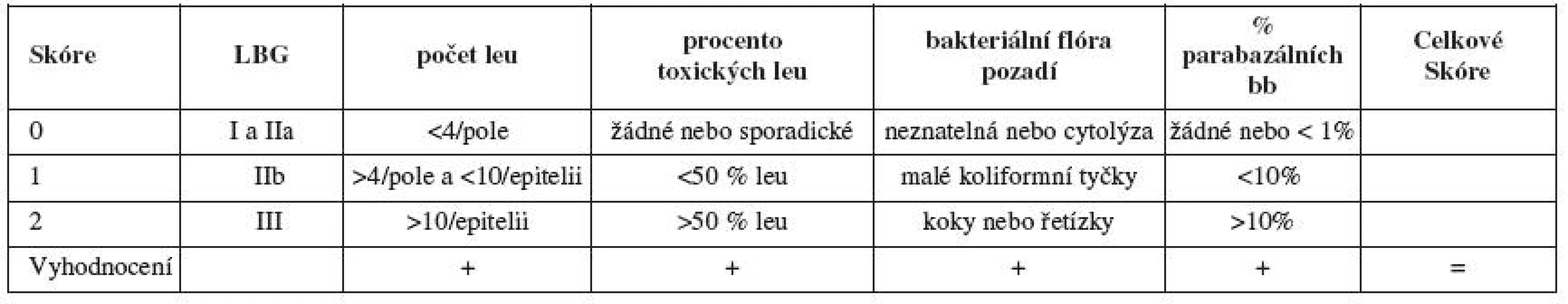
Celkem můžeme dosáhnout 10 bodů: 0–3 je hodnoceno jako normál, 4–6 jako narušená normální vaginální flóra (přechodné) a 7–10 jako bakteriální vaginóza (obr. 4.4).
Morfotypy se skórují jako průměrné množství, které vidíme při zvětšení 1000x v imerzi na 1 pole.
Pozor při hodnocení barvených preparátů u postmenopauzálních žen, které neužívají lokálně estrogeny. U těchto žen je snížené množství laktobacilů, a primárně se tak zvyšuje skóre pro BV.
Při přítomnosti nadměrného množství leukocytů je nutné ještě vyloučit přítomnost cervikální infekce (C. trachomatis, nebo N. gonorrhoeae) – je nutné upozornit klinika, aby event. doplnil vyšetření.
Na rozdíl od Nugenta ještě přidáváme do závěrečného hodnocení i informaci o přítomnosti clue cells – jejich přítomnost však neovlivní výsledné BV skóre (tab. 4).
Onkologická cytologie
Změny poševní flóry a přítomnost „clue cells“ lze také diagnostikovat při vyšetření cytologického stěru z cervixu. Při hodnocení cytologického nátěru podle návrhu Bethesda systému z roku 2001 se popisuje posun v bakteriálně flóře, který ukazuje na BV [15].
AEROBNÍ VAGINITIDA
Aerobní vaginitida je nově popsaná forma bakteriálního zánětu pochvy, který se odlišuje od bakteriální vaginózy [5]. Onemocnění je vyvoláno aerobními bakteriemi, převážně streptokoky skupiny B a E. coli (obr. 2). Nejzávažnější forma onemocnění se projevuje jako deskvamativní zánětlivá vaginitida [14]. Předpokládá se, že aerobní vaginitida může být příčinou chorioamniitidy a předčasného odtoku plodové vody spíše než bakteriální vaginóza.
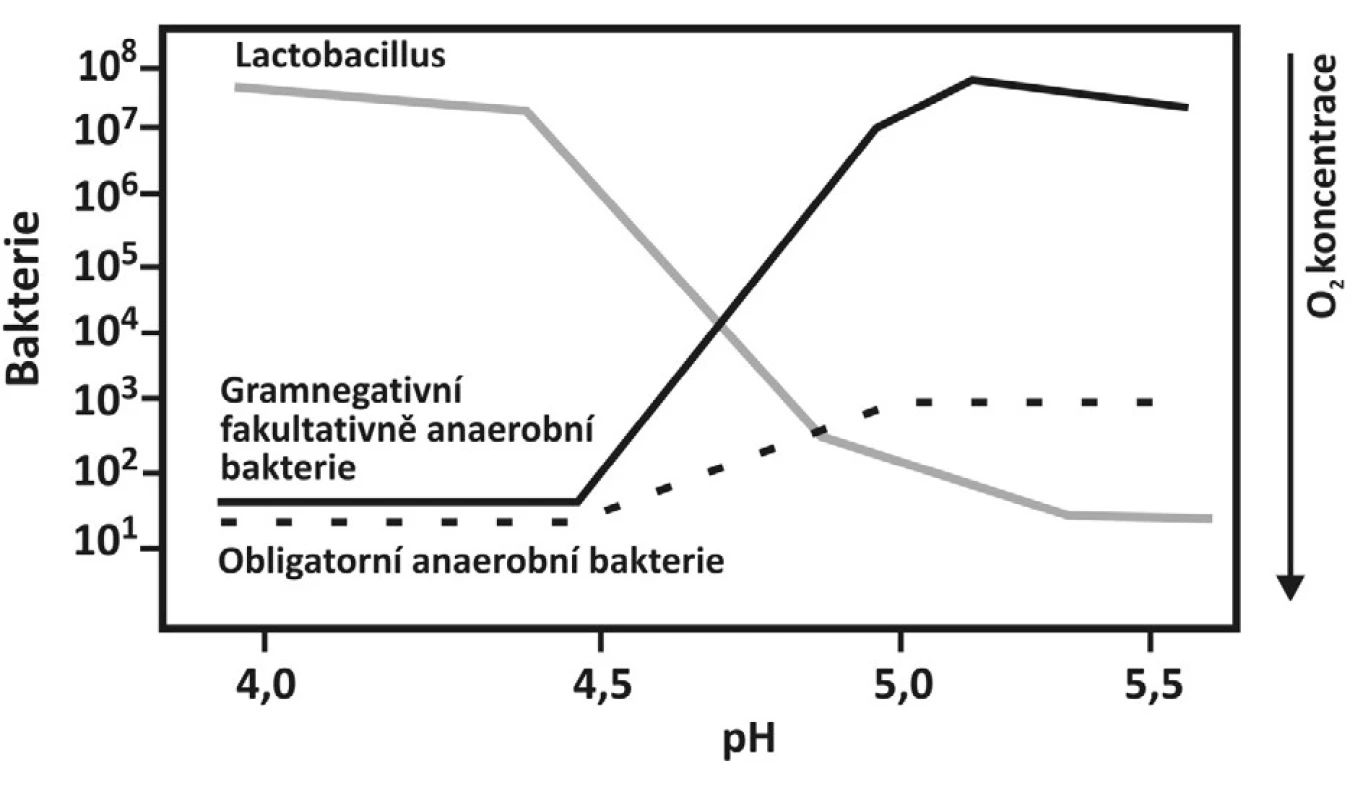
Diagnóza
Při klinickém vyšetření zjišťujeme zarudlou poševní sliznici a přítomnost hnisavého fluoru.
Stejně jako u bakteriální vaginózy prokazujeme zvýšené pH nad 4,6, aminový test je negativní (přítomen je hnilobný zápach). Při nativním mikroskopickém vyšetření nejsou přítomny klíčové buňky, nejsou přítomny laktobacily, naopak je přítomno vyšší množství leukocytů, koky a parabazální buňky při normálně estrogenizovaném terénu.
Kultivace
Při aerobní vaginitidě kultivačně nejčastěji prokazujeme streptokoky skupiny B, Staphylococcusaureus a Escherichiacoli, které se vyskytují 3-5krát častěji než u žen bez obtíží. Přítomnost těchto bakterií diagnózu aerobní vaginitidy nepotvrzuje ani není indikací k léčbě.
Hodnocení barveného preparátu
Aerobní vaginitidu hodnotíme podle Donderse [5] v modifikaci pro barvené preparáty (zvětšení 1000x). Základem pro hodnocení je popis přítomnosti laktobacilů, leukocytů, toxických leukocytů, bakteriální flóry a přítomnosti barabazálních buněk. Základním vodítkem pro diagnózu je určení přítomnosti laktobacilů – Lactobacillary grade (LBG). Hodnotíme LBG I – mnoho laktobacilů (obr. 4.1), žádné další bakterie, LBG II – laktobacily přítomny, ale objevují se i další bakterie (zde rozlišujeme dvě podskupiny – IIa – smíšená flóra, ale převaha laktobacilů, IIb – smíšená flóra, množství laktobacilů velmi sníženo pro převažující bakteriální flóru (obr. 4.2), LBG III – laktobacily sporadické, nebo žádné pro přerostlou bakteriální flóru (obr. 4.3) [4]. LBG I a IIa hodnotíme 0 body, LBG IIb hodnotíme 1 bodem a LGB III 2 body. Dalším vodítkem je přítomnost leukocytů, je li jich méně než 4 na zorné pole, hodnotíme bodem 0, více než 4 na zorné pole, ale méně než 10 na epitelii hodnotíme bodem 1 a počet leukocytů více než 10 na epitelii hodnotíme 2 body. Hodnotí se i granulární vzhled leukocytů – zvýšená granulace znamená nadměrnou lyzosomální aktivitu (leukocyty se hodnotí jako „toxické“). Jejich nepřítomnost hodnotíme 0, bodem 1 přítomnost méně než 50 % toxických leukocytů z celkového množství a bodem 2 přítomnost více než 50 %. Přítomnost parabazálních buněk (drobné kulaté poševní epitelie s denzní cytoplazmou a disproporčně velkým jádrem) je známkou silného zánětu. Jejich nepřítomnost je hodnocena bodem 0. Dále se hodnotí jejich podíl na celkovém množství přítomných epitelií, méně než 10 % parabazálních buněk – 1 bod, více než 10 % – 2 body. Bodem 0 hodnotíme neznatelnou bakteriální flóru, na pozadí je možné vidět i cytolýzu (přítomna holá jádra z lyzovaných epiteliárních buněk). Přítomnost drobných koliformních tyček hodnotíme bodem 1 a přítomnost kokové flóry (koků nebo řetízků) bodem 2.
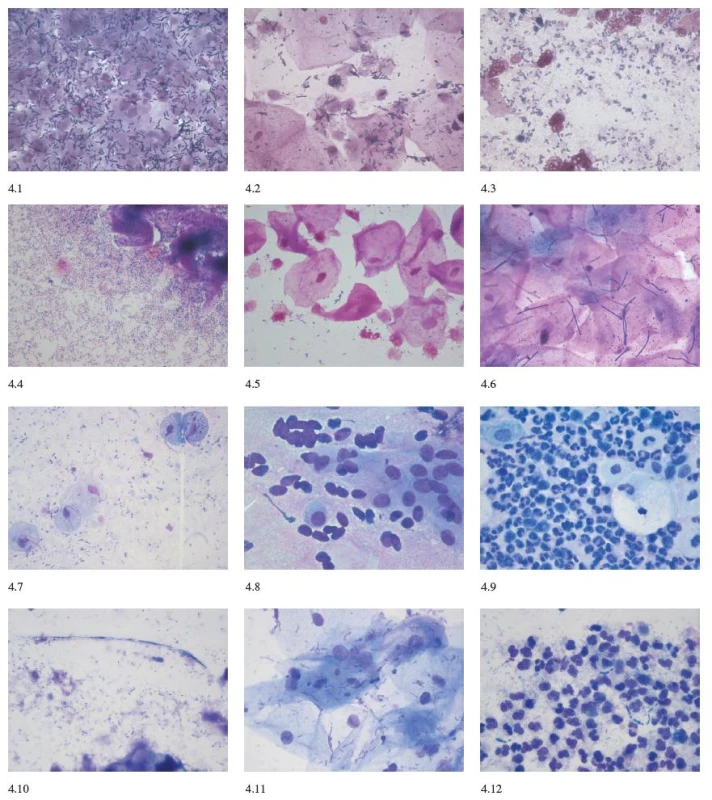
Body za jednotlivé položky sečteme a hodnotíme výsledné skóre pro aerobní vaginitidu (AV skóre): 1–2: normál; 3–4: slabá aerobní vaginitida (obr. 4.5); 5–6: aerobní vaginitida; 7–10: těžká aerobní vaginitida (8–10: deskvamativní vaginitida) (tab. 2).
VULVOVAGINÁLNÍ KANDIDÓZA
Kandidy jsou druhým nejčastějším vyvolavatelem poševních infekcí. Celkově se výskyt onemocnění v poslední době nápadně zvyšuje. Ne všechny příčiny tohoto vzestupu jsou zcela jasné. Předpokládá se, že 75 % žen v reprodukčním věku minimálně jednou za život prodělá ataku kandidové infekce. Přibližně 40-50 % těchto žen onemocní vaginální kandidózou 2krát. Pouze malé procento žen trpí rekurentní formou tohoto onemocnění.
Při kvasinkové infekci v 85-90 % zjišťujeme v pochvě přítomnost kmenů Candida albicans. V ostatních případech nejčastěji prokážeme nonalbicans druhy C. glabrata, C. krusei a C. tropicalis. Takzvané nonalbicans druhy nelze opomíjet. Většinou vyvolávají poševní infekce rezistentní na běžnou léčbu.
Klinický obraz
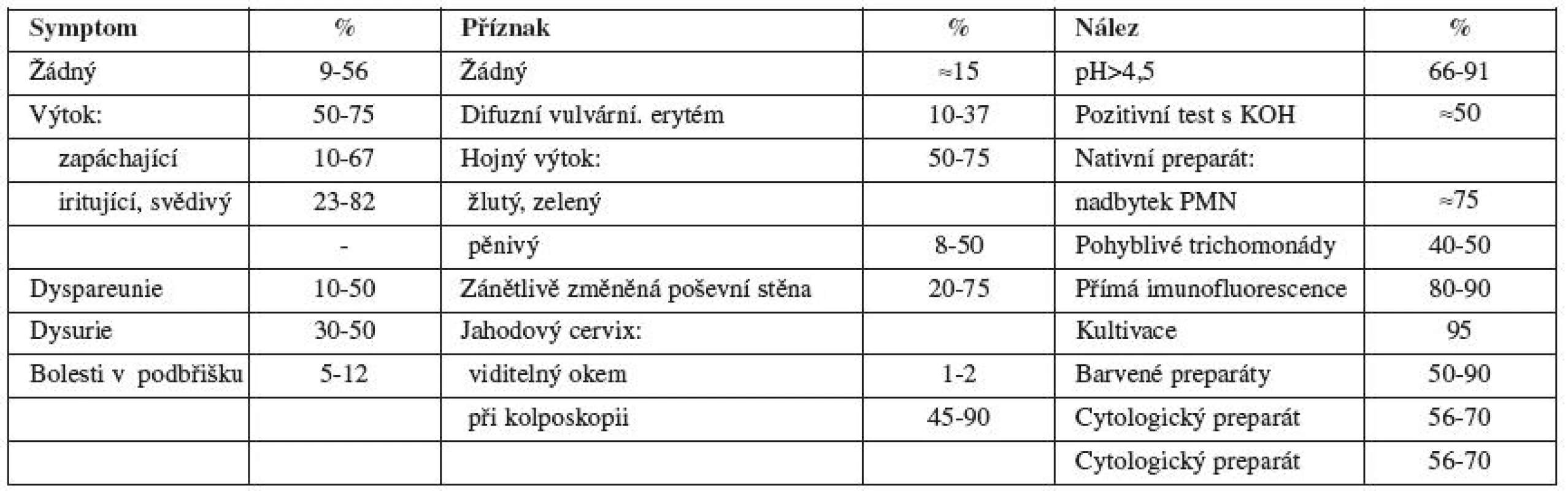
Ženy většinou přicházejí s akutním pruritem a výtokem, které jsou přítomny i u jiných vulvovaginitid. Výtok nemusí být u všech žen, ale prakticky všechny mají pruritus. Většinou je popisován typický tvarohovitý nebo sýrovitý výtok, který však může být i vodnatý nebo hustě homogenní. Často bývá přítomna bolestivost pochvy, pálení vulvy, dyspareunie a dysurie. Většinou nebývá přítomen zápach.
Při vyšetření obvykle zjišťujeme erytém a otok labií a vulvy, na periferii mohou být drobné papulopustulky. Cervix je normální. V pochvě je přítomen erytém a bělavý výtok s normálním pH (cave na smíšené infekce, kde pH může být vyšší než 4,5). U žen se symptomatickou vulvovaginální kandidózou lze v nativním preparátu diagnostikovat přítomnost blastospor nebo pseudohyf přibližně ve 30-50 %. Po použití 10% KOH se senzitivita vyšetření zvyšuje, přesto minimálně u třetiny pacientů neprokážeme přítomnost kvasinek při nativním mikroskopickém vyšetření. Vhodné je potvrdit mikroskopickou diagnózu kultivačním vyšetřením. Příznaky většinou začínají týden před začátkem menstruace a během krvácení se lehce zmírňují.
Klinický obraz se může výrazně lišit u různých pacientek. U některých převládá exsudativní forma s hojným výtokem. U jiných žen je výtok minimální a převládá erytém, převážně v oblasti vulvy, ale může postihovat i ingvinální a perianální oblast. Většinou je přímý vztah mezi množstvím kvasinek a příznaky onemocnění.
U partnerů žen s kandidovou vulvovaginitidou může po styku vzniknout balanoposthitis. Většinou se projevuje zarudnutím, erytémem, pruritem nebo pálením penisu.
Kultivace
Kultivace je nezbytné vyšetření u žen s recidivující vulvovaginální kandidózou, kde za prvé musíme potvrdit diagnózu a za druhé vyloučit přítomnost rezistentních kvasinek. Přesto kombinace kultivačního (Sabouradův agar) a mikroskopického vyšetření je velmi cenná a je to i velmi dobrá kontrola pozitivního mikroskopického nálezu.
Na druhé straně můžeme kvasinky kultivačně nebo PCR prokázat minimálně až u 20 % zdravých žen ve fertilním období zcela bez známek infekce [7].
Hodnocení barveného preparátu
Kandidy jsou dimorfní houby s kvasinkovou saprofytickou a vláknitou parazitickou fází. Blastospory (kvasinková forma) je fenotypická forma, spojená s asymptomatickým osídlením pochvy. Germinující (pučící) kvasinky vytvářejí vlákna pseudohyphae, (k sobě řazené pučící a prodloužené candidy) a způsobují symptomatické onemocnění. Infekci provází často Döderleinův lactobacil, neboť oběma vyhovuje spíše kyselé prostředí v pochvě. Pseudohyfy se zánětlivou reakcí jsou obrazem klinické infekce, mohou být zaměněny za Aspergillus.
Pro průkaz kvasinkové infekce je důležitý mikroskopický nález pseudohyf (obr. 4.10).
Kvasinkovité buňky jsou oválné. V Gramově barvení se barví pozitivně.
Candida glabrata je neopouzdřená kvasinka velikosti 4–5 μ, která se téměř podobá Candida albicans. Má tvar oválný, netvoří však nikdy vlákna (pseudohyfy). Roste v malých skupinách v podobě pučících kvasinkových forem s jasným „halo“. Projasnění („halo“) kolem kvasinky tvoří manóza (obr. 4. 11). Zkušený specialista je schopen rozlišit i další nonalbicans druhy, C. krusei (obr. 4.12) a C. tropicalis.
TRICHOMONAS VAGINALIS
Trichomonádové infekce mohou probíhat až u 50 % pacientů zcela asymptomaticky. U těhotných žen je toto procento ještě vyšší (až 80 %). U jedné třetiny asymptomatických žen dojde v průběhu půl roku k exacerbaci onemocnění. Častým spouštěcím mechanismem infekce je menstruace.
Inkubační doba se pohybuje mezi 3-28 dny. Souhrn symptomů a klinických nálezů je shrnut v tab. 3.
Kultivace
Kultivace na speciálních médiích pro trichomonády (na podkladě Diamond media) zůstává zlatým standardem pro diagnostiku trichomonózy (95% senzitivita).
Nekultivační metody
V praxi se používá přímá imunofluorescence, jejíž senzitivita 80-90 % je nižší než u kultivace. Nejcitlivějšími metodami pro záchyt infekce jsou amplifikační metody – T. vaginal PCR (polymerase chain reaction). Vzhledem k ceně vyšetření se PCR diagnostika v běžné praxi neuplatňuje.
Onkologická cytologie
Vyšetření cytologického nátěru z cervixu má relativně vysokou senzitivitu pro záchyt trichomonózy (asi 70 %), ale nízkou specificitu [15]. Při pozitivním nálezu v cytologickém nátěru se v populaci s vysokou prevalencí trichomonózy (nad 20 %) doporučuje pacientku přeléčit bez nutnosti dalších vyšetření. V populaci, kde se prevalence onemocnění pohybuje kolem 10 %, záleží na rozhodnutí klinika, zda bude pacientku léčit, nebo potvrdí diagnózu jinou metodou. V populaci s nízkou prevalencí – do 1% (odpovídá prevalenci v České republice) – se při pozitivním nálezu v cytologickém nátěru doporučuje potvrdit diagnózu kultivačně.
Hodnocení barveného preparátu
Pro mikroskopický záchyt trichomonózy je vhodné barvení podle Giemsy ) [8]. Trichomonáda má nejčastěji hruškovitý až okrouhlý tvar. I ve stejném zorném poli je možné zjistit přítomnost jedinců různých velikostí a tvarů. Na předním konci jsou 4 tažné bičíky, pátý vlečný s undulující membránou je obrácený vzad. V barvení podle Giemsy vidíme bleděmodrou cytoplazmu, s kapkovitým karmínově červeně zbarveným jádrem (obr. 4.7). Někdy jsou rozpoznatelné i bičíky. Při symptomatické infekci je přítomen i vysoký počet granulocytů (obr. 3), někdy je přítomna i smíšená flóra, kvasinky nebo BV.
![Schematické znázornění symptomatické trichomonádové infekce (podle Kuldy) [11]](https://www.cs-gynekologie.cz/media/cache/resolve/media_object_image_small/media/image/be461514d9e97b04fb7772cefbe04e92.jpeg)
Při asymptomatické infekci jsou přítomny trichomonády v prostředí bohatém na laktobacily a není přítomno zvýšené množství leukocytů. Mikroskopická diagnostika trichomonádové infekce je obtížná na atrofickém terénu, kdy trichomonády jsou přibližně stejné velikosti jako bazální a parabazální epitelie a leukocyty.
POŠEVNÍ LAKTOBACILÓZA
Onemocnění nedávno popsané Bensonem a kol. (v roce 1994). Pacientky přicházejí s obtížemi, které se velmi podobají rekurentní vulvovaginální kandidóze. Kultivační vyšetření na přítomnost plísní jsou negativní a antimykotická léčba nemá žádný efekt. Od laktobacilózy se musí odlišit další typický syndrom, který se objevuje v luteální fázi, spojený s podrážděním vulvy a pochvy, cytolytická vaginóza.
Klinický obraz
Poševní laktobacilóza má cyklický charakter. Výtok spojený se svěděním, pálením a podrážděním zevních rodidel se objevuje 7-10 dní před menstruací. Výtok je hustý, bělavý, krémovitý nebo tvarohovitý při normálním pH. Obtíže mají maximum těsně před menstruací. Po menstruaci vymizí a opět se obnoví 7-10 před další menstruací. Bez léčby obtíže přetrvávají a spontánně nemizí. V nátěrech lze prokázat dlouhé filamentózní organismy, které jsou velmi dobře vidět v nativním preparátu, při použití fázového kontrastu je zobrazení ještě lepší.
Onkologická cytologie
Při hodnocení onkologické cytologie jsou také popisovány dlouhé filamentózní organismy [3, 9]. Většinou se tyto organismy popisovaly jako kvasinky, aktinomycety nebo leptothrix. Kultivace přítomnost výše uvedených organismů při laktobacilóze nepotvrdí. V případě lactobacilózy jde o anaerobní laktobacily.
Kultivace
Dlouho tradovaným dogmatem bylo, že pochva zdravých žen je predominatně osídlena Lactobacillus acidophilus. Na základě současných technik, které jsou schopné rozlišit jednotlivé druhy laktobacilů, bylo prokázáno, že pochvu zdravých žen převážně osidluje L. crispatus, L. jensenii a L. gasseri [2], a ne L. acidophilus. U laktobacilózy se kultivačně zjišťuje přítomnost anaerobních laktobacilů.
Hodnocení barveného preparátu
V barveném preparátu se prokazuje přítomnost vláknitých mikroorganismů (obr. 4.6). U zdravých žen se běžná délka laktobacilů pohybuje mezi 5-15 μm. U žen s laktobacilózou se délka laktobacilů pohybuje mezi 40–75 μm.
ATROFICKÁ VAGINITIDA
U prepubertálních dívek, kojících a postmenopauzálních žen je nedostatečná stimulace poševní sliznice estrogeny. Při hypoestrinních stavech je sliznice ztenčelá a je méně odolná k infekci a také se snáze poraní. Poševní pH se může zvyšovat a acidofilní flóra může být nahrazena smíšenou bakteriální flórou.
Klinický obraz
Pacientky mohou být zcela bez příznaků. Mnoho postmenopauzálních žen si stěžuje na dyspareunie a suchost pochvy, které mohou být příznakem nejen nedostatku estrogenů, ale i infekce.
Při akutní formě onemocnění ženy udávají hustý výtok. Při klinickém vyšetření je sliznice zarudlá a zduřelá. Výtok je žlutavý, často zapáchající, pH je zvýšené (často vyšší než 5). Při chronickém průběhu onemocnění se množství fluoru snižuje a obtíže ustupují.
Diagnózu stanovíme na základě mikroskopického vyšetření barveného preparátu a kultivačního vyšetření. Se stejnými příznaky se mohou projevovat i infekce T. vaginalis, Ch. trachomatis a N. gonorrhoeae.
Kultivace
Výsledky kultivace mohou být někdy zavádějící, vzhledem k přítomnosti smíšené bakteriální infekce. U postmenopauzálních žen nejčastěji prokazujeme E.coli, Klebsiella sp., Enterobacter sp., Proteus sp., Morganella morganii, pseudomonády, acinetobaktery aj.
Hodnocení barveného preparátu
Při mikroskopickém vyšetření je nutné odlišit fyziologický obraz poševního prostřední na atrofickém terénu (obr. 4.8) – přítomny jsou parabazální epitelie či holá jádra bez laktobacilů.
Při zánětlivém obrazu se zvyšuje počet leukocytů a bakterií (obr. 4.9). Často můžeme diagnostikovat i smíšené infekce.
ZÁVĚR
Vulvovaginální infekce jsou jedním z nejčastějších problémů, s nimiž se setkáváme v běžné každodenní gynekologické praxi. Hodnocení barveného preparátu nadále patří k základním diagnostickým metodám, které považujeme za zlatý standard. V ambulatním provozu je provádění mikroskopického vyšetření časově náročné. Odeslání vzorku do bakteriologické nebo parazitologické laboratoře umožní jeho obarvení a odečet při velkém zvětšení. Podle našich zkušeností doporučujeme vyšetřit dva preparáty v barvení podle Grama a Giemsy a mikroskopické vyšetření kombinovat s kultivačním vyšetřením pro záchyt kandid a trichomonád. Bez mikroskopického vyšetření nejsme schopni přesně stanovit příčinu většiny vulvovaginálních infekcí.
Výše uvedený popis postihuje nejčastější příčiny vulvovaginálních obtíží. Méně časté formy onemocnění zde neuvádíme. Využití mikroskopické diagnostiky je značně rozsáhlé a detailní popis by přesáhl rámec sdělení. V našem skórovacím systému jsme se snažili o syntézu současných znalostí o možnosti využití barvených preparátů (tab. 4) v kombinaci se speciálním kultivačním vyšetřením. Výsledky jsou klinikovi prezentovány ve formě diagnózy: normál, narušená normální vaginální flóra, bakteriální vaginóza, aerobní vaginitis, laktobacilóza, trichomonóza, vulvovaginální kandidóza, atrofie, atrofická vaginitis. Na rozdíl od Nugentova skórovacího systému přidáváme i informaci o přítomnosti klíčových buněk (doplňující informace zvláště u pacientek, které nesplňují kritéria pro BV). Ojedinělý výskyt klíčových buněk také neznamená jasné potvrzení BV. Výsledky laboratorních vyšetření je nutné vždy kombinovat s klinickým obrazem (vhodným doplněním je stanovení pH, test s KOH). Ne vždy je možné mikroskopický nález zařadit. Často se potkáváme i se smíšenými infekcemi a přechodnými formami. V praxi musíme velmi pečlivě zvažovat výsledky kultivačního vyšetření – rozlišit kolonizaci od infekce. U jasných patogenů, jako jsou například T. vaginalis, je situace jednoznačná. U žen, kde je přítomen hnisavý fluor, nebo mají známky cervikální infekce, je nutné odebrat i cervikální vzorky pro detekci chlamydiové a gonokokové infekce.
Doc. MUDr. Jaromír Mašata, CSc.
Gynekologicko-porodnická
klinika
VFN
a 1. LF UK,
Apolinářská
18
128
00 Praha 2
e-mail:
masata@volny.cz
Sources
1. Amsel, R., Totten, P., Spiegel, C., et al. Nonspecific vaginitis. Diagnostic criteria and microbial and epidemiologic associations. Am J Med, 1983, 74, 1, p. 14-22.
2. Antonio, MA., Hawes, SE., Hillier, SL. The identification of vaginal Lactobacillus species and the demographic and microbiologic characteristics of women colonized by these species. J Infect Dis, 1999, 180, 6, p. 1950-1956.
3. Cibley, LJ. Cytolytic vaginosis. Am J Obstet Gynecol, 1991, 165, 4 Pt 2, p. 1245-1249.
4. Donders, G., Vereecken, A., Salembier, G., et al. Assessment of vaginal lactobacillary flora in wet mount and fresh or delayed Gram’s stain. Infect Dis Obstet Gynecol, 1996, 4, 1, p. 2-6.
5. Donders, G., Vereecken, A., Bosmans, E., et al. Definition of a type of abnormal vaginal flora that is distinct from bacterial vaginosis: aerobic vaginitis. BJOG, 2002, 109, 1, p. 34-43.
6. Ferris, M., Masztal, A., Aldridge, K., et al. Association of Atopobium vaginae, a recently described metronidazole resistant anaerobe, with bacterial vaginosis. BMC Infect Dis, 2004, 4, 5.
7. Giraldo, P., von Nowaskonski, A., Gomes, FA., et al. Vaginal colonization by Candida in asymptomatic women with and without a history of recurrent vulvovaginal candidiasis. Obstet Gynecol, 2000, 95, 3, p. 413-416.
8. Jirovec, O., et.al. Parazitologie pro lékaře. Praha: Avicenum, 1977.
9. Loiudice, L., De Vito, D., Abbatecola, T., et al. Detection of Leptotrix vaginalis in obstetric pathology. Clin Exp Obstet Gynecol, 1982, 9, 3, p. 148-153.
10. Masata, J., Jedlickova, A., Poislova, M., et al. Současné možnosti diagnostiky vulvovaginálních infekcí. Čes Gynek, 2010, 2, 111-117.
11. Mašata, J., Jedličková, A., et. al. Infekce v gynekologii a porodnictví. Praha: Maxdorf, 2004, 371 s.
12. Nugent, RP., Krohn, MA., Hillier, SL. Reliability of diagnosing bacterial vaginosis is improved by a standardized method of Gram stain interpretation. J Clin Microbiol, 1991, 29, 2, p. 297-301.
13. Schwebke, J., Hillier, S., Sobel, J., et al. Validity of the vaginal Gram stain for the diagnosis of bacterial vaginosis. Obstet Gynecol, 1996, 88, 4 Pt 1, p. 573-576.
14. Sobel, JD. Desquamative inflammatory vaginitis: a new subgroup of purulent vaginitis responsive to topical 2% clindamycin therapy. Am J Obstet Gynecol, 1994, 171, 5, p. 1215-1220.
15. Solomon, D., Davey, D., Kurman, R., et al. The 2001 Bethesda System: Terminology for Reporting Results of Cervical Cytology. JAMA, 2002, 287, 16, p. 2114-2119.
16. Spiegel, CA., Amsel, R., Holmes, KK. Diagnosis of bacterial vaginosis by direct gram stain of vaginal fluid. J Clin Microbiol, 1983, 18, 1, p. 170-177.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2010 Issue 3
Most read in this issue
- G bod – mýty a realita
- Incidence vrozených srdečních vad v České republice – aktuální data
- Výskyt preperitoneálního tuku a hernia obturatoria v canalis obturatorius
- Modifikovaná klasifikace mikroskopického hodnocení poševních infekcí
