Přenos jednoho embrya (single embryo transfer): možnosti a limity
Single embryo transfer – possibilities and limits
Objective:
To evaluate the results of single embryo transfers, on a set of patients, for a given period of time.
Design:
Retrospective study.
Setting:
Pronatal Sanatorium, Prague.
Methods:
Between January 2008 and May 2010, we evaluated the results of all cycles with single embryo transfers in our workplace. There were four groups of patients: the first group with elective single embryo transfers (ESET, n=147), the second group with only a single embryo transfer without selection (SET n=269), the third group with transfer of one embryo derived from the native cycle (NC, n=70) and the last group with transfer of only one embryo examinated by preimplantation genetic diagnosis (PGD, n=104). All patients were monitored by age, length of cultivation of embryos, clinical pregnancy rate / transfer (CPR / ET), pregnancy loss (AB) and baby take home rate (BTR). Statistical evaluation was performed using the chi square test.
Results:
The group with ESET achieved a significantly higher success rate (50% CPR / ET, p <0.001) compared to the other groups: 22% for SET, 7% of spontaneous cycles and 18% after PGD. A significant difference (p <0.001) was also apparent in the evaluation of BTR: ESET 41%, 16% SET, NC 4%, 12.5% of PGD. Patients that made ESET were significantly younger (p <0.001) compared to the other monitored groups (32.9 ESET, SET 35.2, NC 39.6, 39.1 PGD).
Conclusion:
We consider that assisted reproduction is only successful with the birth of one healthy child. For women 38 years old or younger the most successful treatment is to transfer a single high quality embryo and to therefore eliminate multiple pregnancy. The age of a woman and the quality of the embryo are major prognostic factors.
Key words:
single embryo transfer, elective embryo transfer, multiple pregnancy.
Authors:
V. Paseková; T. Mardešić; J. Vobořil; Š. Vilímová; V. Jelínková
Authors‘ workplace:
Sanatorium Pronatal, Praha, vedoucí lékař doc. MUDr. T. Mardešić, CSc.
Published in:
Ceska Gynekol 2011; 76(5): 397-400
Overview
Cíl studie:
Zhodnocení výsledků transferů jednoho embrya na souboru pacientek za dané časové období.
Typ studie:
Retrospektivní studie.
Název a sídlo pracoviště:
Sanatorium Pronatal, s.r.o., Praha.
Metodika:
V období leden 2008 až květen 2010 jsme hodnotili výsledky všech cyklů s přenosem jednoho embrya na našem pracovišti. Šlo o čtyři skupiny pacientek: s elektivním přenosem jednoho embrya (eSET, n=147), s přenosem pouze jediného embrya bez možnosti selekce (SET, n=269), přenos jednoho embrya získaného z nativního cyklu (NC, n=70) a s přenosem pouze jediného embrya vyšetřeného metodou preimplantační genetické diagnostiky (PGD, n=104). U všech pacientek byl sledován věk, délka kultivace embrya, klinické těhotenství/transfer (CPR/ET), těhotenské ztráty (AB) a porod zdravého dítěte (BTR). Statistické zhodnocení bylo provedeno pomocí χ2 testu.
Výsledky:
Ve skupině s eSET byla dosažena signifikantně vyšší úspěšnost (50% CPR/ET, p<0,001) oproti ostatním skupinám: 22% u SET, 7% ve spontánních cyklech a 18% po PGD. Signifikantní rozdíl (p<0,001) byl též při hodnocení BTR: eSET 41%, SET 16%, NC 4%, PGD 12,5%. Pacientky, u kterých byl proveden eSET, byly signifikantně mladší (p<0,001) oproti ostatním sledovaným skupinám (eSET 32,9, SET 35,2, NC 39,6, PGD 39,1).
Závěr:
Za úspěch asistované reprodukce považujeme porod jednoho zdravého dítěte. U žen do 38 let nesníží přenos 1 vysoce kvalitního embrya úspěšnost léčby a zcela eliminuje vícečetná těhotenství. Věk ženy a kvalita embrya jsou zásadním prognostickým faktorem.
Klíčová slova:
transfer jednoho embrya, elektivní embryotransfer, jednočetné těhotenství.
ÚVOD
Podíl porodů vícečetných těhotenství na celkovém počtu porodů v ČR trvale narůstá a za posledních 15 let se téměř zdvojnásobil (Velebil 2010, sekce perinatální medicíny). Kromě zvyšujícího se věku těhotných žen je tato skutečnost dána hlavně zvyšující se efektivitou léčebných postupů asistované reprodukce. Nicméně jedním z hlavních úkolů při léčbě neplodnosti je porod jednoho zdravého dítěte. Vícečetná těhotenství jsou zatížena více jak dvojnásobnou perinatální úmrtností, mrtvorozenost je téměř dvakrát vyšší a časná novorozenecká úmrtnost téměř šestkrát vyšší [6]. Navíc i při dobrém perinatálním výsledku představují vícečetné gravidity výraznou zátěž pro systém perinatální péče a často i pro rodinu samotnou. Negativní dopady vícečetné gravidity jsou dnes o to větší, že populace gravidních žen stárne, a je tedy rizikovější.
Dvojčetnou graviditu dnes již nepovažujeme za úspěch léčby neplodnosti, protože s sebou přináší výše zmiňované důsledky v prenatální i postnatální péči [4]. Naopak ji vnímáme jako nejčastější a nejzávažnější iatrogenní komplikaci technik asistované reprodukce [2]. Vícečetné gravidity tvoří čtvrtinu všech těhotných po IVF s přenosem dvou embryí [2]. Snížení počtu přenášených embryí ze tří na dvě vedlo ke snížení počtu trojčetných gravidit, procento výskytu dvojčetných těhotenství však zůstalo stejně vysoké [2, 9]. Jedinou cestou k jednočetné graviditě tak je přenos jednoho embrya. Evropská i Americká společnost pro asistovanou reprodukci (ESHRE a ASRM) považují vícečetná těhotenství vzniklá po asistované reprodukci za nepřijatelná [2]. Cílem naší práce bylo zhodnocení výsledků přenosů jednoho embrya na rozsáhlém souboru pacientek na našem pracovišti v daném časovém období a vypracování konkrétních doporučení pro omezení počtu přenášených embryí v českých podmínkách.
SOUBOR PACIENTEK A METODIKA
Za období leden 2008 až květen 2010 jsme hodnotili výsledky všech cyklů asistované reprodukce s přenosem jednoho embrya, pouze ve skupině PGD s přenosem jednoho embrya bylo hodnoceno delší období – od roku 2005 do roku 2009. Pacientky tvořily 4 rozdílné skupiny. V první skupině byly ženy, které chtěly přenos jediného kvalitního embrya a bylo možné u nich vybrat to nejkvalitnější (elektivní single embryotransfer, eSET, n=147). Druhá, nejpočetnější skupina byly ženy, kterým zbylo pouze jediné embryo k přenosu bez možnosti selekce (single embryotransfer, SET, n=269). Šlo o pacientky s nízkým ziskem oocytů a/nebo se špatnou fertilizací. Další skupinu tvořily ženy, které se rozhodly pro nativní cyklus, neměly žádnou indukci ovulace nebo užívaly clomifencitrát, získal se jeden oocyt a přenášelo se jediné embryo (nativní cyklus, NC, n=70). Poslední skupinu tvořily pacientky s přenosem pouze jediného embrya vyšetřeného metodou preimplantační genetické diagnostiky (preimplantační genetická diagnostika, PGD, n=104). Vyšetřovali jsme 8 chromozomů: X, Y, 13, 15, 16, 18, 21, a 22. I v rámci PGD cyklů to byla selektovaná skupina pacientek, kterým zbylo jediné euploidní embryo pro vyšetřované chromozomy.
U všech pacientek byl sledován věk, délka kultivace embrya, úspěšnost (clinical pregnancy rate/embryotransfer, CPR/ET), těhotenské ztráty (abort, AB) a porod zdravého dítěte (baby take home rate, BTR). Statistické hodnocení bylo provedeno pomocí χ2 testu.
VÝSLEDKY
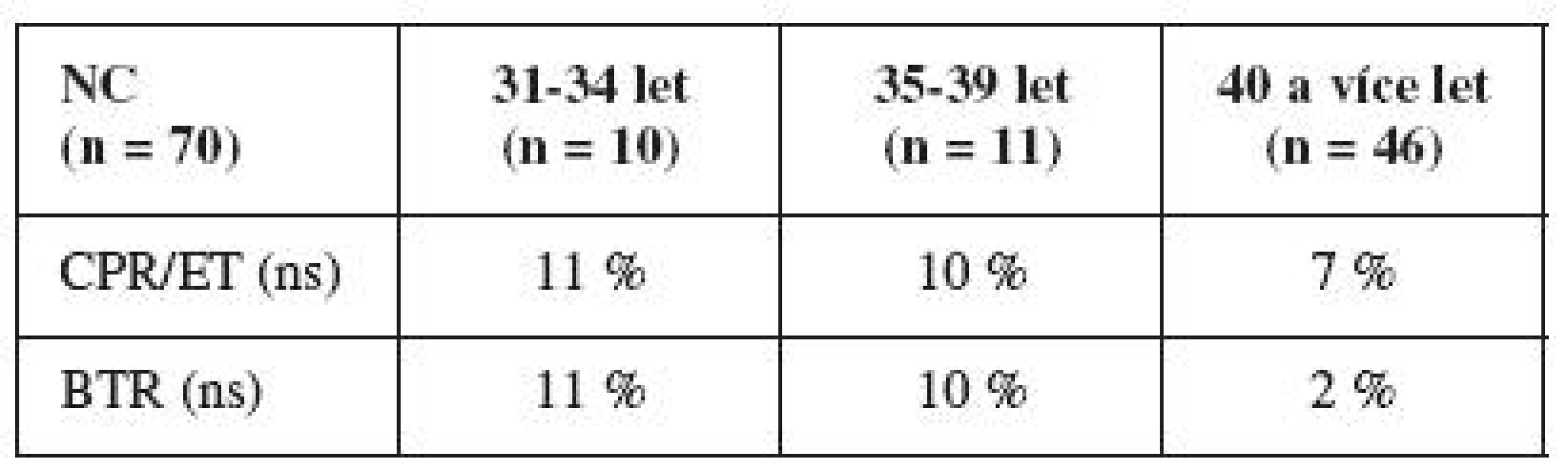
Základní sledované parametry zobrazuje tab. 1. Pacientky s eSET byly signifikantně mladší oproti ostatním skupinám (eSET 32,9, SET 35,2, NC 39,6, PGD 39,1 roku). Ženy ze skupiny SET i NC byly významně mladší než ženy s PGD. Skupina eSET měla ve srovnání se SET a NC významně delší dobu kultivace.
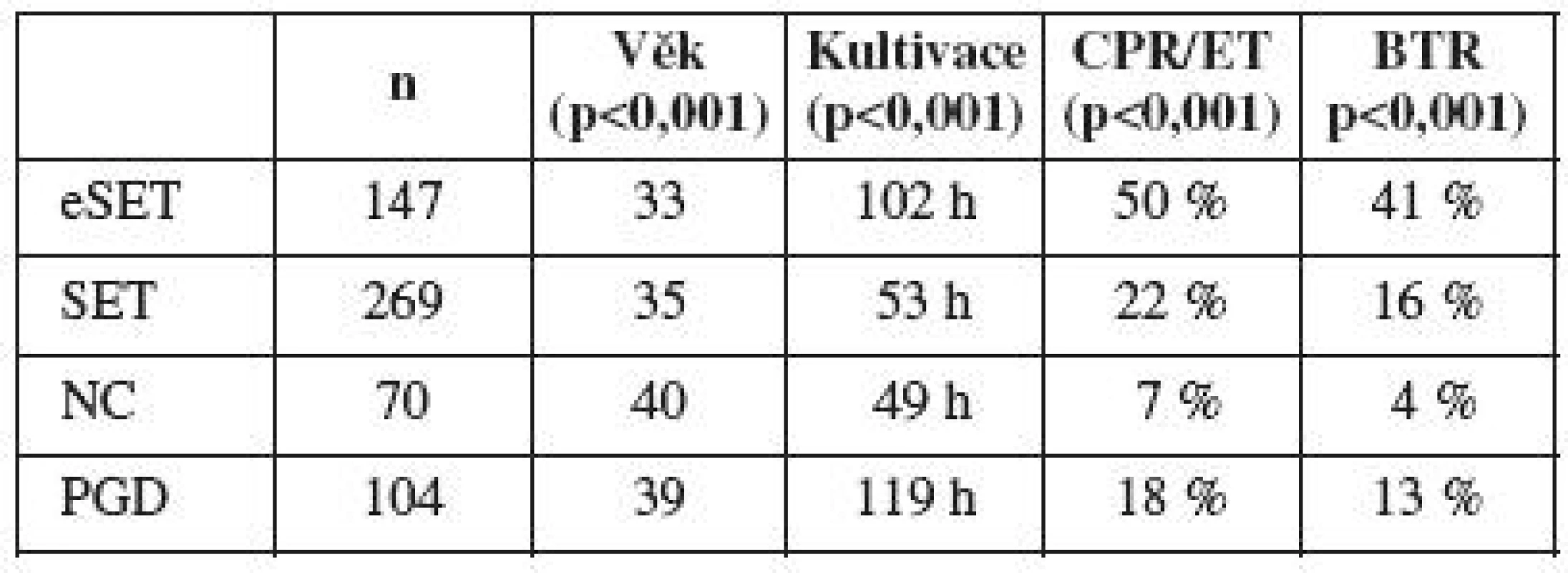
Ve skupině s eSET byla dosažena signifikantně vyšší úspěšnost (50 % CPR/ET) oproti ostatním: 22 % u SET, 7 % ve spontánních cyklech a 18 % po PGD. Signifikantní rozdíl byl též při hodnocení BTR: eSET 41 %, SET 16 %, NC 4 %, PGD 12,5 %. Přenos embryí po 96–120 hodinách kultivace u eSET je statisticky významně úspěšnější než přenosy časnějších stadií embryí ve skupině SET a NC.
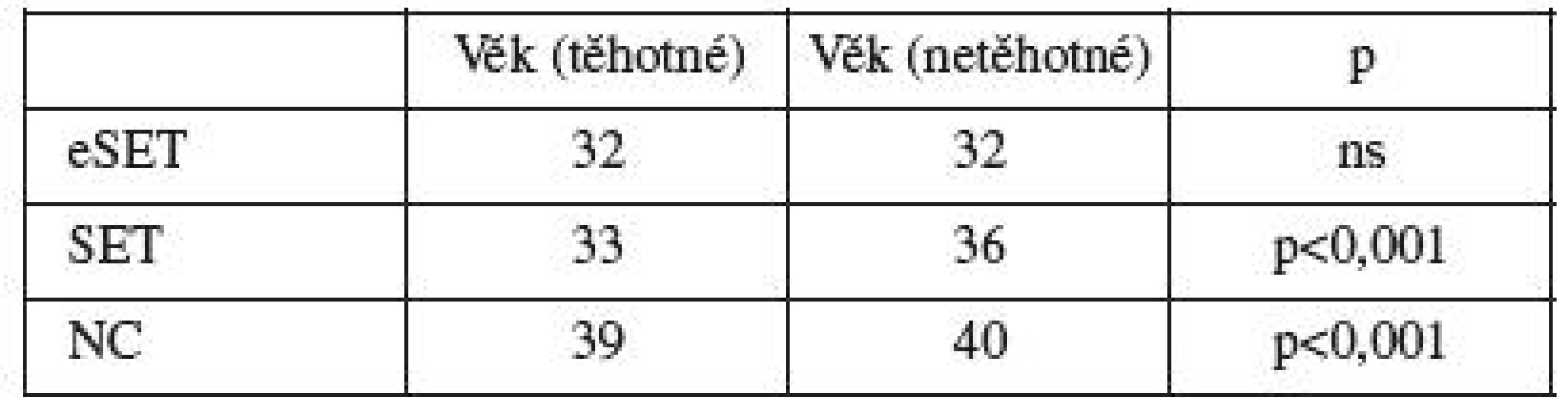
Srovnání věku těhotných vs. netěhotných žen v jednotlivých skupinách znázorňuje tabulka 2. Těhotné ženy ve skupinách SET a NC byly signifikantně mladší oproti pacientkám, které neotěhotněly (těhotné 33,3 roku vs. netěhotné 36,0, resp. 38,8 vs. 40,2). Ve skupině eSET nebyl věkový rozdíl mezi těhotnými a netěhotnými pacientkami (těhotné 32,1 vs. netěhotné 32,3 roku).
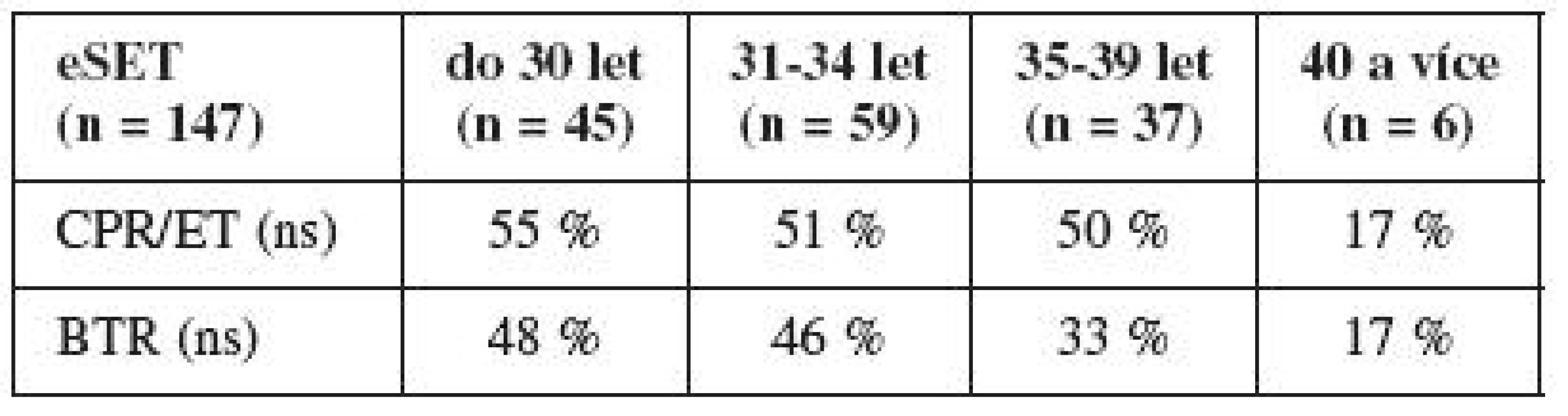
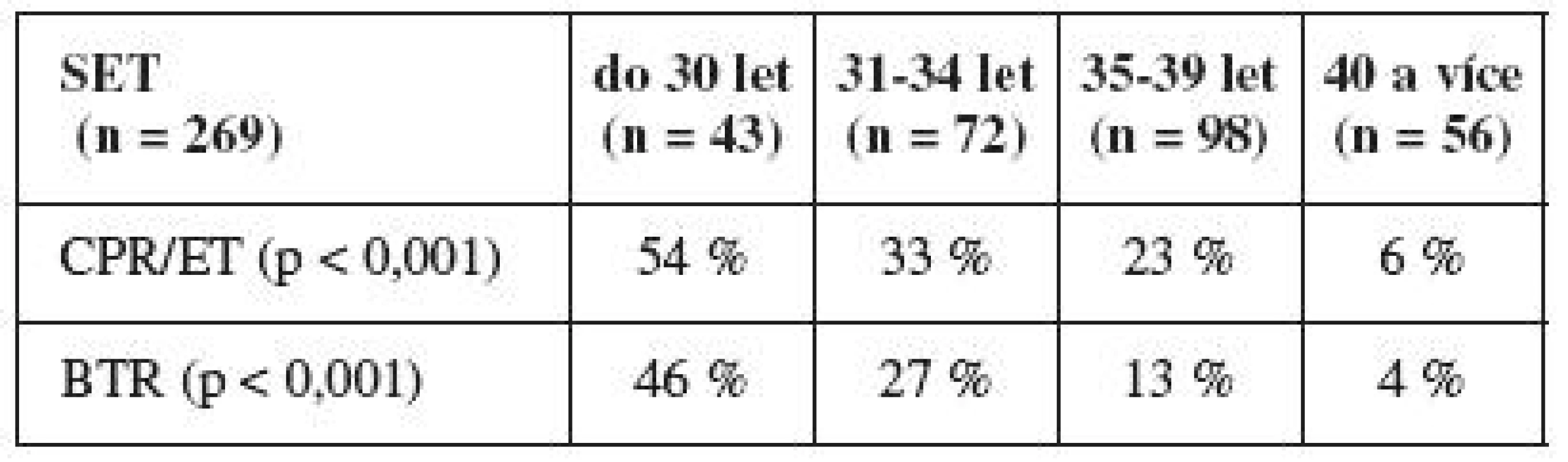
Zajímavé je i srovnání úspěšnosti podle věku v jednotlivých skupinách. Ve skupině eSET byla u žen nad 40 let výrazně nižší úspěšnost, tento rozdíl však nebyl statisticky významný oproti mladším (avšak počet žen, které chtěly po čtyřicítce elektivní přenos jediného kvalitního embrya, byl velmi nízký) (tab. 3). Ve skupině SET byl statisticky významný rozdíl mezi skupinou nejmladších a nejstarších pacientek (tj. pod 30 let vs. nad 40 let věku). Je zajímavé, že i v této skupině žen je ve věkové kategorii do 30 let velmi dobrá úspěšnost (tab. 4). Ve skupině nativních cyklů nebyly statisticky významné rozdíly napříč věkovými kategoriemi (tab. 5).
V žádné skupině se nevyskytla monozygotická dvojčata. ESET tvořil 4,5 % z celkového počtu provedených embryotransferů (interní údaje).
DISKUSE
Naše výsledky reflektují každodenní praxi v IVF centrech – eSET volí ženy mladší, protože mají vysokou šanci otěhotnět, mají dostatečný počet kvalitních embryí dosahujících stadia blastocysty. Ženy ze skupiny SET bývají low responders nebo páry s jiným faktorem se špatnou prognózou. Nižší úspěšnost PGD s jedním přenášeným embryem je pravděpodobně podmíněna vyšší incidencí aneuploidií nevyšetřovaných chromozomů u žen v pokročilém reprodukčním věku, protože úspěšnost v případě PGD s přenosem dvou embryí je na našem pracovišti trvale výrazně vyšší (40 %). Pacientky s nativními cykly jsou většinou v našich podmínkách ženy, které již vyčerpaly IVF cykly hrazené z všeobecného zdravotního pojištění. Výsledky proto odpovídají charakteristikám typickým pro jednotlivé skupiny.
Cesty, jak eliminovat vícečetné těhotenství při léčbě metodami asistované reprodukce, jsou v principu dvojí:
- tzv. modifikované nativní cykly, tj. dominantní folikul udržovaný minimální dávkou FSH a podání GnRH antagonisty k zábraně předčasné ovulace. Kumulativní úspěšnost po šesti cyklech je 37 % [8] . Výskyt dvojčat je raritní.
- IVF s eSET. Kumulativní úspěšnost po třech cyklech s přenosem jednoho kvalitního embrya následovaná kryocykly je přes 30 %. Dvojčata tvoří 2–3 % všech gravidit [2, 8].
V tuto chvíli není jasné, který z těchto přístupů je účinnější a jaké je cenové srovnání.
Přestože je poslední desetiletí charakterizováno výraznou snahou omezit zastoupení vícečetných gravidit, jejich počet stále narůstá navzdory snižování počtu přenášených embryí. Hlavními důvody jsou výrazné zvyšování úspěšnosti metod asistované reprodukce a zvyšující se potřeba asistované reprodukce díky odkládání prvního těhotenství u žen a nárůstu párů, kde indikací k léčbě je porucha plodnosti muže. Počet přenášených embryí je téma velmi diskutované hlavně mezi odbornou veřejností. Laická veřejnost má jasno: ještě stále 20-90 % párů upřednostňuje přenos 2 embryí [4, 6]. Hlavní argumenty uváděné léčenými páry jsou:
- minimalizace počtu cyklů [4],
- obecně kladný vztah ke dvojčatům [5],
- jistota sourozence,
- vysoký věk ženy, který snižuje pravděpodobnost druhé gravidity,
- nepřipouštějí si rizika. Situace jde dokonce tak daleko, že i když si riziko uvědomují, je pro většinu z nich přijatelnější porod zdravotně postiženého dítěte než nemít dítě žádné [4].
U odborné veřejnosti je hlavním argumentem, proč zavádět dvě embrya, úspěšnost [5]. Budeme-li však srovnávat metaanalýzy z Cochranovy databáze, jsou výsledky shodné v případě, že srovnáme přenos dvou embryí s přenosem jednoho kvalitního embrya následovaný v případě neúspěchu kryoembryotransferem [1, 7]. Tento postup má navíc velkou výhodu vyloučení dvojčetné gravidity.
V našem souboru jde o pět rozdílných skupin pacientek, kterým bylo přeneseno jedno embryo. I z těchto výsledků vyplývá, že ideální stav blížící se u mnoha léčených pacientek utopii je možnost výběru jednoho kvalitního embrya u mladé ženy. Na druhou stranu vyselektování kandidátek vhodných pro eSET je důležité i pro páry se špatnou prognózou – pokud budeme mít stanovena reálná kritéria pro eSET, víme, kdy si můžeme dovolit bez rizika vícečetné gravidity zvyšovat šance na úspěch právě zvyšováním počtu zaváděných embryí.
Pokud srovnáváme jeden přenos dvou embryí s dvěma cykly, kdy přenášíme po jednom embryu, je úspěšnost stejná [3]. Úspěch politiky eSET je proto spojený s možností absolvovat více cyklů IVF. Pokud pacientům umožníme více pokusů v případě přenosu jednoho embrya, bude jejich přístup této politice více nakloněn. Ale dokud budou z všeobecného zdravotního pojištění hrazeny v ČR i nadále pouze 3 cykly, je významnější nárůst cyklů s eSET v našich podmínkách nereálný. Zvýšené náklady na vyšší počet cyklů budou –jak ukazují zkušenosti z Belgie – plně kompenzovány z ušetřených prostředků, které nebudou vydávány na intenzivní péči o předčasně narozené děti z vícečetných gravidit (o úsporách v následné péči nemluvě).
Odborné společnosti pro asistovanou reprodukci jednotlivých zemí se snaží vytvořit jednoduchá kritéria pro eSET. Např. v Kanadě jsou následující [6]:
- méně než 36 let,
- 1. nebo 2. IVF cyklus,
- více než 9 získaných oocytů,
- více než 2 kvalitní embrya k přenosu.
Nejdále v zavádění eSET do praxe jsou ve skandinávských zemích. Ve Švédsku například vzrostl počet eSET z 21 % v roce 2002 na 51 % v roce 2004. BTR přitom neklesá a je 25%. Porod vícečetných těhotenství klesl z 19 % na 6 % [6].
Kritéria pro eSET ve Finsku:
- zdravotní indikace (diabetes mellitus, chronická onemocnění, hysterotomie, děložní malformace, riziko OHSS),
- 1. cyklus IVF,
- mladší 38 let,
- alespoň jedno TOP embryo.
Snížení počtu přenášených embryí ze tří na dvě redukuje výskyt trojčetné gravidity, procento dvojčetné gravidity však zůstává nezměněno [6]. Až transfer jednoho embrya snižuje výskyt dvojčetných těhotenství. V případě, že přenos jednoho embrya je spojen s následným kvalitním programem přenosu jediného mraženého embrya, je PR stejné jako v případě transferů dvou embryí, ale současně je výrazně nižší procento dvojčetných gravidit [6, 7]. Pokud ale nerozlišujeme pacientky na přenos jediného embrya podle prognostických kritérií, je výsledkem výrazně nižší účinnost (viz eSET vs. SET). Otázkou zůstává, jakých dosáhneme výsledků, budeme-li při transferu jediného embrya kultivovat do pátého dne. Pacientky, jejichž embrya by při prodloužené kultivaci nepokračovala ve vývoji, by pak zůstaly bez transferu a tento cyklus by byl hodnocen jako cyklus bez transferu.
Kritéria pro eSET navrhujeme následující:
- méně než 38 let,
- 1. nebo 2. IVF cyklus,
- alespoň jedno embryo (blastocysta) TOP kvality,
- dobře fungující kryoprogram,
- výška endometria v den podání hCG > 8 mm,
- absence endometriózy.
Do budoucna bude zastoupení eSET jedním z ukazatelů kvality centra (ESHRE). Jak jsou na tom jednotlivé vybrané země a pro srovnání i naše pracoviště, ukazuje tabulka 6.
![Zastoupení eSET v jednotlivých zemích [6]](https://www.cs-gynekologie.cz/media/cache/resolve/media_object_image_small/media/image/b2de386d3739b3a4f92dc8779ab9683d.jpeg)
ZÁVĚR
Za úspěch asistované reprodukce považujeme porod jednoho zdravého donošeného dítěte. Přenos 1 vysoce kvalitního embrya u definované skupiny žen (věk, počet absolvovaných IVF cyklů) doplněný kvalitním kryoprogramem nesníží úspěšnost léčby a zcela eliminuje vícečetná těhotenství. Zásadním hlediskem je kvalita embrya.
Zavedení přenosu jednoho kvalitního embrya do běžné klinické praxe limituje mimo jiné i přístup pacientů. Zde nás čeká ještě množství práce, abychom zlepšili informovanost léčených párů a pomohli jim se kvalifikovaně a zodpovědně rozhodnout o počtu přenášených embryí.
MUDr. Vladimíra Paseková
Sanatorium Pronatal
Na dlouhé mezi 4/12
147 00 Praha 4
vpasekova@upcmail.cz
Sources
1. Bechoua, S., Astruc, K., Thouvenot, S., et al. How to demonstrate that eSET does not compromise the likelihood of having a baby? Hum Reprod, 2009, 24(12), p. 3073-3081. Epub 2009 Sep 13.
2. Bensdorp, AJ., Slappendel, E., Koks, C., et al. The INeS study: prevention of multiple pregnancies: a randomised controlled trial comparing IUI COH versus IVF e SET versus MNC IVF in couples with unexplained or mild male subfertility. BMC Womens Health, 2009, 18, 9, p. 35.
3. Gerris, J. Single-embryo transfer versus multiple-embryo transfer. Reprod Biomed Online, 2009,18, Suppl 2: p. 63-70.
4. Leese, B., Denton, J. Attitudes towards single embryo transfer, twin and higher order pregnancies in patients undergoing infertility treatment: a review. Hum Fertil (Camb), 2010, 13(1), p. 28-34.
5. Luke, B., Brown, MB., Grainger, DA., et al. Society for Assisted Reproductive Technology Writing Group. Practice patterns and outcomes with the use of single embryo transfer in the United States. Fertil Steril, 2010, 93(2), p. 490-498. Epub 2009 Apr 18.
6. Min, JK., Hughes, E., Young, D., et al. Joint Society of Obstetricians and Gynaecologists of Canada-Canadian Fertility and Andrology Society Clinical Practice Guidelines Committee. Elective single embryo transfer following in vitro fertilization. J Obstet Gynaecol Can, 2010, 32(4), p. 363-377.
7. Pandian, Z., Templeton, A., Serour, G., Siladitya, B. Number of embryos for transfer after IVF and ICSI: a Cochrane review. Hum Reprod, 2005, 20, 10, p. 2681-2687.
8. Pelinck, MJ., Vogel, NEA., Hoek, A., et al. Minimal stimulation IVF with late folicular phase administration of the GnRH antagonist cetrorelix and concomitant substitution with recombinant FSH: a pilot study. Hum Reprod 2005, 20, p. 642-648.
9. Svobodová, M., Březinová, J., Oborná, I., et al. Prevence vícečetného těhotenství po metodě IVF/ICSI elektivním transferem jednoho embrya - pilotní studie. Čes Gynek, 2005, 70, 5, s. 343-347.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2011 Issue 5
Most read in this issue
- Dopplerometrie u hypotrofických plodů
- Současná klasifikace zhoubných nádorů v onkogynekologii – část II
- Přenos jednoho embrya (single embryo transfer): možnosti a limity
- Perineální audit: důvody pro více než 1000 epiziotomií
