Závažná imunitní trombocytopenie diagnostikovaná v graviditě
Severe immune thrombocytopenia diagnosed in pregnancy
Objective:
The aim of this article is present a patient with severe immune thrombocytopenia in pregnancy.
Design:
Case report.
Setting:
Department of Obstetrics and Gynecology, University Hospital Olomouc, Faculty of Medicine, Palacký Univerzity Olomouc.
Case report:
Presents a patient with immune thrombocytopenia diagnosed in pregnancy. Severe thrombocytopenia was diagnosed incidentally.
Conclusion:
Severe immune thrombocytopenia is rare and substantial complication in pregnancy. In pregnancy is important cooperation between obstetritians and hematologists, in time of delivery neonatologists and anesthesiologists.
Keywords:
immune trombocytopenia, pregnancy, bleeding
Authors:
K. Bláhová
Authors‘ workplace:
Gynekologicko-porodnické oddělení, Středomoravská nemocniční a. s., Prostějov, primář MUDr. A. Nevrla
Published in:
Ceska Gynekol 2016; 81(4): 279-282
Overview
Cíl studie:
Prezentovat případ pacientky se zjištěnou těžkou imunitní trombocytopenií v těhotenství.
Typ studie:
Kazuistika.
Název a sídlo pracoviště:
Porodnicko-gynekologická klinika, FN a LF UP Olomouc.
Vlastní pozorování:
Formou kazuistiky prezentovaný případ pacientky, u které se v průběhu těhotenství rozvinula těžká imunitní trombocytopenie. Závažná trombocytopenie byla náhodným nálezem.
Závěr:
Těžká trombocytopenie v důsledku imunitní trombocytopenie je vzácnou a závažnou komplikací těhotenství. V péči o pacientku je důležitá mezioborová spolupráce gynekologa a hematologa, v peripartálním období neonatologa a anesteziologa.
Klíčová slova:
imunitní trombocytopenie, gravidita, krvácení
ÚVOD
Imunitní trombocytopenie (ITP) je autoimunitní onemocnění charakterizované poklesem počtu trombocytů v periferní krvi pod 100 × 109/l. Hladina trombocytů pod 50 × 109/l je považována za závažnou trombocytopenii, která může ohrozit život matky i plodu. ITP je diagnostikována s incidencí 0,1–1 na 1000 těhotenství [7].
Diagnóza imunitní trombocytopenie je stanovena per exclusionem, tedy po vyloučení ostatních možných příčin trombocytopenie. Diferenciální diagnostika trombocytopenie v graviditě zahrnuje izolované trombocytopenie nebo systémová onemocnění vyskytující se pouze v graviditě nebo může být součástí systémových onemocnění na graviditě nezávislých (tab. 1) [5].
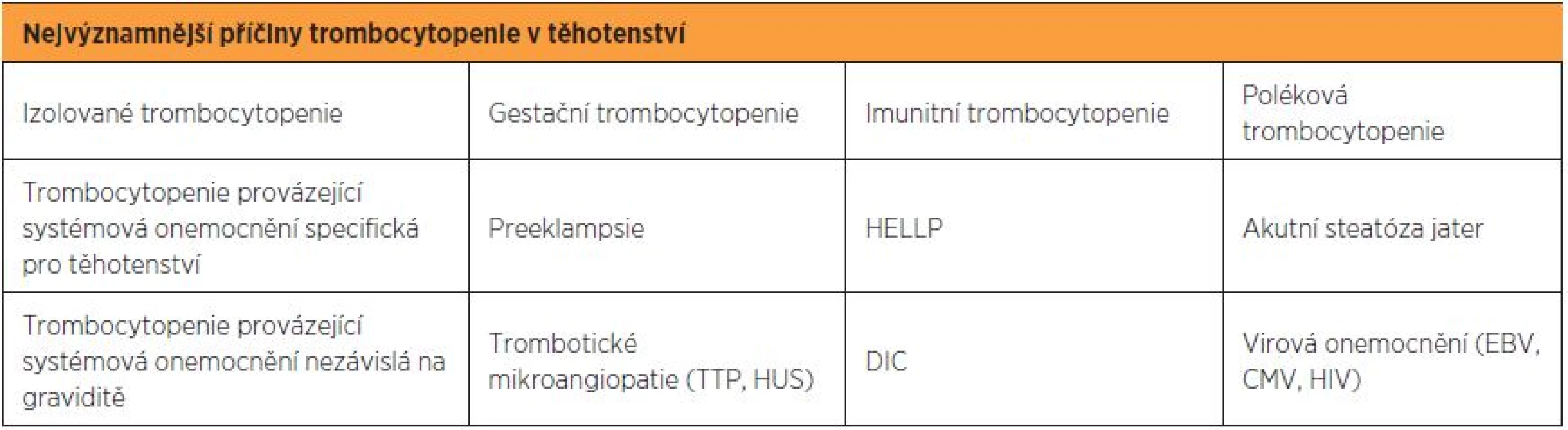
Onemocnění představuje riziko pro matku i pro plod, protože protilátky procházející transplacentárně mohou způsobit trombocytopenii i u plodu [15].
Autoimunitní proces je podmíněn vzájemnou interakcí mezi trombocyty, antigen prezentujícími buňkami a lymfocyty B a T. Autoprotilátky produkované lymfocyty B jsou nejčastěji namířeny proti povrchovým glykoproteinům trombocytů. Trombocyty opsonizované autoprotilátkami jsou pak masivně destruovány v retikuloendotelovém systému, což vede k výraznému zkrácení doby jejich přežívání. Trombocytopenie v periferní krvi nevede k dostatečnému zpětněvazebnému vzestupu hladiny endogenního trombopoetinu, výsledkem je pak relativní nedostatek trombopoetinu [6, 10].
Nejčastějším projevem ITP je krvácení slizniční nebo kožní – petechie, ekchymózy, epistaxe, krvácení do gastrointestinálního traktu, hematurie, vzácněji při těžších formách i krvácení do centrálního nervového systému. Těhotenství je v důsledku hormonálních změn hyperkoagulačním stavem, proto jsou klinické projevy během gravidity v porovnání s ostatními pacienty s ITP slaběji vyjádřeny [7, 15].
VLASTNÍ POZOROVÁNÍ
Třicetidvouletá tercigravida nullipara byla odeslána obvodním gynekologem k hospitalizaci ve 32. týdnu gravidity pro hrozící předčasný porod. Nynější gravidita probíhá díky umělému oplodnění s dárcovským oocytem pro zjištěnou chromozomální translokaci pacientky. Těhotenství je dvojčetné bichoriální biamniální, podle ultrazvukové biometrie plody odpovídají velikostí dataci těhotenství podle CRL. Z anamnézy: těhotná prodělala samovolný potrat v 8. týdnu gravidity, poté byl pacientce indukován abort v 17. týdnu gravidity pro vrozenou vývojovou vadu plodu. S ničím se trvale neléčí, nemedikuje.
Při přijetí byl proveden základní sérologický screening, kdy byla zjištěna anémie, hodnota hemoglobinu 110 g /l, hematokrit 0,33, hodnota trombocytů 3 × 109/l. Trombocyty byly hodnoceny opticky v nátěru, shluky nebyly nalezeny. Pacientka nepozorovala žádné krvácivé projevy. Od začátku gravidity neprodělala infekční onemocnění. Koagulační parametry byly v normě. Při ultrazvukovém vyšetření břicha nebyla nalezena patologie. Parvovirus B 19, Epsteina-Barrové virus, cytomegalovirus, chlamydie, mykoplazmata negativní. ANA protilátky (antinukleární), ANCA protilátky (protilátky proti cytoplazmě neutrofilů), ENA protilátky (protilátky proti exrtahovatelným nukleárním antigenům) byly negativní, antitrombocytární protilátky stanovené metodou MAIPA také.
Po konzultaci s hematologem byla doporučena aplikace dvou jednotek tromboseparátoru, aplikován Solumedrol 500 mg i.v. Následující kontrola po aplikaci terapie odhalila nárůst počtu trombocytů ze 3 × 109/l na 4 × 109/l. Opětovně podána jedna jednotka tromboseparátoru a Solumedrol 500 mg i.v. Třetí den od zahájení terapie hladina trombocytů nevzrostla, proto hematolog doporučil aplikaci HG IVIG (high – dose intravenous immunoglobulin) 1 g na kg na den jednorázově. Po aplikaci HG IVIG došlo k postupnému nárůstu počtu trombocytů až na hladinu 75 × 109/l, na této hladině se trend nárůstu zastavil a po následujících pěti dnech klesla hladina trombocytů opět na kritickou hodnotu 14 × 109/l. Po tomto poklesu bylo opět přistoupeno k aplikaci HG IVIG 0,4 g/kg na den po dobu tří dnů, při nedostatečné odpovědi na terapii by aplikace HG IVIG byla prodloužena na pět dní.
Vzhledem ke stáří gravidity a kolizní poloze plodů byl plánován císařský řez ihned, jakmile hodnota trombocytů vzroste nad 80 × 109/l. Po pěti dnech aplikace HG IVIG v doporučené dávce při hladině trombocytů 107 × 109/l byl proveden císařský řez v celkové anestezii. Porozeni zdraví chlapci gestačního stáří 34 týdnů a 3 dny vážící 2100 g a 2180 g, jejichž poporodní adaptace probíhala v pořádku a trombocytopenií netrpěli.
Pooperační průběh byl u pacientky bez komplikací, byla propuštěna sedmý pooperační den s hladinou trombocytů 193 × 109/l a předána do péče hematologa. Během roční terapie imunitní trombocytopenie jí byly opakovaně podány HG IVIG, v rámci oddálení splenektomie podstoupila terapii cyklosporinem. Nyní, jeden rok od stanovení diagnózy je pacientka v remisi, užívá malé dávky kortikosteroidů.
DISKUSE
Indikací k zahájení léčby imunitní trombocytopenie jsou krvácivé projevy, pokles trombocytů pod 20 × 109/l nebo požadavek dostatečného počtu trombocytů k porodu. Požadovaný počet trombocytů k vaginálnímu porodu je 50 × 109/l, k císařskému řezu 70 × 109/l a k epidurální analgezii 80 × 109/l. Zahájení terapie by mělo předcházet zvážení rizika krvácivých komplikací a možných nežádoucích účinků léčby [7].
Z kortikosteroidů užíváme nejčastěji prednisolon v dávce 1–2 mg/kg den, popřípadě dexametason v iniciální dávce 40 mg za den s postupnou redukcí [15]. Efekt léčby lze pozorovat u 80 % pacientek. Kortikosteroidy mohou potencovat přírůstek hmotnosti, vyvolat hyperglykémii, zhoršit hypertenzi, může dojít k rozvoji gestační psychózy, podávané před 34. týdnem gravidity mohou uspíšit maturaci plic plodu. Podávání kortikosteroidů v prvním trimestru zvyšuje přibližně třikrát pravděpodobnost výskytu orofaciálního rozštěpu [4].
V případě nedostatečné léčebné odpovědi na kortikosteroidy přistupujeme k podávání intravenózních imunoglobulinů. Efekt podání lze sledovat u 75 % pacientek, je ovšem relativně krátkodobý, trvající pouze čtyři až šest týdnů. Podává se 0,4 mg/kg po dobu pěti dnů nebo 1 g/kg ve dvou dávkách. Odpověď na terapii nastupuje za 24–72 hodin. IgG pronikají transplacentárně, pozitivně tak ovlivňují počet trombocytů u plodu [7, 14, 15].
U pacientek, které přestanou reagovat na terapii nebo jsou refrakterní na léčbu kortikosteroidy nebo na monoterapii IVIG, je možné krátce před porodem aplikovat vyšší dávku metylprednisolonu v kombinaci s IVIG, popřípadě je možné použít azathioprin. Azathioprin byl v těhotenství použit s úspěchem a bez teratogenního efektu u pacientek se systémovým lupus erythematodes, s Crohnovou chorobou nebo po transplantaci ledvin [11].
Při selhání terapie první linie je možné přistoupit ke splenektomii. Provedení splenektomie je doporučováno v průběhu druhého trimestru. U dvou ze tří pacientek po splenektomii dojde k vzestupu počtu trombocytů, u zbylých pacientek dojde k mírnějšímu nárůstu počtu trombocytů nebo dojde k úpravě počtu trombocytů pouze dočasně. Riziko rozvoje postsplenektomické sepse v graviditě je 1,2 % [14].
Dalšími léčebnými možnostmi jsou anti-D protilátky, rituximab či agonisté trombopoetinového receptoru [4]. Imunoglobulin anti-D, který však není dlouhodobě v ČR k dispozici, lze použít pouze u Rh-pozitivních nesplenektomovaných pacientů. Anti-D se váže na RhD antigen erytrocytů, což vede k blokádě Fc receptorů a sníženému odbourávání protilátkami označených trombocytů. Anti-D se podává v dávce 50–75 µg/kg, efekt je obdobný jako u IVIG. Nežádoucím účinkem anti-D je intravaskulární hemolýza s rozvojem DIC a selháním ledvin, pro který bylo anti-D staženo z evropského trhu. Rituximab není v současnosti pro terapii ITP registrován [11].
Romiplostin může být léčebnou alternativou v graviditě pro případy selhání léčby první linie, zejména pro svou rychlou léčebnou odpověď a účinnost. Odpověď na terapii nastupuje za pět až osm dní a efekt podání lze pozorovat u 95 % pacientů [3].
Imunitní trombocytopenie není indikací k císařskému řezu. Způsob vedení porodu je ponechán v kompetenci porodníka. Nejvíce krvácení novorozenců vzniká za 24 až 48 hodin a nesouvisí s traumatem proběhlým při porodu. Nejspolehlivějším prediktivním faktorem počtu trombocytů novorozence je výskyt těžké trombocytopenie u staršího sourozence [4].
Z retrospektivní studie Kawaguchiho a kol. vyplývá, že počet trombocytů u novorozenců matek, u nichž byla diagnostikována ITP během těhotenství, byl vyšší než u novorozenců matek, u nichž byla imunitní trombocytopenie diagnostikována před těhotenstvím. Dále popsali korelaci mezi počtem trombocytů mezi sourozenci při narození a mezi jejich nejnižší hladinou počtu trombocytů po narození. Pokles počtu trombocytů po vaginálním porodu je vyšší než pokles počtu trombocytů po císařském řezu [10].
Retrospektivní studie trvající deset let provedená Jahromim a kol. sledovala 132 těhotných s imunitní trombocytopenií diagnostikovanou před graviditou i během gravidity. V průběhu těhotenství se vyskytla závažná trombocytopenie (hladina trombocytů pod 50 × 109/l ) u 42 % rodiček. Závažnou trombocytopenií trpělo 2,3 % novorozenců. U žádného novorozence nedošlo k intrakraniálnímu krvácení. Nebyla pozorována korelace mezi počtem trombocytů matky a plodu. Statisticky signifikantní rozdíl byl pozorován pouze v počtu novorozenců hospitalizovaných na jednotce intenzivní péče po porodu matek, u nichž byla ITP diagnostikována před graviditou. Nebyla pozorována signifikantní korelace mezi splenektomií matky a počtem trombocytů novorozence při narození. Císařským řezem porodilo 55 % matek, nejčastějším důvodem byla hrozící hypoxie plodu [8].
V případě mírné imunitní trombocytopenie může být problémem odlišení gestační trombocytopenie a imunitní trombocytopenie. Rozlišení je možné bezpečně pouze zhodnocením hladiny trombocytů u matky za čtyři týdny po porodu. Děti matek s gestační trombocytopenií nemají trombocytopenii. Počet trombocytů rapidně vzrůstá po porodu u matek s gestační trombocytopenií, k normálu se vrátí během 2–12 týdnů. Ovšem ani toto neplatí bez výjimky. Obtížné rozlišení mezi gestační trombocytopenií a imunitní trombocytopenií je častěji sledováno u dvojčetných gravidit [9].
ZÁVĚR
V péči o pacientky s imunitní trombocytopenií je důležitá spolupráce gynekologa a hematologa, v peripartálním období anesteziologa a neonatologa. Imunitní trombocytopenie v graviditě ohrožuje matku i plod.
MUDr. Kateřina Blahová
Gynekologicko-porodnické oddělení
Středomoravská nemocniční a.s.
o.z. Prostějov
Mathonova 290/1
796 04 Prostějov
e-mail: katablahova@seznam.cz
Sources
1. Brychtová, P., Procházka, M., Lattová, V., et al. Incidence, etiologie a klinický význam trombocytopenie v graviditě. Čes Gynek, 2013, 78, 6, s. 560–565.
2. Červinek, L. Imunitní trombocytopenie, diagnostika, klasifikace, diferencionální diagnostika. Vnitř lék, 2010, 56 (Supp 1), s. 75–77.
3. Decroocq, J., Marcellin, L., Le Ray, C., Willems, L. Rescue therapy with romiplostim for refractory primary immune thrombocytopenia during pregnancy. Obstet Gynecol, 2014, 124, 2, p. 481–483.
4. Gemsheimer, T., James, AH., Stati, R. How I treat thrombocytopenia in pregnancy. Blood, 2013, 121, 1, p. 38–47.
5. Gulumec, J., Šimetka, O., Procházka, M., Ullrychová, J. Diferencionální diagnostika trombocytopenie v těhotenství. Vnitř lék, 2010, 56 (Suppl. 1), s. 91–97.
6. Hluší, A. Primární imunitní trombocytopenie u dospělých – nové poznatky o etiopatogenezi a nové léčebné možnosti. Lék listy, 2010,4 [cit. 2016-04-19]. Dostupné z: http://zdravi.euro.cz/clanek/priloha-lekarske-listy/primarni-imunitni-trombocytopenie-u-dospelych-nove-poznatky-o-etiopatogenezi-a-nove-lecebne-moznosti-449916
7. Hluší, A., Procházková, J., Krčová, V., Indrák, K. Terapie imunitní trombocytopenie v graviditě. Vnitř lék, 2010, 56 (Suppl. 1), s. 78–80.
8. Jahromi, BR., Shiravani, Z., Salarian, L. Perinatal outcome of pregnancies complicated by immune thrombocytopenia. Iran Red Crescent Med J, 2012, 14, 7, p. 430–435.
9. Kasai, J., Shigeru, A., Kamiya, N., Hasegawa, Y., et al. Clinical features of gestational thrombocytopenia difficult to differentiate from immune thrombocytopenia diagnosed during pregnancy. J Obstet Gynaecol Res, 2015, 41, 1, p. 44–49.
10. Kawaguchi, K., Matsubara, K., Takafuta, T., et al. Factors predictive of neonatal thrombocytopenia in pregnant women with immune thrombocytopenia. Int J Hematol, 2014, 99, 5, p. 570–576.
11. Konířová, E., Trněný, M. Imunitní trombocytopenie dospělých – současný náhled na etiopatogenezi, diagnostiku a léčbu. Postgrad Med, 2012, 8 [cit. 2016-04-19]. Dostupné z: http://zdravi.euro.cz/clanek/postgradualni-medicina/imunitni-trombocytopenie-dospelych-soucasny-nahled-na-etiopatogenezi-diagnostiku-a-lecbu-467130.
12. Kozák, T. Imunitní trombocytopenie. Praha: Maxdorf, 2015, s. 121–124.
13. Loustau, V., Debouverie, O., Canoui-Poitrine, F., et al. Effect of pregnancy on the course of immune thrombocytopenia: a retrospective study of 118 pregnancies in 82 women. Br J Haematol, 2014, 166, 6, p. 929–935.
14. Nicolescu, A., Vladareanu, AN., Voican, I., et al. Therapeutic options for immune thrombocytopenia (ITP) during pregnancy. Maedica, 2013, 8, 2, p. 182–188.
15. Procházková, J., Procházka, M., Lubušký, M. Problematika krvácivých chorob v porodnictví. Čes gynek, 2013, 78, 1, s. 83–88.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2016 Issue 4
Most read in this issue
- Technika pánevní a paraaortální lymfadenektomie
- Praha, místo, kde byl proveden první císařský řez, kdy přežila současně matka i dítě?
- Současné možnosti ultrazvukové diagnostiky v urogynekologii
- Aloimunitní trombocytopenie plodu u těhotné ženy s protilátkami anti-HPA-1a
