Pacientky s obezitou, hypertenzí a nutností aplikace inzulinu při diagnóze gestační diabetes mellitus vyžadují zvýšenou porodnickou péči
Pregnancy outcomes in women with gestational diabetes: specific subgroups might require increased attention
Objectives:
To compare peri-partal parameters between two groups of pregnant women – with and without gestational diabetes mellitus (GDM), to correlate degree of glucose abnormality with incidence of peri-partal morbidity and, finally, to analyse the potential effect of comorbidities (i.e. obesity, hypertension, thyreopathy, polycystic ovary syndrome, trombophylia, anemia, allergy, smoking) on pregnancy outcomes.
Design:
Epidemiological observational „case-control“ study.
Setting:
Department of Obstetric and Gynaecology, Faculty Hospital Brno; Department of Internal Medicine, Diabetes Centre, Faculty Hospital Brno; Department of Pathophysiology, Faculty of Medicine, Masaryk University, Brno.
Methods:
The study comprised 432 pregnant women (364 with GDM diagnosis, 68 healthy controls) followed during a period 2011–2013. GDM was diagnosed by oral glucose tolerance test in 24–28th week of gestation (by fasting plasma glucose >5,6 mmol/l or >8,8 mmol/l in 60th min or >7,8 mmol/l in 120th min post-75g glucose load). Following peri-partal parameters were studied: ultrasonographic examination before delivery, a date of delivery, length of childbirth, induction, perinatal complications, post-delivery complications, section, abnormity in pH, base excess, Apgar score, birth weight.
Results:
Subjects with GDM had significantly increased rate of labour induction compared to healthy controls (P = 0.0035, chi-square test). Subgroup of GDM women classified as having a higher risk for adverse perinatal outcomes by a definition of Czech Obstetric and Gynaecology Society had significantly more labour inductions, more sections and instrumental deliveries. New-borns of those mothers had significantly more common worse perinatal outcomes (Apgar score and macrosomia).
Conclusion:
Based on our data risk stratification of GDM subjects according to Czech Obstetric and Gynaecology Society appears relevant and justified.
Keywords:
gestational diabetes mellitus, pregnancy, impaired glucose tolerance, perinatal morbidity
Authors:
V. Bartáková 1; Veronika Ťápalová 2
; K. Wágnerová 2; Petr Janků 2
; J. Bělobrádková 3; K. Kaňková 1
Authors‘ workplace:
Ústav patologické fyziologie LF MU, Brno, přednostka ústavu prof. MUDr. A. Vašků, CSc.
1; Gynekologicko-porodnická klinika FN, Brno, přednosta kliniky prof. MUDr. P. Ventruba, DrSc., MBA
2; Interní gastroenterologická klinika FN, Brno, přednosta kliniky prof. MUDr. A. Hep, CSc.
3
Published in:
Ceska Gynekol 2017; 82(1): 16-23
Overview
Cíl studie:
Srovnání peripartálních parametrů u žen s diagnózou gestační diabetes (GDM) oproti zdravým kontrolám, porovnání vlivu závažnosti poruchy glukózového metabolismu na periporodní morbiditu a zjištění vlivu dalších komorbidit (obezita, hypertenze, tyreopatie, kouření aj.) na periporodní parametry.
Typ studie:
Epidemiologická observační studie typu „případy – kontroly“.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika FN Brno; Interní gastroenterologická klinika, FN Brno; Ústav patologické fyziologie, LF MU Brno.
Metodika:
Soubor zahrnoval 432 těhotných žen (364 s dg. GDM, 68 zdravých kontrol), sledovaných v období let 2011–2013. GDM byl diagnostikován na základě pozitivního orálního glukózového tolerančního testu ve 24. až 28. týdnu těhotenství (lačná glykémie >5,6 mmol/l, >8,8 mmol/l 60 minut po zátěži a >7,8 mmol/l 120 minut po zátěži). Z peripartálních parametrů byly sledovány: výsledek vyšetření ultrazvukem před porodem, termín porodu, délka porodu, indukce, komplikace při porodu, komplikace po porodu, porod císařským řezem, abnormalita v pH, base excess, Apgar skóre, váha plodu, z komorbidit byl sledován výskyt obezity, hypertenze, poruch funkce štítné žlázy, syndromu polycystických ovarií, trombofilie, anémie, alergie, polymorbidita, kouření.
Výsledky:
U žen s GDM byla pozorována oproti zdravým těhotným vyšší míra indukce porodu (p = 0,0035, χ2 test). Pacientky s GDM s vyšším rizikem z hlediska gynekologicko-porodnické péče podle definice České gynekologicko-porodnické společnosti z roku 2015 měly signifikantně více indukovaných porodů, více sekcí a použití instrumentária v průběhu porodu, děti těchto matek měly při porodu horší Apgar skóre a více se vyskytovala makrosomie.
Závěr:
Stratifikace v rámci GDM diagnózy se zacílením na pacientky se současně vyšším BMI a vyšší lačnou glykémií (potažmo terapií inzulinem) popřípadě hypertenzí, je žádoucí a opodstatněná.
Klíčová slova:
gestační diabetes mellitus, těhotenství, porušená glukózová tolerance, perinatální morbidita
ÚVOD
Diabetes v těhotenství se podle doby svého vzniku dělí na pregestační (zpravidla typu 1, méně často typu 2) a gestační (GDM). GDM je Světovou zdravotnickou organizací (WHO) definován jako zvýšená koncentrace glukózy v krvi poprvé rozpoznaná v období těhotenství [18]. GDM představuje 90 % z celkového počtu případů diabetu v těhotenství [1], přičemž jeho incidence celosvětově včetně České republiky (ČR) dále narůstá.
Frekvence výskytu GDM stoupá se vzrůstající hmotností, se zvyšujícím se věkem těhotných a rozvoj podporuje rovněž mnoho dalších faktorů [3]. Nejvýznamnějším rizikovým faktorem je nicméně nadváha/obezita způsobující preexistující inzulinovou rezistenci, kterou dále prohlubuje působení placentárních hormonů zejména v druhé polovině těhotenství. Během fyziologické gravidity je snížený účinek inzulinu kompenzován jeho zvýšenou sekrecí, přičemž omezení této kompenzační schopnosti (zčásti jako důsledek genetické dispozice) vede k rozvoji GDM [12].
Udávaná prevalence GDM je značně variabilní (od 1,1 do 25,5 %) jako důsledek celé řady faktorů, zejména populačních a etnických, standardu zdravotní péče o těhotné a hlavně použitých diagnostických kritérií, která nejsou celosvětově jednotná. Na základě závěrů studie HAPO zahrnující téměř 25 000 těhotných žen z 15 center devíti států [16], která analyzovala riziko makrosomie, novorozenecké hypoglykémie, hyperinzulinémie, hyperbilirubinémie, předčasného porodu, nutnost císařského řezu, dystokie ramének, porodních traumat či nutnost intenzivní neonatální péče v závislosti na výši mateřské glykémie [11], navrhla v roce 2010 International Association of Diabetes and Pregnancy Study Groups (IADPSG) nová „evidence-based“ kritéria pro diagnostiku diabetu v těhotenství [15] nahrazující v současnosti i v České republice (ČR) na základě konsenzu České diabetologické společnosti (ČDS) a České gynekologicko-porodnické společnosti (ČGPS) dříve používaná modifikovaná WHO kritéria.
Ačkoli se udávaná prevalence GDM u těhotných žen v ČR jeví poměrně vysoká (až 31 % při použití nových diagnostických kritérií podle IADPSG [2], pro bezprostřední důsledky na průběh a úspěšné ukončení těhotenství a rovněž dlouhodobé metabolické zdraví ženy s anamnézou GDM je velmi pravděpodobně zásadní míra poruchy glukózového metabolismu v rámci GDM, nicméně překvapivě málo studií se doposud věnovalo heterogenitě GDM a možnosti stratifikace této populace s ohledem na peripartální a popřípadě postpartální riziko. Pacientky s GDM s glykémií nalačno vyšší než 7,0 mmol/l v době diagnózy jsou následně překlasifikovány jako diabetičky s prvním záchytem v průběhu těhotenství (může jít jak o typ 1, tak i předtím nerozpoznaný typ 2). Tyto pacientky bývají ve světové literatuře označovány jako DIP (Diabetes In Pregnancy) a mají vyšší riziko periporodních komplikací [8]. Také ženy s potřebou inzulinu v těhotenství jsou podskupinou žen s GDM hodnou sledování, protože se jim nedaří dosáhnout optimálních hladin glykémie pouze dietními opatřeními. Inzulin v terapii je spojován s nižší porodní hmotností dítěte [10]. Ve snaze diverzifikovat ženy s GDM v rámci gynekologicko-porodnické péče na ty s nízkým rizikem a ty se zvýšeným rizikem, vydala ČGPS koncem roku 2015 kritéria pro určení rizika a doporučení odpovídající péče [4], avšak doposud nebyla v české populaci provedena studie, která by verifikovala validitu této klasifikace v reálném klinickém kontextu.
Cílem naší studie proto bylo s využitím retrospektivních dat z jednoho centra (i) srovnat peripartální parametry u všech žen s diagnózou GDM bez ohledu na riziko oproti zdravým kontrolám, (ii) porovnat vliv závažnosti poruchy glukózového metabolismu na periporodní morbiditu při aplikaci kritérií ČGPS (tj. GDM s nízkým vs. vyšším rizikem) a zhodnotit validitu/oprávněnost tohoto dělení a v neposlední řadě (iii) zjistit, jaký vliv na periporodní parametry mají další komorbidity (obezita, hypertenze, tyreopatie, kouření aj.).
METODIKA
Design studie a soubor pacientek
Observační studie typu „kontroly – případy“ zahrnovala celkem 432 těhotných žen (364 s diagnózou GDM, 68 zdravých kontrol) pocházejících z homogenní geografické oblasti (Jihomoravský kraj, ČR), stejného etnického původu (kavkazoidní populace) a české národnosti, které byly gravidní v průběhu let 2011–2013. Probandky byly podskupinou výzkumného souboru žen (73 %), které byly na základě svého informovaného souhlasu zařazeny do studie genetických faktorů a biomarkerů postpartum metabolického zdraví žen s historií GDM [5], které porodily ve FN Brno, a jejichž peripartální data byla tudíž dostupná analýze. Soubor případů (GDM, výhradně bez pregestačního diabetu) byl tvořen pacientkami Diabetologického centra FN Brno dispenzarizovaných na základě pozitivního screeningového orálního glukózového tolerančního testu (oGTT) se zátěží 75 g glukózy ve 24. až 28. týdnu těhotenství (hodnoceného podle kritérií ČDS/WHO z roku 2008 závazných v době náboru). GDM byl diagnostikován na základě přítomnosti alespoň jedné nefyziologické hodnoty (lačná glykémie >5,6 mmol/l,>8,8 mmol/l 60 minut po zátěži a >7,8 mmol/l 120 minut po zátěži). Zdravé kontroly byly klientkami gynekologických ambulancí Gynekologicko-porodnické kliniky FN Brno a vybraných spolupracujících soukromých zařízení v Brně. Peripartální data byla získána retrospektivně z informačního systému FN Brno. Studie byla provedena v souladu se zásadami Helsinské deklarace a schválena etickou komisí Lékařské fakulty Masarykovy univerzity v Brně. Všechny ženy podepsaly informovaný souhlas se zařazením do studie.
Sledované parametry a metody
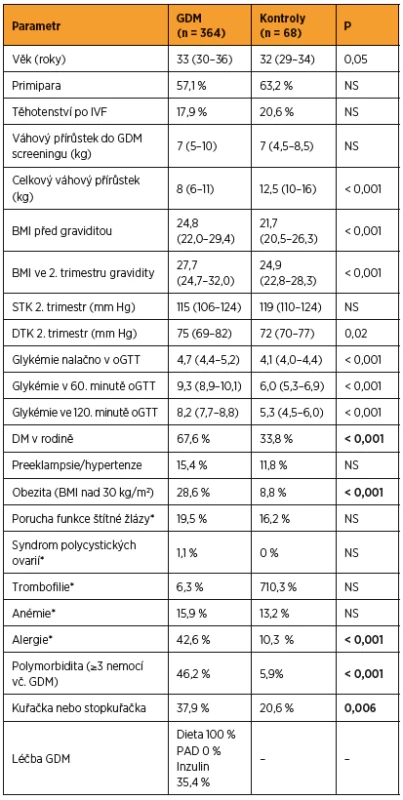
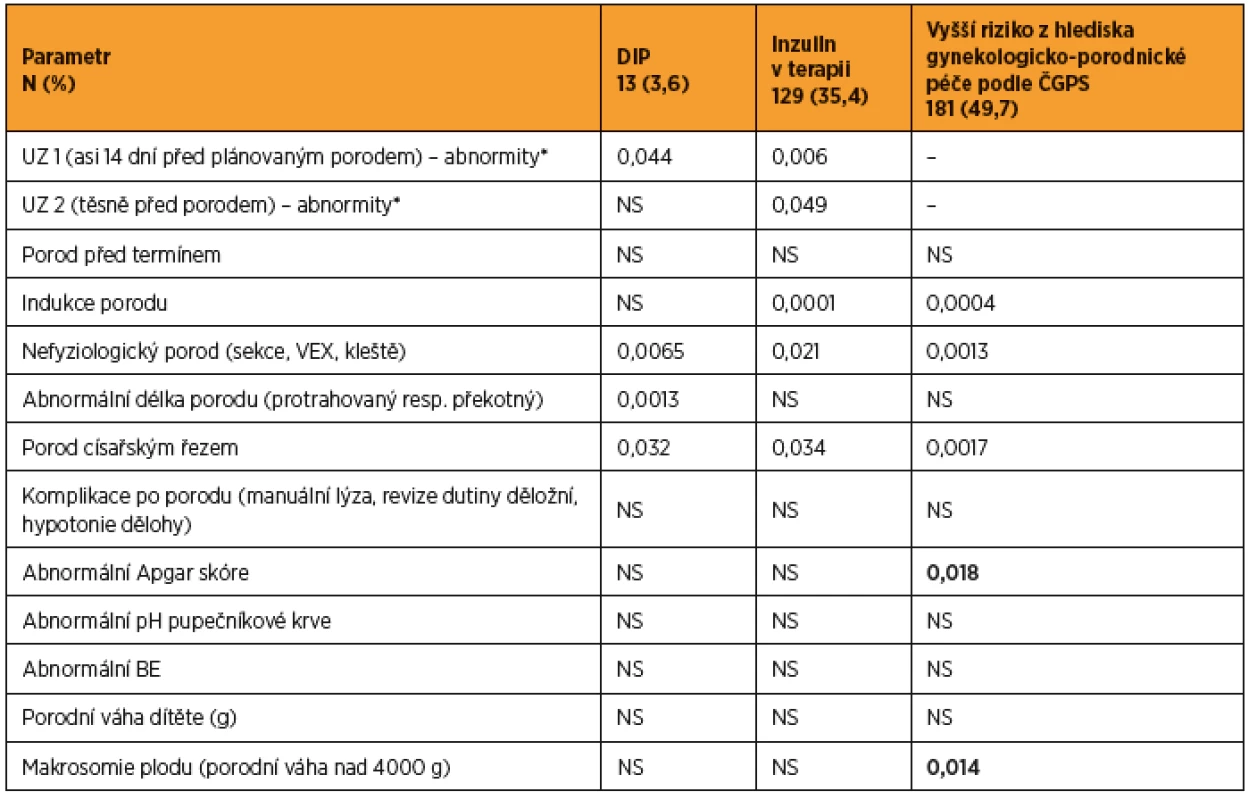
U pacientek byly hodnoceny údaje z období gravidity k určení rizikovosti (viz tabulku 1) a data periporodní (viz tabulku 2). Při použití publikovaných kritérií (glykémie nalačno měřená v žilní plazmě kdykoli během těhotenství >7,0 mmol/l) byl DIP zpětně klasifikován u 13 (3,6 %) pacientek s GDM a vyšší riziko z hlediska gynekologicko-porodnické péče podle ČGPS [4], tj. přítomnost kterékoli z následujících podmínek: léčba inzulinem, abnormální růst plodu podle vyšetření ultrazvukem, obezita, hypertenze, nadměrný hmotnostní přírůstek matky v těhotenství (>20 kg), u 181 (49,7 %) pacientek s GDM. Přítomnost komorbidit byla hodnocena buď objektivně (obezita při BMI nad 30 kg/m2, hypertenze jako STK nad 140 mm Hg a/nebo DTK nad 90 mm Hg), nebo jako anamnestický údaj, či při zavedené farmakoterapii. Polymorbidita byla hodnocena jako tři a více nemocí současně, včetně GDM.
Ke statistickému hodnocení byl použit program Statistica™ (Statsoft Inc). Porovnání spojitých parametrů mezi dvěma skupinami bylo provedeno Mannovým-Whitneyho testem, k hodnocení rozdílu ve výskytu kategoriálních proměnných byl použit χ2 test, k popisu vztahu mezi spojitými proměnnými Spearmanův korelační koeficient. Za statisticky signifikantní byla považována hladina významnosti p < 0,05.
VÝSLEDKY
Srovnání peripartálních parametrů všech žen s GDM oproti zdravým kontrolám
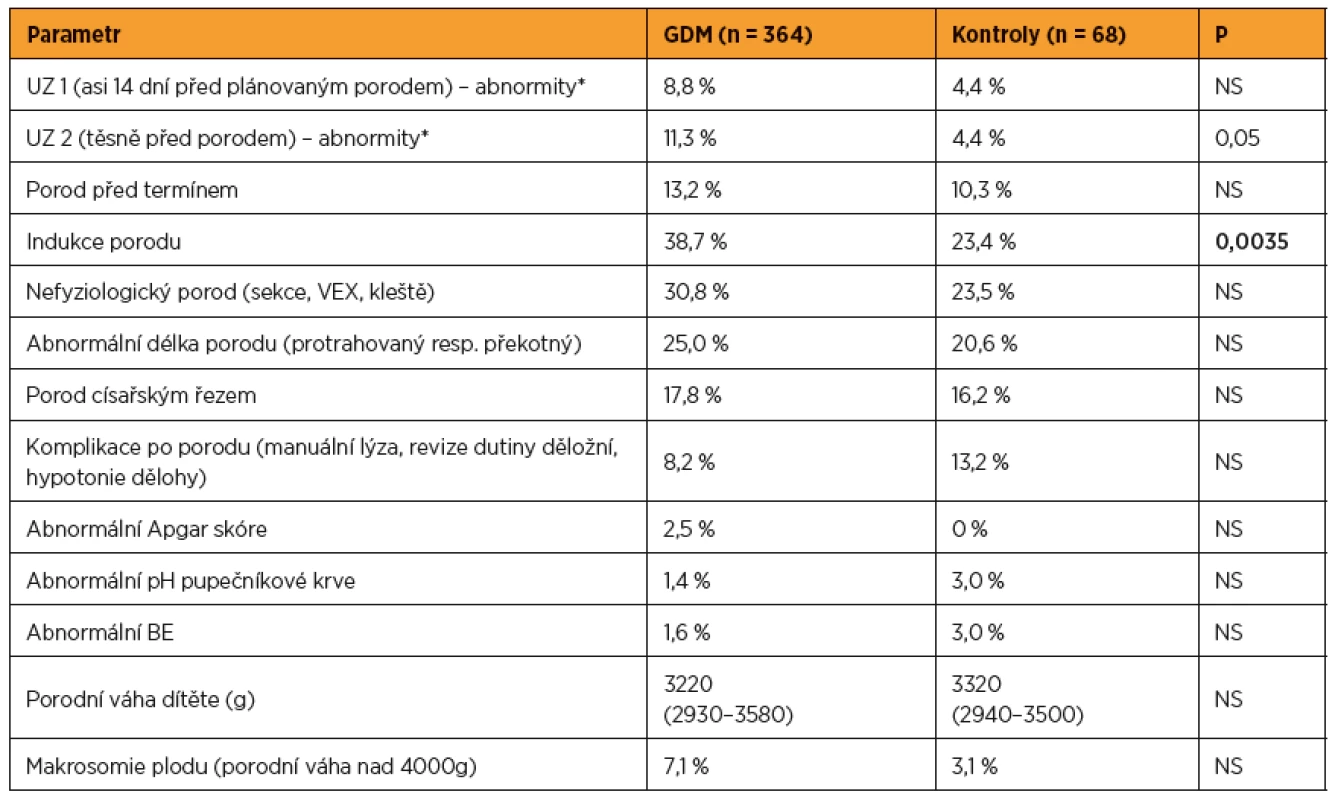
Jak vyplývá z tabulky 1, ženy s GDM byly hraničně starší, s vyšším BMI jak před graviditou, tak v 2. trimestru, vyšším diastolickým tlakem v 2. trimestru a ve větším procentu byly kuřačky nebo stopkuřačky. Váhový přírůstek do 2. trimestru se nelišil mezi skupinami, ale váhový přírůstek za celé těhotenství byl signifikantně nižší u žen s GDM (pravděpodobně efekt diety zavedené po diagnostikování GDM). Periporodní údaje shrnuje tabulka 2. Ze všech hodnocených parametrů byla pozorována pouze vyšší míra indukce porodu u žen s GDM oproti kontrolám, rozdíly v ostatních hodnocených parametrech byly nesignifikantní.
Podle očekávání váha novorozence pozitivně korelovala s BMI před graviditou (r = 0,18, p = 0,00005) a BMI v 2. trimestru (r = 0,20, p = 8×10-6)matky a rovněž s její glykémií nalačno v oGTT testu (r = 0,12, p = 0,008, Spearman).
Analýza peripartálních dat u podskupin GDM pacientek podle rizika
Antropometrické parametry pacientek s DIP se signifikantně nelišily od parametrů pacientek s GDM bez DIP. Pacientky s inzulinovou terapií byly signifikantně starší (p = 0,014, Mannův-Whitneyho test), měly vyšší BMI prekoncepčně i v 2. trimestru gravidity (pro obě BMI p = 0,0001, Mannův-Whitneyho test) a vyšší STK i DTK (p = 0,03, resp. p = 0,004).
Při hodnocení porodnických dat u rizikových podskupin (viz tab. 3) byl ve skupině pacientek s DIP zjištěn signifikantně častější nefyziologický průběh porodu (nutnost použití kleští či vakuumextraktoru), častěji rodily císařským řezem a porod byl celkově delší (protrahovaný). U pacientek léčených inzulinem se oproti léčeným pouze dietou signifikantně více vyskytovaly abnormality v 1. i 2. UZ vyšetření (hypotrofie či hypertrofie, oligo- či polyhydramnion), při porodu bylo ve vyšší míře použito instrumentárium, byla prokázána vyšší míra císařských řezů a indukovaných porodů. Pacientky s vyšším rizikem z hlediska gynekologicko-porodnické péče podle ČGPS měly signifikantně více indukovaných porodů, více sekcí a použití instrumentária v průběhu porodu a děti těchto matek měly při porodu horší Apgar skóre a častěji se vyskytovala makrosomie.
Analýza komorbidit
Při hodnocení celého souboru bylo mezi ženami s GDM podle očekávání signifikantně více žen obézních (BMI nad 30), ale také byl četnější výskyt alergie a obecně četnější polymorbidita. Ženy s GDM udávaly v rodinné anamnéze vyšší procento výskytu diabetu.
Specificky u žen s GDM kuřaček či stopkuřaček (oproti ženám s GDM nekuřačkám) se ve vyšší míře vyskytoval porod císařským řezem (p = 0,0007, χ2 test). U obézních žen s GDM bylo oproti neobézním ženám s GDM nalezeno signifikantně více abnormalit v 1. UZ (p = 0,03), vyšší míra sekcí (p = 0,021) a indukovaných porodů (p = 0,035), horší Apgar skóre (p = 0,017) a abnormity v pH pupečníkové krve (p = 0,037). Při bližším zkoumání už i samotná nadváha (BMI nad 25 prekoncepčně) měla vliv na průběh porodu (vyšší míra indukce porodu, více sekcí). U hypertoniček s GDM oproti ženám s GDM s normálním tlakem byly nalezeny ve vyšší míře abnormity v 1. i 2. UZ (p = 0,0031 a p = 0,0003), porod byl častěji předtermínový (p < 1×10-4), veden císařským řezem či za použití jiného instrumentária (obojí p = 0,0001) a u novorozenců bylo horší Apgar skóre (p = 0,0001, χ2 test) a celkově nižší porodní váha (0,002, Mannův-Whitneyho test). U polymorbidních žen s GDM byl častěji veden porod císařským řezem (p = 0,0004) či za použití instrumentária (p = 0,015, χ2 test).
U kuřaček, hypertoniček a polymorbidních žen bez GDM nebyly obdobné rozdíly oproti nekuřačkám a normotenzním ženám prokázány, pouze obezita u žen bez GDM měla vliv na spontánnost porodu oproti ženám neobézním – u obézních žen byla prokázána vyšší míra indukovaných porodů (p = 0,034, χ2 test).
Závěrem jsme se pokusili zhodnotit, zda výskyt komorbidit a rizikových faktorů nezahrnutých v definici GDM s vyšším rizikem v rámci gynekologicko-porodnické péče podle ČPGS [4] dále zvyšuje výskyt nepříznivých výsledků těhotenství (angl. adverse outcomes) definovaných jako některý z následujících parametrů: porod před termínem, protrahovaný porod, indukce, nutnost použití instrumentária při porodu, komplikace po porodu, porod císařským řezem, abnormalita v pH, BE, Apgar skóre, makrosomie či hypotrofe plodu (viz graf 1a, b). Analýzy ukázaly, že jiné komorbidity ani rizikové faktory dále významně nezvyšují riziko adverse outcomes.

DISKUSE
Perinatální péče je v České republice obecně na velmi dobré úrovni [20] a to potvrdily i výsledky naší studie, ve které jsme se zaměřili na porovnání vlivu anamnestických, antropometrických, biochemických a peripartálních parametrů na periporodní morbiditu u pacientek s GDM a zdravých těhotných žen. V našem souboru se vyskytlo minimum patologických Apgar skóre, abnormálních BE či pH pupečníkové krve a zaznamenali jsme pouze dvě úmrtí plodu (obě u žen s GDM).
Ve většině studií se u gestačních diabetiček vyskytuje vyšší porodní váha dítěte, vyšší procento makrosomií, vyšší míra císařských řezů, vzácně je zmiňována mrtvorozenost [9, 13, 17]. Podle výsledků předešlých studií v ČR pacientky s GDM častěji rodí císařským řezem. Samotná těhotenská cukrovka, zvláště je-li dobře kompenzována, však není indikací k císařskému řezu a měla by být snaha vést porod spontánně [12]. U žen s GDM v naší studii byla oproti ženám s fyziologickým těhotenstvím zaznamenána pouze vyšší míra indukovaných porodů.
Ačkoli peripartální parametry žen s GDM jako celku lze považovat za uspokojivé, je nutné brát na zřetel heterogenitu závažnosti glukózové intolerance jako možného modulátoru tohoto rizika. V podskupině GDM u pacientek, které měly v terapii inzulin nebo byly obézní, byly ve větší míře nalezeny abnormality v UZ před porodem a abnormality v průběhu porodu (protrahovaný porod, použití instrumentária), také se ve vyšší míře přistupovalo k indukci porodu a porodu císařským řezem. U obézních bylo navíc horší Apgar skóre dítěte a abnormality v pH pupečníkové krve. Vyšší glykémie nalačno v 2. trimestru pozitivně korelovala s výskytem makrosomie plodu. Předchozí studie asociují vyšší glykémii nalačno s vyšší periporodní morbiditou [16, 21]. Studie zabývající se hodnocením rozdílu mezi ženami s preeexistujícím diabetem poprvé diagnostikovaným během těhotenství (DIP) a GDM zjistila vyšší podíl fetálních malformací u žen s DIP a vyšší potřebu inzulinu [8].
Také obezita byla v rámci těhotenství studována, například americká studie z roku 2014 zkoumala 14 595 žen s GDM, u obézních žen byl zjištěn vyšší výskyt preeklampsie, makrosomie, hypoglykémie dítěte, zvýšené procento císařských řezů [14]. Obdobně studie z roku 2011 asociovala obezitu u žen s GDM s makrosomií, dystokií ramének a výskytem mrtvě narozených plodů [19].
Výskyt obezity, hypertenze a/nebo nutnost podávání inzulinu či abnormální růst plodu a nadměrný hmotnostní přírůstek v graviditě současně s diagnózou GDM nově ČGPS definuje jako zvýšenou míru rizika v rámci gynekologicko-porodnické péče [4]. Jedním z cílů naší studie proto bylo zhodnotit validitu nově navrhovaného rozdělení a můžeme konstatovat, že toto rozdělení je opodstatněné, protože ženy s vyšším rizikem mají signifikantně častější komplikovaný průběh porodu s dopadem i na samotné dítě (potvrzeno horšími výsledky Apgar skóre).
Mezi další rizikové faktory pro rozvoj GDM se řadí například syndrom polycystických ovarií, porucha metabolismu lipidů, poruchy funkce štítné žlázy [6, 7]. Naše studie se věnovala vybraným komorbiditám v těhotenství a prokázali jsme pouze vyšší míru alergií a celkově vyšší polymorbiditu u pacientek s GDM, avšak bez dalšího vlivu na průběh porodu.
Závěrem je nutné zmínit potenciální slabiny a omezení studie s možným vlivem na kvalitu a interpretaci výsledků, a to v tomto případě zejména fakt, že probandky byly sledovány a rodily ve fakultní nemocnici, tedy na pracovišti nejvyššího typu. To na jednu stranu umožňuje srovnat velké počty pacientek s danou diagnózou, na druhou stranu ale centralizace odborností přináší jistý stupeň nereprezentativnosti sledovaného souboru vzhledem k možnému vyššímu zastoupení závažnějších případů.
ZÁVĚR
Screening GDM i samotná péče o GDM pacientky jsou v České republice (alespoň na základě našich dat) na vysoké úrovni. GDM pacientky se v hodnocených parametrech ve vztahu k průběhu těhotenství a porodu a vybraným neonatálním charakteristikám prakticky neliší od nediabetické populace. Vyšší incidence indukovaných porodů může představovat spíše preventivní opatření. Stratifikace v rámci GDM diagnózy se zacílením na pacientky se současně vyšším BMI a vyšší lačnou hladinou glykémie (potažmo terapií inzulinem), případně hypertenzí je žádoucí jak z hlediska bezprostředního konce těhotenství, tak potenciálně i z hlediska jejich budoucího vývoje glukózové tolerance. Klasifikace GDM pacientek na ty s nízkým a vyšším rizikem z hlediska gynekologicko-porodnické péče navrhované ČGPS se tedy jeví jako adekvátní a opodstatněné.
Práce byla podpořena grantem Ministerstva zdravotnictví České republiky (16-28040A).
MUDr. Vendula Bartáková
Ústav patologické fyziologie LF MU
UKB Kamenice 5 − budova A18/211
625 00 Brno
e-mail: vbartak@med.muni.cz
Sources
1. Al-Azemi, N., Diejomaoh, MF., Angelaki, E., Mohammed, AT. Clinical presentation and management of diabetes mellitus in pregnancy. Int J Womens Health, 2013, 6, p 1–10.
2. Anderlová, K., Krejčí, H., Klusáčková, P., et al. Alarmující výskyt gestačního diabetes mellitus při použití stávajících i nových mezinárodních diagnostických kritérií. Čes Gynek, 2014, 73, Praha: proLékaře.cz.
3. Andělová, K. Metformin v léčbě gestačního diabetu (GDM). Diabetol Metabol Endokrinol Výživa, 2014, 17(1), s. 8–11.
4. Andělová, K., Anderlová, K., Čechurová, D., et al. Gestační diabetes mellitus, Doporučený postup. Čes Gynek, 2015, 80.
5. Bartáková, V., Pleskačová, A., Kuricová, K., et al. Dysfunctional protection against advanced glycation due to thiamine metabolism abnormalities in gestational diabetes. Glycoconj J, 2016, 33(4), p. 591–598.
6. Buchanan, TA., Xiang, AH. Gestational diabetes mellitus. J Clin Invest, 2005, 115(3), p. 485–491.
7. Cheung, NW. The management of gestational diabetes. Vasc Health Risk Manag, 2009, 5(1), p. 153–164.
8. Corrado, F., Pintaudi, B., D‘Anna, R., et al. Perinatal outcome in a Caucasian population with gestational diabetes and preexisting diabetes first diagnosed in pregnancy. Diabetes Metab, 2015.
9. Ethridge, JK., Catalano, PM., Waters, TP. Perinatal outcomes associated with the diagnosis of gestational diabetes made by the international association of the diabetes and pregnancy study groups criteria. Obstet Gynecol, 2014, 124(3), p. 571–578.
10. Fadl, HE., Gärdefors, S., Hjertberg, R., et al. Randomized controlled study in pregnancy on treatment of marked hyperglycemia that is short of overt diabetes. Acta Obstet Gynecol Scand, 2015, 94(11), p. 1181–1187.
11. Group, HSCR. Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study: associations with neonatal anthropometrics. Diabetes, 2009, 58(2), p. 453–459.
12. Krejčí, H. Gestační diabetes mellitus. Postgrad Med, 2012, 3.
13. Laafira, A., White, SW., Griffin, CJ., Graham, D. Impact of the new IADPSG gestational diabetes diagnostic criteria on pregnancy outcomes in Western Australia. Aust N Z J Obstet Gynaecol, 2016, 56(1), p. 36–41.
14. Marshall, NE., Guild, C., Cheng, YW., et al. The effect of maternal body mass index on perinatal outcomes in women with diabetes. Am J Perinatol, 2014, 31(3), p. 249–256.
15. Metzger, BE., Gabbe, SG., Persson, B., et al. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care, 2010, 33(3), p. 676–682.
16. Metzger, BE., Lowe, LP., Dyer, AR., et al. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med, 2008, 358(19), p. 1991–2002.
17. Nayak, PK., Mitra, S., Sahoo, JP., et al. Feto-maternal outcomes in women with and without gestational diabetes mellitus according to the International Association of Diabetes and Pregnancy Study Groups (IADPSG) diagnostic criteria. Diabetes Metab Syndr, 2013, 7(4), p. 206–209.
18. Organization WHO. World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Geneva: World Health Organization, 2013.
19. Roman, AS., Rebarber, A., Fox, NS., et al. The effect of maternal obesity on pregnancy outcomes in women with gestational diabetes. J Matern Fetal Neonatal Med, 2011, 24(5), p. 723–727.
20. Štembera, Z., Velebil, P. Rodička a novorozenec 2013. Praha: Ústav zdravotnických informací a statistiky ČR, 2015.
21. Zawiejska, A., Wender-Ozegowska, E., Radzicka, S., Brazert, J. Maternal hyperglycemia according to IADPSG criteria as a predictor of perinatal complications in women with gestational diabetes: a retrospective observational study. J Matern Fetal Neonatal Med, 2014, 27(15), p. 1526–1530.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2017 Issue 1
Most read in this issue
-
Srovnání vaginálního užití mikronizovaného progesteronu k luteální podpoře.
Randomizovaná studie porovnávající Utrogestan a Crinone 8% - Ovce jako experimentální model pro studium vlivu těhotenství, porodu a operačních technik na pánevní dno
- Jsou rizikové faktory v prenatálním a perinatálním období důležité pro vznik schizofrenie?
- Analýza materskej morbidity a mortality v Slovenskej republike v rokoch 2007–2012
