Srovnání využití dinoprostonu, misoprostolu a amniotomie při indukci vaginálního porodu
Comparison of dinoprostone, misoprostol and amniotomy in labor induction
Objective: Comparison of dinoprostone, misoprostol and amniotomy in labor induction. Methods: The study group included a total of 437 women who underwent consecutive induction of labor after evaluation of the indication and Bishop’s score. The most common indications were: postmaturity, hypertensive disease, diabetes mellitus and fetal growth restriction. In 327 cases we chose to induce labor using vaginal tablets of dinoprostone at a dose of 0.75 mg, in 36 cases dinoprostone at a dose of 3 mg, in 16 cases we used a vaginal insert of misoprostol (200 µg), and in 58 cases amniotomy was performed. Results: In the subgroup of dinoprostone (0.75 mg) the rate of vaginal delivery (including extraction delivery) was 90.2%, in the subgroup of dinoprostone (3 mg) it was 91.6%, in the subgroup of misoprostol it was 100% and in the subgroup of amniotomy it was 93.1%. The time period between onset of labor induction and delivery was an average of 15.75 hours in the dinoprostone (0.75 mg) subgroup, 21.41 hours in the dinoprostone (3 mg) subgroup, 17.41 hours in the misoprostol subgroup and 7.49 hours in the amniotomy subgroup. Conclusion: Subgroup of patients with misoprostol showed the highest rate of vaginal delivery after labor induction. In the subgroup with amniotomy, the shortest time period between onset of induction and delivery was reached.
Keywords:
predictive factors – Bishop score – induction of labor – nulliparity
Authors:
E. Hostinská
; Šinská A.; Ľubušký M.; Pilka R.
Authors‘ workplace:
Porodnicko-gynekologická klinika LF UP a FN Olomouc
Published in:
Ceska Gynekol 2021; 86(6): 368-373
Category:
Original Article
doi:
https://doi.org/10.48095/cccg2021368
Overview
Cíl: Srovnání využití dinoprostonu, misoprostolu a amniotomie při indukci vaginálního porodu. Metodika: Soubor zahrnoval celkem 437 žen, u kterých byla po zhodnocení indikace a Bishopova skóre provedena indukce vaginálního porodu. Nejčastější indikace byla postmaturita, hypertenzní onemocnění, diabetes mellitus a růstová restrikce plodu. V 327 případech jsme k indukci porodu zvolili vaginální tabletu dinoproston v dávce 0,75 mg, v 36 případech dinoproston v dávce 3 mg, v 16 případech vaginální inzert misoprostol 200 µg a v 58 případech amniotomii. Výsledky: V podskupině dinoprostonu 0,75 mg byla úspěšnost vaginálního porodu (vč. extrakce) 90,2 %, v podskupině dinoprostonu 3 mg 91,6 %, v podskupině misoprostolu 100 % a v podskupině amniotomie 93,1 %. Čas od začátku indukce do porodu se v podskupině dinoproston 0,75 mg pohyboval průměrně 15,75 hod, v podskupině dinoprostonu 3 mg průměrně 21,41 hod, v podskupině misoprostolu 17,41 hod a v podskupině amniotomie 7,49 hod. Závěr: Nejúspěšnější metoda v případě dosažení úspěšného vaginálního porodu byla v podskupině pacientů s misoprostolem. Čas od začátku indukce do porodu byl nejkratší v podskupině pacientů s amniotomií.
Klíčová slova:
prediktivní faktory – cervix skóre dle Bishopa – indukce vaginálního porodu – nulliparita
Úvod
Indukce vaginálního porodu patří k nejčastějším porodnickým intervencím. Do průběhu porodu zasahuje pomocí arteficiálních metod. Procentuální zastoupení indukcí se ve vyspělých zemích pohybuje kolem 25 %, přičemž v zemích s nízkými příjmy je jejich podíl výrazně nižší [1]. Podle Světové zdravotnické organizace (WHO – World Health Organization) je indukce porodu volena v jasně definovaných medicínských indikacích, kde pokračování těhotenství představuje vyšší riziko, než je riziko spojené s indukcí porodu. Je všeobecně známo, že indukce porodu je spjata s vyšším rizikem komplikací, jako je vaginální krvácení, hypotonie děložní, hyperstimulace či ruptura děložní [2]. Mezi nejčastější indikace k indukci porodu patří postmaturita, předčasný odtok plodové vody v termínu porodu, růstová restrikce plodu, preeklampsie a jiné [3].
Úspěch samotné indukce tkví v připravenosti děložního hrdla. Metodou hodnocení cervikální zralosti je Bishopův bodovací systém z roku 1964. Bishop skóre ≥ 6 koreluje s úspěšnou indukcí a Bishop skóre < 6 s vysokou mírou selhání indukce [4]. Dnes existuje několik metod indukce porodu. Volba preparátu závisí na různých faktorech – mateřských faktorech i intrauterinním stavu plodu [5]. V současnosti existuje několik preparátů k indukci porodu a jejich použití se v jednotlivých zemích značně liší. Účelem této prospektivní observační studie bylo porovnat účinnost dinoprostonu, misoprostolu a amniotomie v indukci vaginálního porodu. V literatuře zatím nejsou žádné údaje týkající se porovnání všech tří metod při indukci porodu.
Soubor těhotných žen a metodika
Prospektivní observační studie hodnotící úspěšnost indukce porodu pomocí dvou typů prostaglandinů a amniotomie na Porodnicko-gynekologické klinice FN Olomouc od března 2017 do prosince 2018. Studie byla schválena Etickou komisí FN Olomouc. Informované souhlasy byly získány od všech účastníků před zahájením indukce.
Studie zahrnovala 437 jednočetných těhotenství ve III. trimestru bez známek porodu. Zařazovací kritéria byla následující:
1. věk 18–46 let;
2. gestační týden 35+0 až 42+0;
3. cervix skóre ≥ 6;
4. jednočetné těhotenství;
5. poloha podélná hlavičkou;
6. zachovalá plodová voda;
7. fyziologický kardiotokografický záznam;
8. splněné podmínky pro vaginální porod.
Kritéria pro vyloučení byla:
1. jakákoli kontraindikace pro vaginální porod;
2. vrozené vývojové vady plodu;
3. vícečetné těhotenství;
4. anamnéza opakovaného císařského řezu;
5. plánovaný císařský řez.
Informováno bylo 437 žen o výhodách a nevýhodách farmakologické i mechanické indukce porodu.
Nejčastějšími indikacemi k indukci porodu byly postmaturita, hypertenzní onemocnění, diabetes mellitus, růstová restrikce plodu, stavy po předchozím císařském řezu a sdružené indikace (dvě a více). V týdnu 38+0 až 42+0 byla provedena indukce porodu u 89,07 % žen (n = 375). V analýze jsme se zaměřili na mateřské charakteristiky jako věk, body mass index (BMI), parita rodiček, gestační týden, použitý preparát, cervix skóre (CS). Také jsme vyhodnotili mateřské komplikace a neonatální výsledky (porodní hmotnost, Apgar skóre, Ph po porodu, laktát, přijetí novorozence na JIP, úmrtí novorozence 1. týden od porodu).
Z indukčních preparátů u cervix skóre (CS 6–8) byly dostupné farmakologické metody – dinoproston a misoprostol. Z mechanických metod jsme využívali u CS ≥ 8 amniotomii.
Dinoproston byl aplikován ve formě vaginálních tablet ve dvou dávkovacích schématech.
Tabletu s obsahem 0,75 mg dinoprostonu jsme zavedli intracervikálně. Pokud nedošlo k nástupu porodu, byla druhá tableta zavedena s odstupem 2–3 hod. Další možností bylo zavedení 3mg tablety do zadní poševní klenby, časový odstup od poslední aplikace byl 6–8 hod. Maximální denní dávka byla v obou případech dvě tablety dinoprostonu.
Vaginální inzert Misodel® (misoprostol 200 μg) jsme zavedli do zadní poševní klenby po dobu max. 24 hod s rychlostí uvolňování přibližně 7 μg/hod. Vaginální inzert byl odstraněn s nástupem aktivního porodu (≥ 3 pravidelné kontrakce/10 min) nebo bolestivých kontrakcí, při cervikální dilataci 2 cm nebo po dokončení max. doby zavedení 24 hod [6].
Statistická analýza
Kvantitativní data byla vyjádřena jako průměr, směrodatná odchylka (SD), minimální a maximální hodnota a medián. Porovnání dvou nezávislých vzorků v kvantitativních veličinách bylo vzhledem k velkému rozsahu výběrů provedeno pomocí dvouvýběrových t-testů. Porovnání více nezávislých skupin bylo provedeno (vzhledem k velkým rozdílům ve velikostech souborů) neparametrickou Kruskal-Wallisovou ANOVOU. Korelace kvantitativních veličin byla ověřena Pearsonovým korelačním koeficientem. Porovnání skupin v kvalitativních veličinách bylo provedeno pomocí Fisherova přesného testu. Pravděpodobnost vaginálního porodu v čase byla znázorněna pomocí Kaplan-Meierových křivek. Všechny testy byly provedeny na hladině statistické významnosti 0,05. Ke statistickému zpracování byl použit statistický software IBM SPSS Statistics for Windows, Version 23.0. Armonk (NY: IBM Corp.) Statisticky významné rozdíly jsou označeny červeně.
Výsledky
Za období březen 2017 až prosinec 2018 jsme provedli indukci vaginálního porodu u 437 těhotných žen.
Procentuální zastoupení pre/indukcí má na naší klinice od roku 2018 vzrůstající trend. V roce 2019 jsme přijali k ukončení těhotenství preindukcí a indukcí celkem 512 žen (21,22 %) a v roce 2020 až 567 žen (23,35 %). Vyšší procento vyvolání porodu souvisí i se zvyšujícím se věkem nullipar. V našem souboru tvořily nullipary 51,49 % (n = 225). Alarmující je i počet rizikových těhotných s diabetes mellitus, preeklampsií, růstovou restrikcí a jinými komorbiditami, které zvyšují riziko komplikací v průběhu těhotenství i za porodu. V naší analýze spontánně otěhotnělo 397 žen (90,85 %), ostatní těhotenství byla po in vitro fertilizačních (IVF) technikách. Demografické charakteristiky jednotlivých skupin jsou uvedeny v tab. 1.
Tab. 1. The groups differed significantly only in parity and method of delivery. The adjusted residue method showed that
patients with the misoprostol method achieved vaginal delivery in 62.5%, while they were significantly more often terminated
by vacuum extraction (37.5%). Patients with the dinoprostone method were significantly more often terminated by
caesarean section (19.4%).
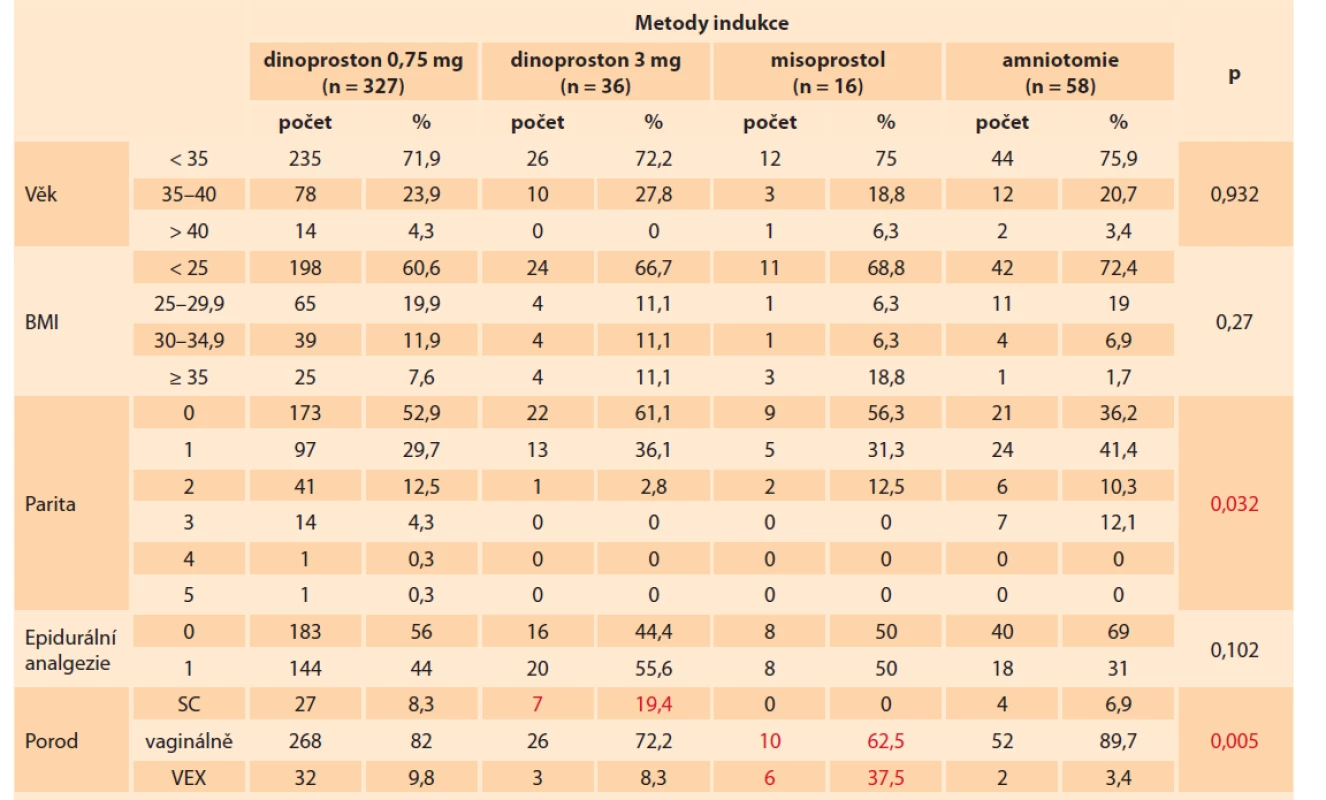
K indukci porodu jsme v 327 případech použili tabletu dinoprostonu v dávce 0,75 mg (74,83 %), ve 36 případech tabletu dinoprostonu v dávce 3 mg (8,24 %), v 16 případech vaginální inzert s obsahem misoprostolu (3,66 %) a v 58 případech amniotomii (13,27 %). Nullipary do 35 let představovaly celkem 43,25 % všech indukovaných žen (n = 189).
V první skupině indukovaných tabletou dinoproston v dávce 0,75 mg mělo věk < 35 let 71,9 % žen (n = 235), věk 35–40 let mělo 23,9 % žen (n = 78), > 40 let bylo 4,3 % žen (n = 14). Ve druhé skupině s indukcí tabletou dinoproston v dávce 3 mg mělo věk < 35 let 72,2 % žen (n = 26 žen), věk 35–40 let 27,8 % žen (n = 10). Ani jedna těhotná nebyla v této skupině > 40 let. Ve skupině indukovaných misoprostolem bylo ve věku < 35 let 75 % žen (n = 12), ve věku 35–40 let 18,8 % žen (n = 3) a 6,3 % žen > 40 let (n = 1). V poslední skupině žen indukovaných amniotomií bylo ve věku < 35 let 75,9 % žen (n = 44),ve věku 35–40 let bylo 20,7 % žen (n = 12), > 40 let mělo 3,4 % žen (n = 2).
Ve skupině indukovaných tabletou dinoproston v dávce 0,75 mg bylo s BMI < 25 kg/m2 celkem 198 žen (60,6 %), s BMI 25,0–29,9 kg/m2 bylo 65 žen (19,9 %), BMI 30,0–34,9 kg/m2 mělo 39 žen (11,9 %), BMI ≥ 35 celkem 25 žen (7,6 %). Ve skupině žen indukovaných tabletou dinoproston v dávce 3 mg bylo s BMI < 25 kg/m2 celkem 24 žen (66,7 %), s BMI 25,0–29,9 / 30,0–34,9 a ≥ 35 to byly v každé skupině jen čtyři ženy (11,1 %). Ve skupině těhotných indukovaných tabletou misoprostol 200 µg mělo BMI < 25 kg/m2 celkem jedenáct žen (68,8 %), BMI 25,0–29,9 kg/m2 měla jedna žena (6,3 %) a také jedna žena (6,3 %) BMI 30,0–34,9 kg/m2, BMI ≥ 35 kg/m2 bylo zjištěno u tří žen (18,8 %).
Ve skupině žen s amniotomií mělo BMI < 25 kg/m2 celkem 42 žen (72,4 %), BMI 25,0–29,9 kg/m2 mělo jedenáct žen (19 %), BMI 30–34,9 kg/m2 měly čtyři ženy (6,9 %) a s BMI ≥ 35 kg/m2 byla pouze jedna žena (1,7 %). BMI hrálo důležitou roli v indukci porodu.
Ve skupině dinoproston 0,75 mg bylo celkem 173 nullipar (52,9 %), zbylé případy tvořily multipary (n = 154; 47,1 %). Ve skupině dinoproston 3 mg bylo celkem 22 nullipar (61,1 %), zbývající počet připadal na multipary (n = 14; 38,9 %). Ve skupině misoprostol bylo 9 nullipar (56,3 %), zbylé případy byly multipary (n = 7; 43,7 %). Ve skupině indukovaných amniotomií představovaly nullipary 36,2 % (n = 21), 73,8 % (n = 37) bylo multipar.
Epidurální analgezie byla zavedena ve 190 případech všech indukcí (43,5 %), 247 žen (56,5 %) zavedení epidurálního katétru během porodu nevyužilo.
Misoprostol ve formě vaginálního inzertu byl hodnocen jako nejúspěšnější indukční metoda. Nevýhodou je malý soubor pacientek (n = 16).
Ve skupině pacientů s tabletou dinoproston 0,75 mg porodilo vaginálně 82 % žen (n = 268), císařským řezem 8,3 % žen (n = 27) a extrakčním porodem 9,8 % žen (n = 32). Ve skupině pacientů s tabletou dinoproston 3 mg dosáhlo vaginálního porodu 72,2 % žen (n = 26), císařský řez byl proveden u 19,4 % žen (n = 7) a extrakční porod u 8,3 % žen (n = 3). Ve skupině žen s tabletou misoprostol porodilo vaginálně 67,5 % (n = 10) a extrakčním porodem 37,5 % žen (n = 6). Císařským řezem nebylo ukončeno v této skupině ani jedno těhotenství.
Ve skupině žen indukovaných amniotomií se úspěšnost vaginálního porodu pohybovala kolem 89,7 % (n = 52), císařský řez byl proveden v 6,9 % (n = 4) a extrakční porod ve 3,4 % (n = 2).
V další analýze jsme porovnávali průměrný počet hodin od zahájení indukce do porodu. Průměrná doba od zahájení indukce do porodu se pohybovala kolem 15,51 hod. Amniotomie byla nejefektivnější indukční metoda a průměrná doba od zahájení indukce do porodu se pohybovala kolem 7,49 hod (tab. 2).
Tab. 2. Average time from the onset of induction to childbirth in both pharmacological and mechanical methods.
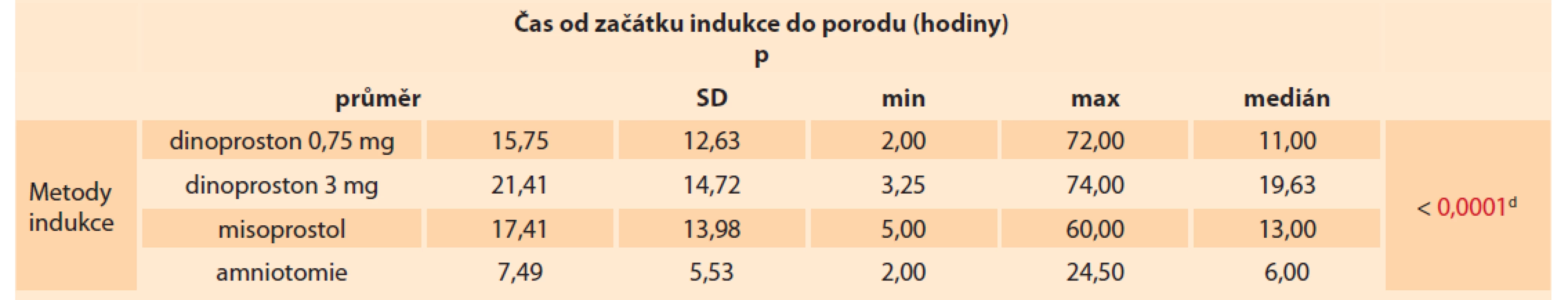
d Kruskal-Wallisova ANOVA
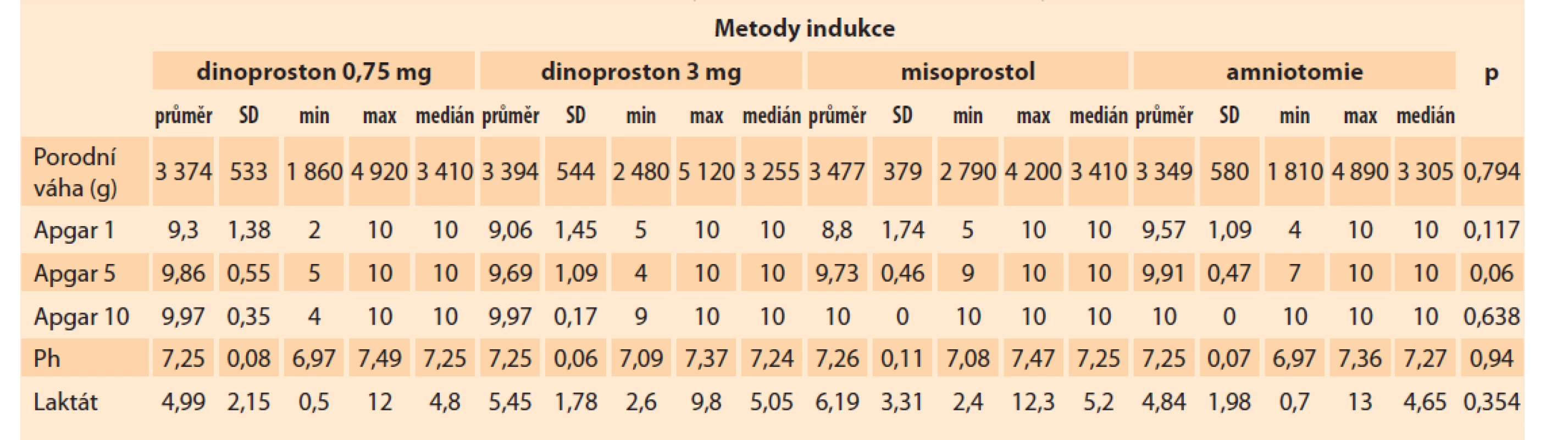
Mateřská komplikace jako hyperstimulace dělohy byla popsána v 1 % případů, a to u použití misoprostolu ve formě vaginálního inzertu. Častější ukončení porodu císařským řezem z důvodu hyperstimulace dělohy a následné hypoxie plodu bylo v indikacích růstové restrikce plodu. Další komplikace nebyly v souboru zaznamenány. Dále jsme vyhodnocovali neonatální komplikace, nízké Apgar skóre, úmrtí novorozence v 1. týdnu po porodu a případné přijetí novorozence na JIP. Apgar skóre v 5. min ≤ 5 mělo celkem 1,14 % dětí (n = 5). Úmrtí novorozence do týdne se vyskytlo v 0,23 % (n = 1). Přijetí novorozence na JIP vyžadovalo 1,37 % novorozenců (n = 6). Ph z pupečníkové krve < 7,1 se vyskytlo u 5,95 % novorozenců (n = 26) (tab. 3).
Tab. 3. The Kruskal-Wallis test did not show a statistically significant difference for any variable, p > 0.05.
Diskuze
Dosažení vaginálního porodu je obecně spojeno s lepší rekonvalescencí matky a její nižší morbiditou. Ženy s vaginálním porodem mají také dřívější a efektivnější nástup kojení [7]. Rozhodnutí o indukci porodu závisí na mnoha faktorech (mateřské, neonatální faktory, preference matky, lékaře, šetrnost a vhodnost metody). Bezpečnost, účinnost, proveditelnost, cena a pacientské preference mají být zváženy při volbě indukčního preparátu [1].
Správné načasování indukce porodu může zlepšit jak mateřské, tak neonatální výsledky [3]. Publikovaná práce z roku 2017 uvádí, že indukce porodu po 39. týdnu může snížit riziko intrauterinního úmrtí plodu. Na druhé straně může být indukce spojena se zvýšenými náklady na hospitalizaci, sníženou spokojeností pacientů a pozdějším začátkem kojení [8].
K indukci porodu jsou dostupné farmakologické metody vč. oxytocinu a analog prostaglandinů E1 a E2. Nejčastěji používaná syntetická verze prostaglandinu E2 je dinoproston, syntetická verze prostaglandinu E1 misoprostol [9]. Při porovnání úspěšnosti vaginálního porodu v případě misoprostolu dosáhlo vaginálního porodu celkem 62,5 % žen, v případě dinoprostonu 81,33 % žen. Statisticky významný rozdíl nebyl zjištěn v případě ukončení císařským řezem či extrakčním vaginálním porodem. Císařským řezem nebyla ukončena ani jedna indukce v případě použití misoprostolu oproti 8,54 % v případě dinoprostonu. Vakuumextrakcí skončilo 37,5 % indukcí v případě použití misoprostolu vs. 10,13 % v případě použití dinoprostonu. Mezi nežádoucí účinky prostaglandinu patří zvýšení teploty, průjem a nevolnost a jsou výsledkem účinku derivátů prostaglandinu E na gastrointestinální motilitu [10]. Redling et al dospěli ve své studii k závěru, že vaginální inzerce misoprostolu má ve srovnání s inzertem dinoprostonu významně kratší časový interval od zahájení indukce do porodu z 27,3 hod na 18,3 hod [11]. V naší studii se průměrný čas od zahájení indukce do porodu pohyboval kolem 17,4 hod.
Amniotomie jako umělé protržení vaku blan je vhodná k indukci porodu při Bishopově skóre ≥ 8. Jedná se o metodu často používanou v kombinaci s posílením děložní činnosti oxytocinem [1]. Dle amerických autorů Battarbee, Glover a Stamilio z roku 2019 je v případě indukce porodu amniotomií 8% riziko ukončení porodu císařským řezem. Rozdíl byl i u indukovaných nullipar a multipar. Dle irské publikace z roku 2010 je amniotomie spojena s nižším výskytem hyperstimulace než při použití farmakologické metody. Horší výsledky uveřejnili s ohledem na fetální výsledky a vyšší riziko výskytu ascendentní infekce [12]. Ve srovnání s naší studií se nevyskytly horší neonatální výsledky ani riziko častější infekce.
Faktory, které zvyšují riziko selhání indukce, jsou nepříznivý děložní čípek, nulliparita, vyšší věk matky, časný gestační věk, vysoká porodní hmotnost novorozence, nízký vzrůst matky a zvýšený BMI [13]. Častější ukončení císařským řezem bylo ve skupině nullipar 17 % vs. 2 % u multipar [14]. V naší studii byl proveden císařský řez u 6,9 % žen, z toho 9,52 % nullipar a 5,41 % multipar. Plánování rodičovství do pozdějšího věku je spojeno s vyšším výskytem jak mateřských, tak neonatálních komplikací [15]. Vědecká a klinické data naznačují, že vyšší věk rodiček má vliv i na horší funkci myometria, a tím vede k častějšímu ukončení porodu instrumentálně nebo císařským řezem v důsledku děložní dystokie [16]. To se potvrdilo i v naší studii, kde ve skupině nullipar < 35 let bylo ukončených extrakčním porodem 15 % žen oproti skupině nullipar 35–40 let, kde bylo operačně ukončeno 24 %.
Se zvyšujícím se věkem a vzrůstajícím BMI u nullipar přibývá těhotenských komplikací jako chronická hypertenze a diabetes mellitus [3]. V naší studii bylo 13,5 % žen indukovaných z důvodu diabetes mellitus (n = 59) a 15,79 % z důvodu gestační hypertenze (n = 69). V této skupině je i vyšší riziko narození mrtvého plodu. Nullipary ≥ 40 let mají zvýšené riziko intrapartální hypoxie a úmrtí plodu za porodu. Novorozenecká úmrtnost je vyšší jak u mladších matek (< 25 let), tak u starších rodiček (≥ 40 let) [16]. Novorozenecké výsledky se v naší kohortě nelišily. Další studie prokázaly účinky na novorozenecké výsledky, jako je zvýšený příjem na novorozeneckou jednotku intenzivní péče (NICU) nebo dokonce případy neonatální encefalopatie ve skupině s vaginálním inzertem misoprostolu, avšak ty pravděpodobně nesouvisí se samotným preparátem. Redling et al prokázali, že výskyt nepříznivých účinků na plod a novorozence nebyl vyšší, když byla přítomna tachysystolie, ve srovnání se ženami, u kterých se v průběhu porodu tachysystolie nevyskytla [11].
Dle dostupných studií podstupuje mnoho obézních žen indukci porodu nebo plánovaný císařský řez ze zdravotních důvodů, jako jsou hypertenzní onemocnění, diabetes mellitus a anamnéza předchozího císařského řezu. Dle dánské kohortové studie zvýšilo BMI > 35 kg/m2 před těhotenstvím riziko postmaturity o 50 %. Existuje přímá závislost mezi vyšším BMI a narůstajícím rizikem ukončení porodu císařským řezem. Nejčastějšími indikacemi, které vedly k ukončení císařským řezem, byly neúspěšná indukce či suspektní kefalopelvický nepoměr [17]. V naší studii jsme to potvrdili. Ve skupině nullipar s BMI > 30 kg/m2 se zvýšil počet ukončení císařským řezem téměř dvojnásobně (17,88 % nullipar s BMI < 30 kg/m2). Vyšší procento ukončení vaginální extrakční operací bylo ve skupině nullipar s BMI > 30 kg/m2 (16,39 % žen ve srovnání 13,91 % nullipar s BMI ≤ 30 kg/m2).
Závěr
Dosažení vaginálního porodu má významný vliv na snížení mateřské i novorozenecké morbidity. Správné načasování ukončení těhotenství indukcí porodu může významně přispět ke snížení těchto komplikací.
Otázkou zůstává, jestli existuje jedna účinná indukční metoda pro všechny.
Podle dosud publikovaných prací není na trhu dostupný jen jeden indukční preparát pro všechny indikace.
Proto by každé pracoviště mělo mít vypracovaný svůj vnitřní protokol i v případě indukce porodu pro různé indikace a následně follow-up úspěšnosti jednotlivých metod, jak to bylo i v případě naší studie.
Doručeno/Submitted: 29. 9. 2021
Přijato/Accepted: 29. 10. 2021
MUDr. Eliška Hostinská
Porodnicko-gynekologická klinika
LF UP a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
Publikační etika: Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Publication ethics: The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Konflikt zájmů: Autoři deklarují, že v souvislosti s předmětem studie/ práce nemají žádný konflikt zájmů.
Conflict of interests: The authors declare they have no potential conflicts of interest concerning the drugs, products or services used in the study.
Sources
1. Chen W, Xue J, Peprah MK et al. A systematic review and network meta-analysis comparing the use of Foley catheters, misoprostol, and dinoprostone for cervical ripening in the induction of labour. BJOG 2016; 123 (3): 346–354. doi: 10.1111/1471-0528.13456.
2. Tsakiridis I, Mamopoulos A, Athanasiadis A et al. Induction of labor: an overview of guidelines. Obstet Gynecol Surv 2020; 75 (1): 61–72. doi: 10.1097/OGX.0000000000000752.
3. Bacak SJ, Olson-Chen C, Pressman E. Timing of induction of labor. Semin Perinatol 2015; 39 (6): 450–458. doi: 10.1053/j.semperi.2015.07.007.
4. Navve D, Orenstein N, Ribak R et al. Is the Bishop-score significant in predicting the success of labor induction in multiparous women? J Perinatol 2017; 37 (5): 480–483. doi: 10.1038/jp.2016.260.
5. Alfirevic Z, Keeney E, Dowswell T et al. Which method is best for the induction of labour? A systematic review, network meta-analysis and cost-effectiveness analysis. Health Technol Assess 2016; 20 (65): 1–584. doi: 10.3310/hta20 650.
6. Swamy GK. Current methods of labor induction. Semin Perinatol 2012; 36 (5): 348–352. doi: 10.1053/j.semperi.2012.04.018.
7. Villalain C, Quezada MS, Gómez-Arriaga P et al. Prognostic factors of succesful cervical ripening and labor induction in late-onset fetal growth restriction. Fetal Diagn Ther 2020; 47 (7): 536–544. doi: 10.1159/000503390.
8. Little SE. Elective induction of labor: What is the impact? Obstet Gynecol 2017; 44 (4): 601–614. doi: 10.1016/j.ogc.2017.08.005.
9. Hawkins JS, Wing DA. Current pharmacotherapy options for labor induction. Expert Optin Pharmacother 2012; 13 (14): 2005–2014. doi: 10.1517/14656566.2012.722622.
10. Dey I, Lejeune M, Chadee K. Prostaglandin E2 receptor distribution and function in the gastrointestinal tract. Br J Pharmacol 2006; 149 (6): 611–623. doi: 10.1038/sj.bjp.0706923.
11. Redling K, Schaedelin S, Huhn EA et al. Efficacy and safety of misoprostol vaginal insert insert vs. oral misoprostol for induction of labor. J Perinat Med 2019; 47 (2): 176–182. doi: 10.1515/jpm-2018-0128.
12. Cooley SM, Geary MP, O’Connell MP et al. How effective is amniotomy as a means of induction of labour? Ir J Med Sci 2010; 179 (3): 381–383. doi: 10.1007/s11845-010-0502-6.
13. Gabbay-Benziv R, Hadar E, Ashwal E et al. Induction of labor: does indication matter? Arch Gynecol Obstet 2016; 294 (6): 1195–1201. doi: 10.1007/s00404-016-4171-1.
14. Battarbee AN, Glover AV, Stamilio DM. Association between early amniotomy in labour induction and severe maternal and neonatal morbidity. Aust N Z J Obstet Gynaecol 2020; 60 (1): 108–114. doi: 10.1111/ajo.13031.
15. Dunn L, Kumar S, Beckmann M. Maternal age is a risk factor for caesarean section following induction of labour. Aust N Z J Obstet Gynaecol 2017; 57 (4): 426–431. doi: 10.1111/ajo. 12611.
16. Dhanjal MK, Kenyon A. Induction of labour at term in older mothers. Scientific Impact Paper No. 34. UK, London: Royal College of Obstetricians and Gynaecologists 2013.
17. Carpenter J. Intrapartum management of the obese gravida. Clin Obstet Gynecol 2016; 59 (1): 172–179. doi: 10.1097/GRF.0000000000000174.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2021 Issue 6
Most read in this issue
- The role of the microbiome in pregnancy
- Comparison of dinoprostone, misoprostol and amniotomy in labor induction
- Breast reconstruction in patients with BRCA mutation and breast cancer – our approach
- Covid-19 as a possible risk factor of intrauterine fetal death
