Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
Breech presentation – an analysis of resultsin one perinatal center
Objective:
A retrospective analysis of medical records during years 2007–2011 considers maternal and fetal outcome in patients with breech presentation terminated by vaginal delivery versus caesarean section (CS).
Design:
Retrospective analysis.
Setting:
Department of Gynecology and Obstetrics, Jessenius Faculty of Medicine, Comenius University, Martin, Slovak Republic.
Methods:
Authors devided patients with breech presentation of fetus (n = 299) to groups of single pregnancies terminated in term (n = 197), before term (n = 67) and to group of multiple pregnancies (n = 35). All groups were devided according to the way of termination of pregnancy by vaginal delivery, by acute CS and by planned CS. Main followed parameters: parity, gestational week, Apgar score, birth weight, birth length, fetal gender, indications for CS, mortality and neonatal morbidity, umbilical artery pH, convulsions, admit to neonatal intensive care unit, intubation of neonate, intracranial bleeding, cervical spine and peripheral nerve injuries.
Results:
Total cohort of breech deliveries was 299. In the group of single pregnancies in term was 19.8% terminated by vaginal delivery (n = 39), 32.5% deliveries by acute CS (n = 64). The most common indication was fetal hypoxia (43.8%). By planned CS was terminated 47.7% deliveries (n = 94). The most common indication for CS was footling presentation (54.3%). Severe neonatal morbidity was rare and without significant difference according to the type of termination of pregnancy. Neonatal outcome was comparable in the group of preterm deliveries(n = 67) terminated by vaginal delivery or by CS. All neonatal deaths were associated with extreme prematurity and not with type of termination of gravidity.
Conclusion:
Clinical outcomes between vaginal breech deliveries and breech deliveries terminated by CS in term in singleton pregnancies were not significant different. Mortality of neonates delivered by preterm delivery was associated with severe prematurity.
Keywords:
breech delivery, vaginal delivery, caesarean section, injury
Autoři:
J. Siváková 1; K. Biringer 1; M. Hrtánková 1; P. Šumichrastová 1; E. Kúdela 1; Š. Sivák 2; I. Švecová 1; J. Danko 1
Působiště autorů:
Gynekologicko-pôrodnícka klinika, Jesseniova lekárska fakulta UK, Univerzitná nemocnica, Martin, Slovensko, prednosta prof. MUDr. J. Danko, CSc.
1; Neurologická klinika, Jesseniova lekárska fakulta UK, Univerzitná nemocnica, Martin, Slovensko
2
Vyšlo v časopise:
Ceska Gynekol 2014; 79(2): 107-114
Souhrn
Cieľ štúdie:
V retrospektívnej analýze z rokov 2007 až 2011 porovnávame klinické výsledky medzi skupinou gravidít s polohou koncom panvovým (KP) ukončených vaginálnym pôrodom a skupinou gravidít ukončených cisárskym rezom (SC – sectio caesarea).
Typ štúdie:
Retrospektívna analýza.
Názov a sídlo pracoviska:
Gynekologicko-pôrodnícka klinika, Jesseniova lekárska fakulta, Univerzita Komenského, Martin, Slovenská republika.
Metodika:
Autori rozdelili pacientky s polohou plodu KP (n = 299) do skupiny jednoplodových gravidít ukončených v termíne (n = 197), pred termínom(n = 67) a viacplodových gravidít (n = 35). Všetky skupiny rozdelili na základe spôsobu ukončenia gravidity vaginálnym pôrodom, akútnym SC a plánovaným SC. Hlavnými sledovanými parametrami boli: parita, gestačný vek, Apgarovej skóre, pôrodná hmotnosť, pôrodná dĺžka, pohlavie plodu, indikácia SC, mortalita a novorodenecká morbidita, pH z umbilikálnej artérie, kŕče, pobyt na jednotke intenzívnej starostlivosti, intubácia novorodenca, intrakraniálne krvácanie, poranenie krčnej chrbtice a periférnych nervov.
Výsledky:
Súbor obsahoval 299 gravidít s polohou plodu KP. V skupine jednoplodových gravidít v termíne bolo vaginálne ukončených 19,8 % pôrodov (n = 39), akútnym SC 32,5 % pôrodov (n = 64). Najčastejšou indikáciou bola hroziaca hypoxia plodu (43,8 %). Plánovaným SC bolo ukončených 47,7 % pôrodov(n = 94). Najčastejšou indikáciou bolo naliehanie plodu nožičkami (54,3 %). Závažná neonatologická morbidita bola v tejto skupine zriedkavá a bez signifikantného rozdielu vzhľadom na typ ukončenia gravidity. V skupine predčasných pôrodov (n = 67) boli neonatologické výsledky pri vaginálnom ukončení alebo ukončení per SC porovnateľné. Všetky prípady úmrtia novorodenca (n = 4) boli spojené najmä s ťažkou nezrelosťou a nie so zvoleným spôsobom ukončenia gravidity.
Záver:
Autori nezistili rozdiel v neonatologickej morbidite a mortalite vzhľadom na manažment ukončenia gravidity s polohou plodu KP medzi vaginálne vedenými graviditami a graviditami ukončenými akútnym alebo plánovaným SC u jednoplodových gravidít v termíne. Mortalita u predčasných pôrodov bola spojená s ťažkou nezrelosťou novorodenca.
Kľúčové slová:
koniec panvový, vaginálny pôrod, cisársky rez, traumatizmus
ÚVOD
V roku 1936 Eric Bracht ako prvý popísal v európskej gynekologickej literatúre úlohu pôrodníka pri pôrode plodu koncom panvovým (KP) [3]. Počet cisárskych rezov (SC – sectio caesarea) u gravidít s polohou plodu KP v mnohých krajinách počas posledných rokov narastá [16]. Počet SC vo Francúzsku pre polohu plodu KP po 37. týždni tehotenstva (t.t.) vzrástol zo 42,6 % v rokoch 1995–1998 na 74,5 % v roku 2003, kým počet vaginálnych pôrodov klesol z 39,2 % na 16,7 % [4]. Sullivan a kol. upozorňujú na zmenu spôsobu pôrodu jednoplodových gravidít v termíne v Austrálii od roku 1991 do roku 2005. Vaginálnym pôrodom bolo v roku 1991 ukončených 23,1 % pôrodov a SC 76,9 % oproti 3,7 % vaginálnych pôrodov a 96,3 % pôrodov ukončených SC v roku 2005 [19]. Opatrnou selekciou prípadov ukončených vaginálnym pôrodom je možné do-siahnuť bezpečnosť podobnú elektívnemu SC [14]. Je potrebné zdôrazniť, že väčšina prípadov morbidity a exitu novorodenca pri pôrode s polohou KP v termíne nie je spôsobená zvoleným spôsobom ukončenia gravidity [7].
Spôsob ukončenia gravidity s polohou plodu KP ostáva jednou z najdiskutovanejších tém súčasného pôrodníctva. Vzhľadom na rozporuplnosť názorov na danú problematiku autori hodnotia perinatologické výsledky gravidít ukončených vaginálnou cestou alebo SC v termíne, u predčasných pôrodov a u viacplodových gravidít v perinatologickom centre.
SÚBOR A METODIKA
Retrospektívna analýza zahŕňa záznamy zo zdravotnej dokumentácie gravidít s polohou plodu KP na Gynekologicko-pôrodníckej klinike Jesseniovej lekárskej fakulty a Univerzitnej nemocnice v Martine počas rokov 2007–2011.
Pacientky s polohou plodu KP autori rozdelili do skupiny jednoplodových gravidít ukončených v termíne, jednoplodových gravidít ukončených predčasne a viacplodových gravidít. Každá skupina bola rozdelená do podskupín na základe spôsobu vedenia pôrodu – vaginálne, akútnym SC alebo plánovaným SC. Indikácie na vaginálne vedenie pôrodu autori uvádzajú v tab. 1. V druhej pôrodnej dobe sú na pôrodnej sále prítomní 2 pôrodníci (z toho jeden s najmenej osemročnou praxou v odbore), pôrodná asistentka, neonatológ a neonatologická sestra. Prípadná popôrodná resuscitácia je zaistená priamo na pôrodnej sále podľa odporučených postupov vedenia prenatálnej starostlivosti a pôrodu donoseného plodu v polohe KP uverejnených v České gynekologii [20]. Okrem absolútnych pôrodníckych indikácií k SC rešpektujeme aj škálu indikácií racionálne vychádzajúcich z prevencie možných intrapartálnych komplikácií. Vaginálne vedenie pôrodu nie je odporúčané pri myomatóznom utere alebo po predchádzajúcej operácii na maternici [20].
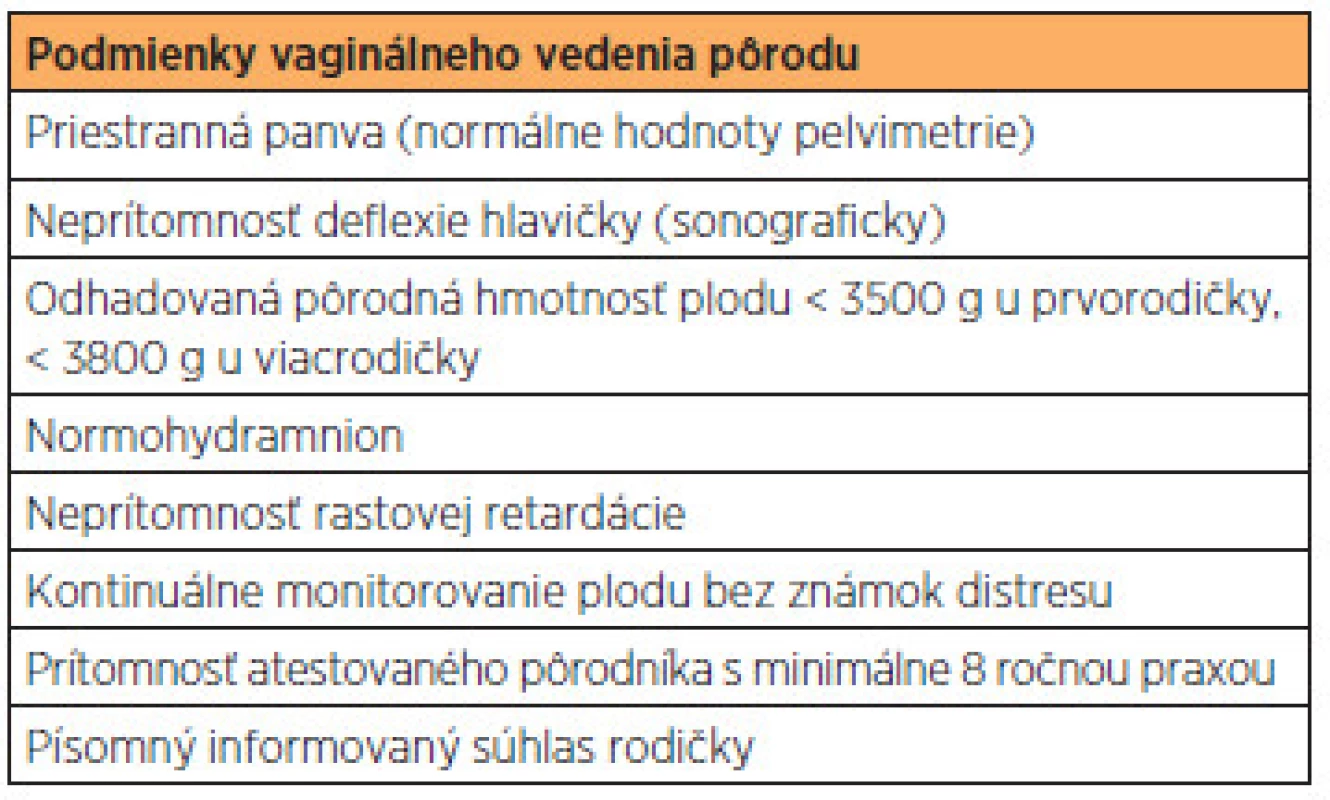
Hlavnými sledovanými parametrami boli: parita, gestačný vek, Apgarovej skóre (AS), pôrodná hmotnosť, pôrodná dĺžka, pohlavie plodu, indikácia SC, mortalita a novorodenecká morbidita, pH z umbilikálnej artérie, kŕče, pobyt na jednotke intenzívnej starostlivosti (JIS), intubácia novorodenca, intrakraniálne krvácanie, poranenie krčnej chrbtice a periférnych nervov, ľahká morbidita zahŕňajúca hematómy a fraktúry dlhých kostí. Práca bola schválená lokálnou etickou komisiou.
Na štatistické porovnanie skupín sme použili T-test (resp. Mannov-Whitneyov test), ANOVA test (resp. Kruskalov-Wallisov test). Na analýzu kategorických hodnôt sme použili χ2-test. Hladina štatistickej významnosti: p < 0,05. Vzhľadom na malé zastúpenie sme pri hodnotení viacplodových gravidít a komplikácii v jednotlivých podskupinách použili na porovnanie základnú deskriptívnu štatistiku (počet, percentuálne zastúpenie).
VÝSLEDKY
Celkový počet sledovaných pôrodov KP bol 299, čo predstavuje 4,4 % všetkých pôrodov v našom perinatologickom centre v rokoch 2007–2011. Všetkých pôrodov v sledovanom období bolo 6748. Jednoplodových gravidít ukončených v termíne bolo 65,9 % (n = 197), počet jednoplodových predčasne ukončených gravidít bol 22,4 % (n = 67) a počet viacplodových gravidít bol 11,7 % (n = 35).
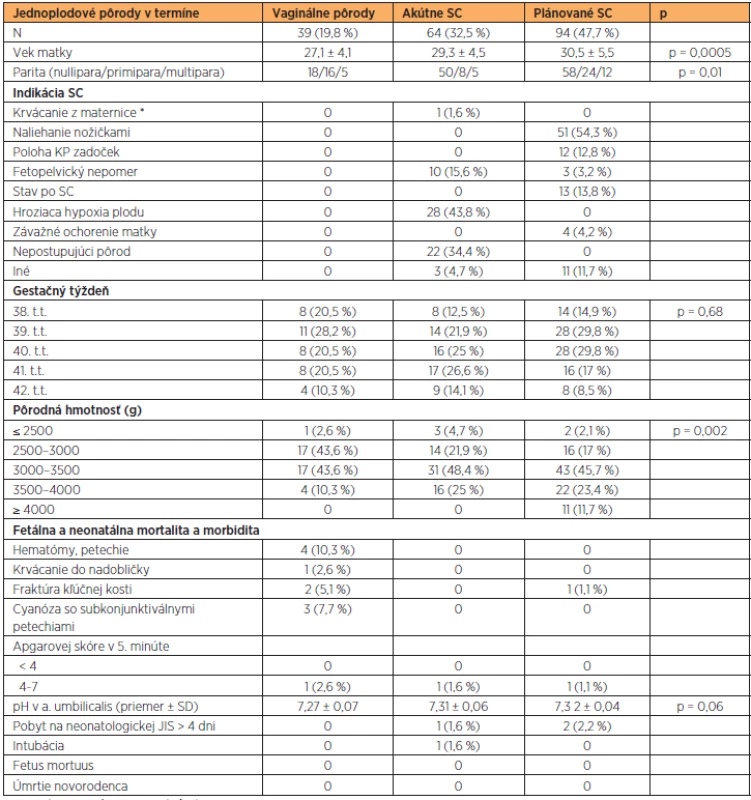
V skupine jednoplodových gravidít v termíne bolo vaginálne ukončených 19,8 % pôrodov(n = 39), akútnym SC bolo ukončených 32,5 % pôrodov (n = 64). Najčastejšou indikáciou bola hroziaca hypoxia plodu, nepostupujúci pôrod a fetopelvický nepomer (43,8 % vs. 34,4 % vs. 15,6 %). Plánovaným SC bolo ukončených 47,7 % pôrodov (n = 94). Najčastejšou indikáciou bolo naliehanie plodu nožičkami a stav po predchádzajúcom SC (54,3 % vs. 13,8 %). Hematóm gluteálnej oblasti a genitálu sa vyskytol v štyroch prípadoch a fraktúra kľúčnej kosti v dvoch prípadoch vaginálnych pôrodov. Závažná morbidita (napr. pobyt na neonatologickej JIS > 4 dni, intubácia, intrakraniálne krvácanie) boli zriedkavé a bez signifikantného rozdielu vzhľadom na spôsob ukončenia gravidity (tab. 2).
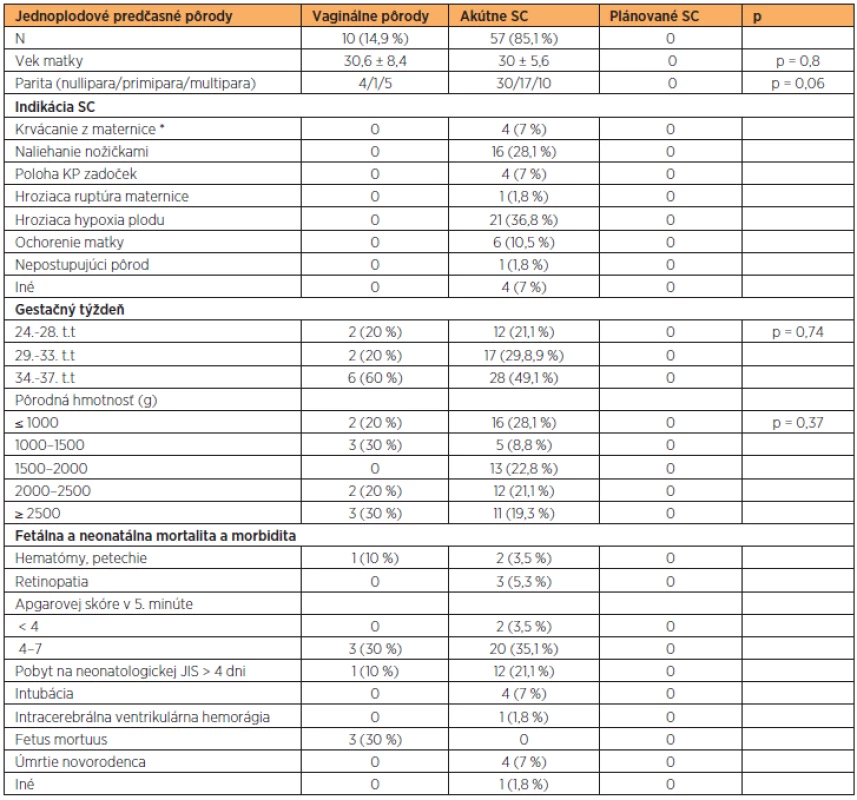
V skupine jednoplodových predčasných pôrodov bolo vaginálne ukončených 14,9 % pôrodov (n = 10) a SC 85,1 % (n = 57). Najčastejšou indikáciou SC bola hroziaca hypoxia plodu a naliehanie nožičkami (36,8 % vs. 28,1 %). Apgarovej skóre < 8 v 5. minúte bolo zistené u 38,6 % (n = 22). Pobyt na neonatologickej JIS > 4 dni bol nutný u 21,1 %(n = 12) predčasných pôrodov ukončených akútnym SC (tab. 3). Úmrtie novorodenca v období 28 dní po pôrode nastalo u 7 % (n = 4) prípadov predčasných pôrodov ukončených per SC z indikácie hroziacej hypoxie plodu (tab. 4). Tieto komplikácie boli skôr spojené s extrémnou nezrelosťou plodu než s pôrodným traumatizmom. Mŕtve plody boli porodené vaginálne v troch prípadoch, pričom všetky boli diagnostikované pri príjme rodičky. Jedno prenatálne úmrtie bolo spojené s akrániom a omfalokélou diagnostikovanou pri sonografickom skríningu v 1. trimestri, pričom pôrod tohto mŕtveho plodu nastal v 35. t.t. V ostatných dvoch prípadoch (28. a 32. t.t.) nebola zistená príčina úmrtia plodu.

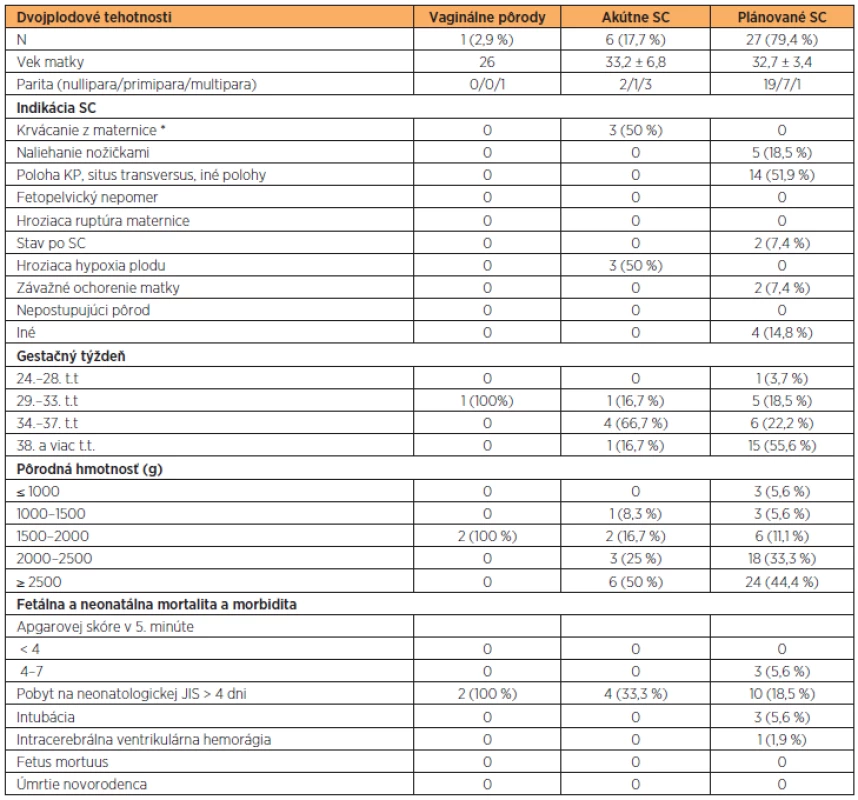
Autori hodnotili samostatne skupinu viacplodových gravidít. Dvojplodová gravidita sa vyskytla v súbore v 11,4 % prípadov (n = 34), trojplodová gravidita v 0,34 % (n = 1). Jeden pôrod gemín (2,9 %) bol ukončený vaginálne v 32. t.t. Akútnym SC bolo ukončených 6 (17,65 %) dvojplodových gravidít. Najčastejšou indikáciou bola hroziaca hypoxia plodu a krvácanie z maternice (à 50 %). Plánovaným SC bolo ukončených 79,41 % pôrodov gemín (n = 27). Novorodenecká morbidita a mortalita dvojčiat je uvedená v tab. 5. Trojplodová tehotnosť bola ukončená SC z dôvodu pravidelných kontrakcií, progresie vaginálneho nálezu a viacplodovej tehotnosti bez komplikácii v 35. t.t. s pôrodnou hmotnosťou zdravých novorodencov 2210, 2050 a 2300 gramov.
DISKUSIA
V našom súbore jednoplodových gravidít s polohou plodu KP ukončených v termíne (n = 197) sme nezistili jednoznačný rozdiel v závažnej fetálnej a neonatálnej morbidite a mortalite v skupine pôrodov ukončených vaginálnou cestou oproti pôrodom ukončeným pomocou akútneho či plánovaného SC. Rietberg a kol. vo svojej retrospektívnej multicentrickej observačnej štúdii s 33 824 pôrodmi s polohou plodu KP zistili sedemnásobne vyšší výskyt AS < 7, trojnásobne častejší výskyt pôrodného traumatizmu a dvojnásobne vyššiu perinatálnu mortalitu u vaginálnych pôrodov v porovnaní s SC. Podobne ako v našej práci boli hodnotené všetky pôrody s polohou plodu KP. Avšak na rozdiel od našej štúdie bola celková frekvencia SC 46,3 % oproti 80,2 % na našom pracovisku [15]. Nesprávne stanovené kritériá na selekciu pacientok s predpokladaným vaginálnym pôrodom najpravdepodobnejšie vysvetľujú zhoršené perinatologické výsledky vaginálnych pôrodov. Staršia metaanalýza zahŕňajúca 22 retrospektívnych štúdií zistila tiež horšiu prognózu vaginálnych pôrodov, avšak metodika obsahovala rovnaké nedostatky (SC boli zastúpené v 20 %) [11]. V retrospektívnych štúdiách s presnými krité-riami na vedenie vaginálneho pôrodu sa nezistili rozdiely v závažnej fetálnej a neonatálnej morbidite a mortalite na základe zvoleného spôsobu ukončenia gravidity [1, 6, 10, 12]. Výhodou uvedených štúdií je zahrnutie všetkých prípadov s polohou KP a homogénny manažment s prísnymi kritériami. V multicentrickej randomizovanej štúdii Term breech trial s 2088 pôrodmi s KP sa odporúča SC ako najbezpečnejší spôsob porodenia dieťaťa s polohou KP z dôvodu signifikantne nižšej perinatálnej mortality, neonatálnej mortality alebo závažnej neonatálnej morbidity pri plánovanom SC ako v skupine s plánovaným vaginálnym pôrodom – 17 z 1039 (1,6 %) vs. 52 z 1039 (5 %); RR 0,33 (95%CI: 0,19–0,56) (p < 0,0001) [9]. Výhodou tejto štúdie je, že sa jedná o štúdiu z 26 krajín sveta s presnými vstupnými a vylučovacími kritériami. Napriek tomu je kritizovaná pre nedostatky, ktoré mohli podstatným spôsobom ovplyvniť výsledky. Do štúdie boli zaradené aj úmrtia plodov a novorodencov nezávislé od zvoleného spôsobu vedenia pôrodu. Časť pôrodov bolo vedených nedostatočne kvalifikovanými zdravotníckymi pracovníkmi vo vedení pôrodov s polohou plodu KP. V nie-ktorých centrách v dôsledku vylučovacích kritérií pre randomizáciu bolo zaradených iba 1 % žien, čo znižuje validitu celej štúdie [18]. Aj napriek roz-dielom perinatálnych výsledkov s horšou prognózou pre vaginálne pôrody sa neukázalo spomalenie neurologického vývinu vo veku 2 rokov medzi skupinou detí porodených plánovaným SC a plánovaným vaginálnym pôrodom [21]. Vyhnúť sa nedostatkom predchádzajúcej štúdie mala za cieľ francúzsko-belgická multicentrická prospektívna observačná štúdia PREMODA. Zaradených bolo 8105 rodičiek (5579 ukončených per SC, 2526 vaginálnym pôrodom). Nezistil sa signifikantný rozdiel v perinatálnej mortalite (0,08 % vs. 0,15 %) alebo závažnej morbidite (1,6 % vs. 1,45 %) medzi skupinami ukončenými vaginálnym pôrodom a plánovaným SC. Jediný rozdiel bol zaznamenaný vo výskyte AS < 4 v 5. minúte (0,16 % vs. 0,2 %) [8]. Naša práca potvrdzuje výsledky štúdie PREMODA, avšak v našom súbore sme nezistili rozdiel v AS < 4.
V skupine predčasných pôrodov bolo vaginálne ukončených 14,9 % pôrodov (n = 10) a akútnym SC 85,1 % pôrodov (n = 55). Dôvodom akútneho SC boli v 93 % závažné dôvody na ukončenie tehotenstva ohrozujúce matku a/alebo dieťa. Samotná poloha KP zadočkom ako indikácia SC bola prítomná u 7 % predčasných pôrodov (tab. 3). Závery doteraz publikovaných štúdií uprednostňujú ukončenie gravidity per SC ako bezpečnejší spôsob vzhľadom na stav predčasne narodeného novorodenca [2, 5]. Neonatologické výsledky detí porodených vaginálne alebo SC v našom súbore je porovnateľný, ale vzhľadom na možnú chybu malých čísel sa nedá zovšeobecniť. Porodenie mŕtveho plodu sa v súbore vyskytlo trikrát, vo všetkých prípadoch išlo o vaginálny pôrod. Jedno prenatálne úmrtie bolo spojené s akrániom a omfalokélou diagnostikovanou v rámci skríningu v 1. trimestri. Pôrod mŕtveho plodu nastal v 35. t.t. V ostatných dvoch prípadoch (v 28. t.t. a v 32. t.t). nebola zistená príčina úmrtia. Úmrtie novorodenca sa vyskytlo štyrikrát po pôrode SC (7 %), čo zodpovedá výsledkom iných kliník [13]. Podrobná analýza prípadov (tab. 4) nepreukázala príčinu úmrtia v spôsobe vedenia pôrodu, ale v závažnom klinickom stave predčasne narodeného novorodenca. Prístup k indikovaniu vaginálneho pôrodu alebo k ukončeniu prostredníctvom SC v našom perinatologickom centre neviedol k horším perinatologickým výsledkom.
U viacplodových gravidít s KP je v našom perinatologickom centre uprednostňované ukončenie per SC (tab. 5). I keď nedávna prehľadová práca nevykazuje lepšie perinatologické výsledky pri ukončení prostredníctvom SC oproti vaginálnemu pôrodu u dvojplodovej gravidity s polohou plodu/plodov KP [17].
Nedostatkom práce je relatívne malý súbor pacientov jedného perinatologického centra. Rozdelenie súboru na homogénne podskupiny pri vyššom počte sledovaných rodičiek (gravidity ukončené v termíne, pred termínom a viacplodové) a presné indikácie vaginálneho vedenia pôrodu by zvýšili relevantnosť výsledkov.
ZÁVER
Autori publikujú výsledky presne definovaného manažmentu gravidít s KP jedného perinatologického centra. Nezistili rozdiel v neonatologickej morbidite a mortalite vzhľadom na spôsob ukončenia gravidity s polohou plodu KP medzi vaginálne vedenými pôrodmi a graviditami ukončenými akútnym alebo plánovaným SC u jednoplodových gravidít v termíne. Najčastejšími indikáciami pre SC boli: naliehanie nožičkami, fetálna hypoxia a prolongovaná 1. pôrodná doba. Mortalita u predčasných pôrodov bola spojená s ťažkou nezrelosťou novorodenca a nemala vzťah k manažmentu pôrodu.
Napriek uvedeným záverom s inklináciou k ukončeniu pôrodu KP formou SC treba uviesť, že „umenie čakať je náročné a nie každý pôrodník má odvahu a trpezlivosť na spontánny pôrod KP. Toto umenie sa stáva ešte zložitejším, ak je pôrodník netrpezlivý rovnako, ako sú učitelia za ním.“ [14].
Práca bola podporená projektomCentrum excelentnosti pre perinatologický výskum (CEPV I), ITMS: 26220120016, ktorý je spolufinancovaný zo zdrojov EÚ, projektom Dobudovanie Centra excelentnosti pre perinatologický výskum (CEPV II), ITMS: 26220120036, ktorý je spolufinancovaný zo zdrojov EÚ, grantom APVV-0315-11 a VEGA 1/0283/12.
MUDr. Jana Siváková
Gynekologicko-pôrodnícka klinika
JLF UK a UNM
Kollárova 2
036 59 Martin
e-mail: janka.sivak@gmail.com
Zdroje
1. Albrechtsen, S., Rasmussen, S., Reigstad, H., et al. Evaluation of a protocol for selecting fetuses in breech presentation for vaginal delivery or cesarean section. Am J Obstet Gynecol, 1997, 177, p. 586–592.
2. Bergenhenegouwen, LA., Meertens, LJ., Schaaf, J., et al. Vaginal delivery versus caesarean section in preterm breech delivery: a systematic review. Eur J Obstet Gynecol Reprod Biol, 2013.
3. Bracht, DPE. (1882—1969) of Berlin and his ‘‘breech’’ manoeuvre. Archives of Disease in Childhood: Fetal and Neonatal Edition [serial on the Internet] 2003:88. Dostupné na internete: http://0- fn.bmj.com.library.newcastle.edu.au/content/88/1/F76.long.
4. Carayol, M., Blondel, B., Zeitlin, J., et al. Changes in the rates of caesarean delivery before labour for breech presentation at term in France: 1972–2003. Eur J Obstet Gynecol Reprod Biol, 2007, 132, p. 20–26.
5. Demirci, O., Tuğrul, AS., Turgut, A., et al. Pregnancy outcomes by mode of delivery among breech births. Arch Gynecol Obstet, 2012, 285, p. 297–303.
6. Giuliani, A., Schöll, WM., Basver, A., Tamussino, KF. Mode of delivery and outcome of 699 term singleton breech deliveries at a single center. Am J Obstet Gynecol, 2002, 187, p. 1694–1698.
7. Glezerman, M. Five years to the Term Breech Trial: the rise and fall of a randomized controlled trial. Am J Obstet Gynecol, 2006, p. 20–25.
8. Goffinet, F., Carayol, M., Foidart, JM., et al. Is planned vaginal delivery for breech presentation at term still an option? Results of an observational prospective survey in France and Belgium. Am J Obstet Gynecol, 2006, 194, p. 1002–1011.
9. Hannah, ME., Hannah, WJ., Hewson, SA., et al. Planned caesarean section versus planned vaginal birth for breech presentation at term: a randomised multicentre trial. Term Breech Trial Collaborative Group. Lancet, 2000, 21, 356, 9239, p. 1375–1383.
10. Hellsten, C., Lindqvist, PG., Olofsson, P. Vaginal breech delivery: is it still an option? Eur J Obstet Gynecol Reprod Biol, 2003, 111, p. 122–128.
11. Cheng, M., Hannah, M. Breech delivery at term: a critical review of the literature. Obstet Gynecol, 1993, 82, p. 605–618.
12. Kayem, G., Goffinet, F., Clément, D., et al. Breech presentation at term: morbidity and mortality according to the type of delivery at Port Royal Maternity hospital from 1993 through 1999. Eur J Obstet Gynecol Reprod Biol, 2002, 102, p. 137–142.
13. Kayem, G., Baumann, R., Goffinet, F., et al. Early preterm breech delivery: is a policy of planned vaginal delivery associated with increased risk of neonatal death? Am J Obstet Gynecol, 2008, 198, p. 289.e1-6.
14. Kotaska, A., Menticoglou, S., Gagnon, R. SOGC clinical practice guideline: Vaginal delivery of breech presentation: no. 226, June 2009. Int J Gynaecol Obstet, 2009, 107, p. 169–176.
15. Rietberg, CC., Elferink-Stinkens, PM., Brand, R., et al. Term breech presentation in The Netherlands from 1995 to 1999: mortality and morbidity in relation to the mode of delivery of 33824 infants. BJOG, 2003, 110, p. 604–609.
16. Rietberg, CC., Elferink-Stinkens, PM. , Visser, GH. The effect of the Term Breech Trial on medical intervention behaviour and neonatal outcome in The Netherlands: an analysis of 35,453 term breech infants. BJOG, 2005, 112, p. 205–209.
17. Steins Bisschop, CN., Vogelvang, TE., May, AM., Schuitemaker, NW. Mode of delivery in non-cephalic presenting twins: a systematic review. Arch Gynecol Obstet, 2012, 286, p. 237–247.
18. Stuart, IP. Term breech trial. Lancet, 2001, 357, p. 228.
19. Sullivan, EA., Moran, K., Chapman, M. Term breech singletons and caesarean section: a population study, Australia 1991-2005. Aust N Z J Obstet Gynaecol, 2009, 49, 5, p. 456–460.
20. Unzeitig, V., Binder, T., Velebil, P. Doporučený postup při vedení prenatální péče a porodu donošeného plodu v poloze podélné koncem pánevním. Čes Gynek, 70, 2005, 6, s. 462.
21. Whyte, H., Hannah, ME., Saigal, S., et al. Term Breech Trial Collaborative Group. Outcomes of children at 2 years after planned cesarean birth versus planned vaginal birth for breech presentation at term: the International Randomized Term Breech Trial. Am J Obstet Gynecol, 2004, 191, p. 864–871.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2014 Číslo 2
Nejčtenější v tomto čísle
- Prebioptické a bioptické metody při screeningu a diagnostice karcinomu děložního hrdla
- Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
- Nové pohľady na funkčnú morfológiu klitorisu
- Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
