Dvě kazuistiky porodů s příznaky embolismu plodovou vodou v letech 2002–2012 s různými výsledky v Krajské zdravotní a. s., Nemocnice Děčín, o.z.
Different outcome in two case reports of births showing symptoms of amniotic fluid embolism in the years 2002 and 2012 in the district hospital of Decin
This paper presents two case reports of amniotic fluid embolism quite identical in the onset of symptoms, 1,20 hr, respectively 1,40 hr after extraction of the fetus during delivery by caesarean section, both births were induced by prostaglandins. Both newborns were male. One patient died with autopsy providing evidence of massive pulmonary embolism, laboratory findings showed hemolysis. The second patient survived with neurological disorders, laboratory findings temporarily showed nonspecific antibodies. Both patients were subdued to hysterectomy, no trace of amniotic fluid components were found in the uterine vessels in either one of them.
Keywords:
amniotic fluid embolism, cardiac arrest, disseminated intravascular coagulation, maternal morbidity, maternal mortality, pregnancy, haemolysis, nonspecific antibodies
Autoři:
D. Žáková 1; L. Trudáková 1; F. S. Farhat 1; Ž. Kalixová 2; I. Náhlík 2; J. Rejholec 2; R. Lejčková 3; S. Bareš 3; Z. Hankeová-Bonhome 3; R. Reicho 3; J. Paličková 3; J. Ullrychová 4
Působiště autorů:
Gynekologicko-porodnické oddělení Krajské zdravotní, a. s., Nemocnice Děčín
1; Chirurgie, JIP Krajské zdravotní, a. s., Nemocnice Děčín
2; ARO Krajské zdravotní, a. s., Nemocnice Děčín
3; Hematologické oddělení Krajské zdravotní, a. s., Nemocnice Děčín
4
Vyšlo v časopise:
Ceska Gynekol 2015; 80(4): 302-308
Souhrn
Práce předkládá dvě kazuistiky embolismu plodovou vodou s počátkem vcelku shodných příznaků 1:20 hod, resp. 1:40 hod po vybavení novorozence při porodu ukončeném císařským řezem, oba porody byly indukovány prostaglandiny. Oba novorozenci byli mužského pohlaví. Jedna pacientka zemřela s pitevním nálezem masivní plicní embolie a jako vedlejší laboratorní nález měla hemolýzu. Druhá pacientka přežila s neurologickými následky, jako vedlejší laboratorní nález měla na přechodnou dobu pozitivní nespecifické protilátky. U obou pacientek byla provedena hysterektomie, v děložních cévách ani jedné z nich nebyly nalezeny složky plodové vody.
klíčová slova:
embolismus plodovou vodou, srdeční zástava, diseminovaná intravaskulární koagulopatie, mateřká mortalita, mateřská morbidita, těhotenství, hemolýza, nespecifické protilátky
ÚVOD
Embolismus plodovou vodou (AFE) je dramatická a často fatální náhlá příhoda, kdy pronikne plodová voda do intravaskulárního kompartmentu těhotné ženy či rodičky a vyvine se v dramatickou hemodynamicko-respirační, centrálně-neurologickou a hematologickou příhodu, která je neodhadnutelná a nenadálá. Data z národních registrů pro AFE říkají, že proces je více podobný anafylaxi než embolii [14, 16]. Patofyziologie zatím nebyla objasněna. Symptomy jsou respirační selhání s cyanózou (51 %), kardiovaskulární kolaps (27 %), křeče typu grand mal (10 %) a krvácení (12 %) [15]. U pacientek, které přežijí počáteční inzult déle než 1 hodinu, se ve 40 % vyvine diseminovaná intravaskulární koagulopatie (DIC) [2].
Mezi rizikové faktory pro vznik AFE se řadí alergie v anamnéze, věk na 35 let, kouření v těhotenství, diabetes mellitus. Z těhotenských rizikových faktorů je nutno brát v úvahu mnohočetné těhotenství, polyhydramnion, velký plod, preeklampsie a eklampsie, hypertenze, poruchy placentální inserce, abrupce placenty, poruchy naléhání plodu. Z porodnických to je indukce porodu, operační porody jak plodu, tak placenty a děložní poranění.
První zmínka o embolii plodovou vodou je obvykle připisována Mayerovi, publikovaná byla v roce 1926 [13]. Nicméně Attwood navrhl, aby za prvně popsané AFE bylo považováno 23 posmrtně popsaných případů M. Baillie z roku 1825 [3]. Další popis tohoto syndromu se objevil v roce 1941 v Journal of American Medical Association [19, 20], kde Steiner a Lushbaugh popsali osm mateřských úmrtí v Chicago Lying-In Hospital v důsledku amniotic fluid embolism syndrom (AFES), kdy se u rodiček při pitvě nalezlo v plicích velké množství fetálních buněk. Odhadli z jim dostupných dat, že četnost této smrtící příhody je 1 na 8000 těhotných, a usoudili, že diagnóza může být potvrzena pouze při pitvě. Alternativní odhad 1 na 80 000 těhotenství byl stanoven Lewisem v roce 1964 ve Velké Británii. Tato míra prevalence 1 na 8000 či na 80 000 je od té doby často citována v porodnické literatuře a nebyla od té doby revidována. Do roku 1950 bylo hlášeno pouze 17, resp. 40 případů, po roce 1950 bylo zdokumentováno více než 400 případů. Paradoxně tedy pouhá skutečnost přežití byla do nedávné doby považována za důkaz, že daná rodička neprodělala embolismus plodovou vodou. V porodnické literatuře se objevují kazuistiky, které popisují stejný klinický průběh jak u přeživších, tak i u zemřelých pacientek, kde se pitvou potvrdil AFE. Vzhledem k tomu, že neexistovala klinická definice AFES pro přeživší pacientky, vznikly v USA a Velké Británii národní registry pro embolismus plodovou vodou. AFE může nastat po celou dobu gravidity nebo porodu a jeden případ byl popsán i 32 hodin po porodu [18].
Na konferenci Kritické stavy v porodnictví 2012 v Praze referovali slovenští kolegové o třech případech AFE během jednoho roku na jednom pracovišti. Dále bylo na konferenci prezentováno několik dalších kazuistik AFE a bylo konstatováno, že AFE přibývá. Byl vznesen požadavek vzhledem ke stoupajícímu počtu AFE na potřebu založit registr pro AFE i v ČR – střední Evropě – Evropě.
Proto si dovoluji předložit dva případy AFE z bývalé okresní nemocnice v českém pohraničí z let 2002–2012, kdy bylo v Děčíně 8740 porodů, tzn. 1 případ na 4370 porodů.
VLASTNÍ POZOROVÁNÍ 1
V říjnu 2007 skončil první případ úmrtím rodičky 3 hodiny po vybavení plodu při urgentním císařském řezu.
OA: migrenózní cefalea, krevní skupina B, Rh pozitivní, alergie neudává.
SA: středoškolské vzdělání, rozvedená, žijící s otcem očekávaného dítěte ve společné domácnosti a 2 dcerami z předchozího manželství.
Abúzus: 0.
GA: dvakrát spontánní porod novorozenců ženského pohlaví, v roce 1987 3600 g, roku 1993 3500 g.
NO: 43letá rodička, III. gravidita / III. para, 160 cm / 53→63kg, v graviditě podstoupila amniocentézu z indikace věku těhotné v 17. týdnu gravidity, ve 33. hebd. pocit dyspnoe, internistou uzavřeno jako syndrom veny caudalis v kombinaci s anémií (KO: Hb=98, Htk=30, Ery=4,05, Leu=9,6, Tr=207) a psychickou nadstavbou. EKG: respirační arytmie. Nasazena substituční terapie preparátem železa, Diazepam tbl. při potížích.
Rodička byla přijata k indukci porodu 25. 10. in hebd. 39.+0 pro symfyzeolýzu a přání pacientky, preindukce Prostinem 3 mg do zadní klenby. Další den pro progresi nálezu na hrdle indukce Prostinem 0,5 mg intracervikálně dvakrát. Po pěti hodinách minimální progrese nálezu, podle kardiotokografu (CTG) známky intrauterinní hypoxie plodu, indikováno ukončení těhotenství císařským řezem (SC), kde byla krevní ztráta 1000 ml. Pro hypotonii děložní při končící operaci aplikován Prostin 15M i.m., dále byla děloha stažená, nekrvácí, objednány krev, plazma, odběr koagulačních parametrů, pacientka přeložena na pooperační pokoj.
Časový přehled klinického vývoje symptomů:
13:30–14:20 SC pro nezdařenou indukci, patologické CTG; novorozenec ♂ 3420 g / 50 cm, Apgarové skóre (AS) 3, 7, 10.
14:45 komunikace s pacientkou.
14:55 dyspnoe, hypotenze 70/50, metroragie, transport na JIP.
15:15 zástava dechu, ihned zahájena kardiopulmonální resuscitace (KPR).
15:35 zástava oběhu, za KPR příprava operace – hysterektomie 16:00.
16:35 při končící hysterektomii ukončena KPR jako neúspěšná a konstatován exitus letalis.
Celkem bylo podáno: Voluven 1500 ml, fyziologický roztok 1500 ml, plazma: 8 transfuzních jednotek (TU) + 10 TU erytrocytární masy, pa-cientka napojena na UPV, FiO2 100%. Injektomatem podán Noradrenalin (5 amp. do 50 ml F 1/1) 10 ml/hodinu. Postupně zavedeny centrální žilní katétry do obou venae subclaviae, frakcionovaně podáván i.v. adrenalin, celkem 16 ampulí, atropin 5 ampulí. Během kardiopulmonální resuscitace opakované ataky komorové fibrilace, proto byla celkem třikrát provedena elektrická defibrilace výbojem 360 J. Přes provedené defibrilace se nedaří obnovit spontánní srdeční aktivitu. Během stále probíhající KPR a volumoresuscitace byl připravován operační sál k urgentnímu výkonu. Pacientka byla za probíhající KPR převezena v 16:00 na operační sál, kde byla provedena hysterektomie pro metroragii, při končící hysterektomii ukončena KPR jako neúspěšná a konstatován exitus letalis.
Z pitevního protokolu: AFE s masivním nálezem plodových epitelií v plicních cévách matky.
Laboratorní vyšetření: z odběru ve 14:20 silně hemolytický vzorek krve na koagulační parametry, protilátky nezmiňovány.
Histologický nález z dělohy: stěna dělohy s prosáklým hypertrofickým, ložiskově prokrváceným myometriem. V některých řezech zastižena na povrchu decidua s invazí trofoblastu, který proniká i do povrchové vrstvy myometria. Četné drobné cévy dilatované a naplněné krví s příměsí mononukleárních a hlavně neutrofilních leukocytů. V cévách nebyly nalezeny buněčné součásti plodové vody.
Podle ex post sdělení rodinného příslušníka měla rodička z porodu strach, že jej nepřežije.
VLASTNÍ POZOROVÁNÍ 2
V březnu 2009 se uskutečnil porod se stejným průběhem jako první případ s dominantní hypotenzí, rodička přežila s hysterektomií, neurologickými následky, iatrogenními popáleninami.
Vedlejší laboratorní nález: přechodná pozitivita nespecifických protilátek v séru, bez hemolýzy.
OA: vcelku bezvýznamná, 10/2004 exstirpace uzlinky z laterálního krčního trojúhelníku vlevo, histologie: chronická nespecifická lymfadenitis s aktivací T i B zóny, s mírnou fibrózou a mírnou atrofií.
Krevní skupina A1, Rh pozitivní, protilátky v graviditě ze 12. 8. 2008 negativní.
Alergie: neudává.
SA: vysokoškolské vzdělání, svobodná, žijící s otcem dětí ve společné domácnosti.
Abúzus: 0.
GA: jednou SC v roce 2001 pro hrozící intrauterinní asfyxii, roku 2004 umělé přerušení gravidity.
NO: 35letá rodička, III. gravidita / II. para, gravidita s fyziologickým průběhem až na amniocentézu v 17. týdnu gravidity pro zvýšené riziko výskytu morbus Down z biochemického screeningu a pro hraniční věk, s výsledkem 46,XY, bez prokazatelné patologie.
V termínu porodu hraniční TK 137/90…130/85, P 100/min, zdravá, léky neužívá, Subjektivně bez obtíží, nauzeu i cefaleu neguje, občasné tonizace, pohyby plodu (PP) přítomny, CTG – fyziologický, reaktivní záznam, gravidita 40+0 týdnů, laboratorní hodnoty fyziologické: Leu=8,2; Ery=3,84; Hb=122; Htk=35,7; Tr=156, kyselina močová v séru 204,00. Poznámka laboře: opakovaně ve výsledku KO: lymfocyty s plazmatickou reakcí, toxická granulace.
Dne 11. 3. byla přijata na oddělení se závěrem: graviditas hebd. 41+0, GBS pozitivní, cervix score (CS) 1, stav po SC, III. gravidita / II. para, zahájena preindukce: na noc 3 mg Prostinu E 2 vaginální tbl., k porodu profylaxe PNC.
12. 3.: pokračováno na noc v preindukci porodu, celkem podáno 2×3 mg Prostinu E2 do zadní klenby, pacientka je bez obtíží, nepravidelné tonizace,1 plod v poloze podélné hlavičkou, postavení I., vaginální nález beze změny, hrdlo uzavřené, CS 1–2.
13.3. v 9:20: subjektivně: od 2. hodiny v noci začala pozorovat kontrakce, zatím nepravidelné, PP cítí dobře, objektivně: pro progresi CS Hamiltonova mechanická indukce + 1. Prostin 0,5 mg do hrdla, kontrakce po 5–15 minutách různé intenzity, CTG fyziologický.
13.3. ve 12:00: nepatrná progrese nálezu na hrdle děložním, 2. Prostin 0,5 mg do hrdla. Kontrakce po 7–8 minutách, slabé, CTG fyziologický.
13.3. ve 12:50: subjektivně: výrazně bolestivá jizva po předchozím SC, objektivní nález: jednou decelerace v CTG záznamu s dlouhým návratem na bazální frekvenci, ultrazvukem zjištěno ztenčení jizvy po předchozím SC na 2,2–3 mm – hrozící ruptura jizvy po předchozím SC a známky hypoxie na začátku porodu, proto indikováno ukončení porodu císařským řezem.
13.3. ve 13:05: sectio caesarea sec. Geppert iterativa, novorozenec ♂ 3540 g /50 cm, AS 9, 10, 10.
Indik: grav hebd. 41.+2, stp SC 12/01, hrozící ruptura v jizvě po předchozím SC, suspektní CTG.
Bezproblémový průběh operace s odhadnutou krevní ztrátou 400 ml v celkové anestezii, Redonův drén vypíchnut skrz stěnu břišní vlevo od laparotomie, peroperačně aplikováno kromě anestetik (Tracrium, Fentanyl, Dormicum), 1000 ml infuzních roztoků, Cefazolin i.v., Fraxiparine s.c., Ergometrin i.v., při opuštění operačního sálu TK 130/90, P 90/min. Anesteziologem naordinován Dolsin 100 mg i.m. po šesti hodinách, 1500 ml infuzních roztoků.
14:10 Kontrola pacientky operatérem na pooperačním pokoji, Redon odvádí minimálně, děloha stažená, fundus děložní sahá k pupku, lochia sangvinolentní, přiměřeně. Podána obvyklá pooperační směs i.m. (Dolsin 100 mg + Plegomazin 12,5 mg). TK 120/80, P 85/min.
13.3./ 14:45 Volán operatér k pacientce po operaci s prokrváceným krytím operační rány a koagulem vlevo u boku pacientky.
Objektivně: pacientka je bledá, TK 120/60,P 90/min, operační rána nekrvácí, kolem Redonu krvácení již neprokázáno, takže původně naplánovaný opich krvácení z pravděpodobně napíchnuté a.epigastrica jehlou Redonova katétru nebyl proveden, koagulum a krev odhadem maximálně 500 ml. Pacientka pod vlivem Dolsinu a Plegomazinu, úměrně medikaci komunikuje, ptá se na dítě, informována. Redon od operace odvedl 30 ml krvavé tekutiny, moč z Foleyova katetru čirá.
Pacientka dále nekrvácí, je převlečena, přesunuta na čistou postel, pro jistotu 2 žilní vstupy, opakované vyšetření ultrazvukem i s arteficiální náplní močového měchýře neprokázalo volnou tekutinu v dutině břišní. TK 120/60, P 90/min. Postupně nastalo zhoršování stavu s dominantním a nevysvětlitelným poklesem TK na 62/32,P 80/min. Saturace O2 99 %, bez průkazu pokračující krevní ztráty, v 15:30 domluven preventivně překlad na JIP ke stabilizaci stavu. Na JIP není volné lůžko, musí se připravit. 15:40: Děloha sahá fundem tři prsty nad pupek a na UZ se mírně plní koaguly, exprese koagul, děloha pak stažená po krátké manuální kompresi, aplikován Prostin 15M i.m. 16:05 UZ s arteficiální náplní močového měchýře fyziologickým roztokem – volná tekutina v dutině břišní neprokázána, děloha stažená, v pochvě patrná koagula, zahájen transport na JIP, TK 73/43, P 119/min, záchvat křečí – aplikován Apaurin 10 mg i.v.a dokončen transport na JIP, kde je již přítomna anestezioložka, u pacientky se objevily lapavé povrchní dechy, okamžitě intubace, napojena na UPV a 100% O2, zajištěna vena subclavia dx., aplikováno 2 TU erytrocytární masy přetlakem, 2× zahřátý Voluven à 500 ml,1000 ml zahřátého fyziologického roztoku. Anestezioložka do centrálního katétru aplikuje kontinuálně injektomatem adrenalin. Asi po 30 minutách intenzivní volumoterapie a oběhové podpory na EKG frekvence pulzu asi 130´, saturace O2 postupně dosahuje 98 % až 100 %. Pletyzmografický záznam z prstu vykazuje sice periferní pulzovou aktivitu, leč krom karotid a femorálních arterií není nikde na periferii hmatná pulzace, horní končetiny zůstávají mramorované, pacientka podchlazená. Pro rozvoj atonie děložní s krvácením je indikována gynekologem revizní operace a hysterektomie. Pacientka s neměřitelným TK převezena na operační sál, kde byla v 17:15 provedena nekomplikovaná hysterektomie, klinické známky DIC v peroperačním období nejsou. Děloha atonická, dutina břišní bez volné krve či tekutiny. Krevní ztráta při hysterektomii maximálně 300 ml. Peroperačně podáno další 3 TU erytrocytární masy a 3 TU plazmy. Z operačního sálu byla pacientka převezena k další péči na ARO (terapie: Dormicum, Fentanyl, Hydrocortison, Haemocompletan, Ranital, Cefazolin, Fraxiparin, Calcium gluconicum, Noradrenalin, Tetraspan, opakovaně podání erytrocytární masy i plazmy do úpravy laboratorních parametrů. Nimbex, Solumedrol, Novoseven, Cerucal, Ambrobene, Furosemid, HMR inzulin, trombocytární náplavy, Metronidazol, Antithrombin III immuno, Novalgin, Propofol, Macmiror, Meronem, Mivacron.Vak Nutriflex lipid plus, infuze).
Pro přetrvávající hypotenzi na oddělení ARO byl zhodnocen průběh a vedl k vyslovení příčiny celého stavu: pravděpodobně AFE. Pro přetrvávající hypotermii pacientka zahřívána termofory napuštěných vodou z vodovodu (52 °C), kde se objevily po krátké době (max. 15 minut) v místě přiložení i přes textilní zábal projevy popálení I.– II. stupně, termofory byly ihned sejmuty.
Histologie z dělohy 1795/2009. K histologickému vyšetření byla zaslána zvětšená děloha ve dvou částech, celkový rozměr 17×13×8 cm. Děložní hrdlo nepřehledné, prokrvácené. V distální části dutiny děložního těla zjištěna koagula, koagula v tloušťce do maxima 5 mm pokrývají celý povrch děložní dutiny. Místo inzerce placenty není makroskopicky patrné. Myometrium těla tloušťky 45 mm.
Děložní hrdlo: edém a ložiska rozsáhlého prokrvácení ve sliznici i v myometriu.
Děložní tělo: hyperplazie myometria. Endo-metrium decidualizované, ložiskově regresivně změněné a prokrvácené, s výrazně dilatovanými cévami. Některé cévy v endometriu i v myometriu s počínající trombózou, v nečetných cévách nelze vyloučit přítomnost amniálních epitelií. V decidue a v přilehlých povrchových úsecích myometria zastiženy ojedinělé buňky syncitiotrofoblastu. Bylo zpracováno více řezů z různých míst dutiny děložního těla, choriové klky (části placenty) nebyly nalezeny.
Imunohistochemické vyšetření: Epitelie z plodové vody nebyly ve vyšetřených vzorcích v luminu cév zastiženy.
14. 3./1:24 hodin: vedlejší nález v hematologických vyšetřeních – pozitivní protilátky na celý panel v enzymu, Coombs neg. Pro SONO nález hemoperitonea ve 2:23 rozhodnuto o revizi dutiny břišní. 2:45–3:15 laparotomická revize dutiny břišní s evakuací hemoperitonea (asi 1800 ml koagul i tekuté krve), zdroj krvácení nebyl nalezen, pouze difuzní sáknutí v pánvi po předchozí operaci při rozvinuté diseminované intravaskulární koagulopatii (DIC), provedena byla tamponáda malé pánve a Retziova prostoru podle zásad Damage Control Surgery. Následně se pokračovalo na ARO v úpravě koagulačních parametrů, krevního obrazu ve spolupráci s hematologem, acidobazické rovnováhy, TK, opakovaně kontrolní sono břicha k monitoraci eventuálního krvácení do dutiny břišní. Konzultován byl tým ÚPMD Praha pro život ohrožující krvácení. 14. 3./6:45 jaterní testy: ALT=5,35; AST=6,7, bili +AFOS v normě, vedlejší nález v hematologických vyšetřeních – pozitivní protilátky na celý panel v enzymu.
15. 3./9:45 kontrolní sono břicha: volná tekutina v dutině břišní bez progrese, postupná úprava koagulačních parametrů, krevního obrazu a vnitřního prostředí. 15. 3./15:28 Operační tým ÚPMD provedl revizi dutiny břišní II. s odstraněním tamponády malé pánve a Retziova prostoru, oboustrannou ligaturu hypogastrických arterií, drenáž dutiny břišní. Dutina břišní při operaci vyplněna sang. tekutinou v celkovém objemu asi 300 ml. Koagula nejsou přítomna.
17. 3./6:45 vedlejší nález v hematologických vyšetřeních: nespecifické protilátky již negativní. JT: ALT=3,61; AST=2,13; bilirubin i AFOS v normě.
12:05 RTG plic vleže: vyšší postavení bránice s bohatší kresbou epifrenálně vpravo.
Závěr: Kompresivní kresba epifrenálně vpravo, v diferenciální diagnóze nelze vyloučit počínající infiltrát. 20. 3. po postupném odvykání od servoventilátoru pacientka extubována, dechově pak dostatečná při bronchoskopickém odsátí a dechové rehabilitaci. Po plném odtlumení odkryt inzult centrální nervové soustavy (CNS) – pravostranná hemiparéza s přechodnou afázií.
21. 3./13:54 CT mozku: bez patologického nálezu.
24. 3. – 1. den odpovídá koherentně jednoduchými větami. Laparotomie klidná, hojí se per primam intentionem, přeložena na ARO Nemocnice Na Homolce, Praha, k hyperbarické oxygenační terapii pro posthypoxickou encefalopatii 20 HBO à 60 min při přetlaku 1 ATA ve 100% O2. 26. 3. NMR mozku: ischemické postižení kortikální v oblasti levé hemisféry s maximem frontálně a parietálně vlevo, méně temporálně vlevo, minimálně okcipitálně vlevo, diskrétně i temporálně vpravo. Poměrně významné ischemické postižení bazálních ganglií vlevo a diskrétněji i pallida vpravo. Hemoragická infarzace či stav po drobném krvácení v pravé mozečkové tonzile.
4 4. neurologie: zlepšení proti minulému vyšetření, jasně zlepšena pletencová hybnost pravé horní končetiny (PHK) a náznak pohybu ve všech segmentech PHK, zůstává centrální paréza n. VII, n. XII a fatická porucha. Zásadní je dlouhodobá rehabilitace, podle NMR je kortikální postižení, ale dráhy včetně capsula interna se zdají intaktní.
9.–23. 4. postupně chirurgicky řešeny popáleniny III. stupně po přiložených termoforech (5–8 %) autotransplantací kůže po vyřešení MRSA sepse (od 29. 3.), kdy přechodná renální tubulární léze po antibioticích.
Následná rehabilitace: střídavě MN Ústí n/L, Rehabilitační ústav Kladruby téměř do konce roku 2009. Neurologický nález v říjnu 2009: přetrvává lehká dysartrie, centrální paréza n. VII, lehká pravostranná hemiparéza akcentovaná akrálně s klinickou lézí pyramidovou a atetoidní z léze bazálních ganglií a talamu. Další informace o zdravotním stavu pacientky nemáme k dispozici.
ZÁVĚR
Embolismus plodovou vodou představuje akutní porodnickou příhodu, která může až v 80 % končit smrtí pacientky, většina přeživších žen má trvalé neurologické následky [14].
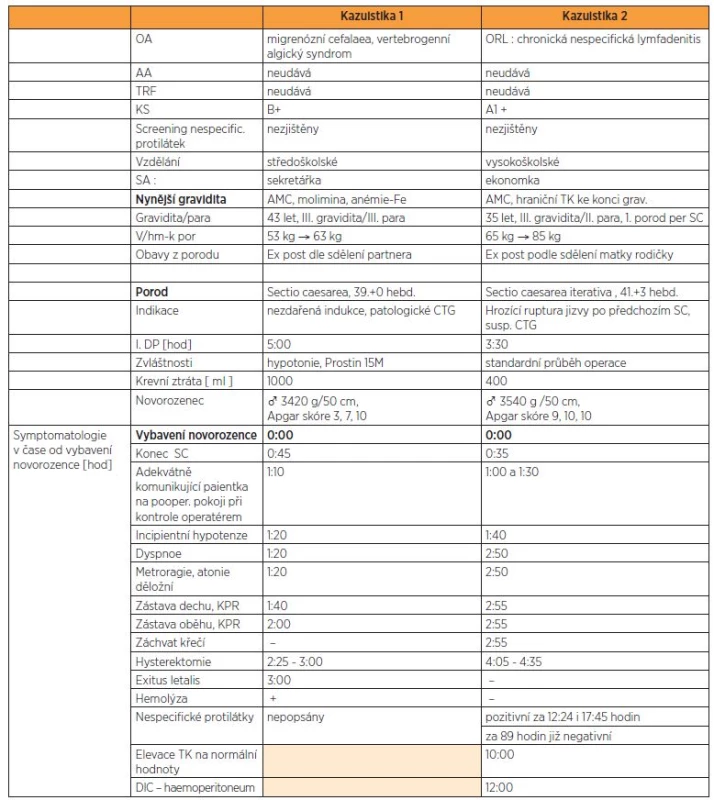
Naše dva případy měly různou rychlost nástupu symptomů a tomu odpovídající výsledky, které pravděpodobně odpovídají masivnosti průniku plodové vody do mateřského organismu v kombinaci s reaktivitou mateřského imunitního systému. Přehled nástupu symptomů ve vztahu k času 0 v době vybavení plodu uvádí tabulka 1.
MUDr. Dana Žáková
Gynekologicko-porodnická ambulance
Školní 76/3
403 32 Povrly
zakovadana@centrum.cz
Zdroje
1. Abenhaim, HA., Azoulay, L., Kramer, MS., et al. Incidence and risk factors of amniotic fluid embolisms: a population--based study on 3 milion births in the United States. Am J Obstet Gynecol, 2008, 199, p. 1–8.
2. Anderson, DG. Amniotic fluid embolism. A reevaluation. Am J Obstet Gynecol, 1967, 98, p. 336–348.
3. Attwood, HD. Matthew Baillie – A possible early description of amniotic fluid embolism. Aust NZ J Obstet Gynaecol, 1979, 19, p. 176–177.
4. Benson, MD. A hypothesis regarding complement activation and amniotic fluid embolism. Med Hypotheses, 2007, 126, p. 53–56.
5. Benson, MD., Lindberg, RE. Amniotic fluid embolism, anaphylaxis and tryptase. Am J Obstet Gynecol, 1996, 175, p. 737.
6. Clark, CL., Hankins, GD., Dudley, DA., et al. Amniotic fluid embolism: analysis of the national registry. Am J Obstet Gynecol, 1995, 172, p. 1158–1167.
7. Davies, S. Amniotis fluid embolism and isolated disseminated intravascular coagulation. Can J Anesth, 1999, 46, p. 456–459.
8. Fletcher, SJ., Parr, MJA. Amniotic fluid embolism: a case report and review. Resustitation, 2000, 43, p. 141–146.
9. Gilbert, WM., Danielsen, B. Amniotic fluid embolism: decreased mortality in a population-based study. Obstet Gynecol, 1999, 93, p. 973–977.
10. Havelka, P., Adamík, Z., a kol. Embolie plodovou vodou. Kazuistika a review, Gynekolog, 2010, 1, p. 7–16.
11. Kahyaoglu, I., Kahyaoglu, S., Mollamahmutoglu, L. Factor VIIa treatment of DIC as a clinical manifestation of amniotic fluid embolism in a patient with fetal demise. Arch Gynecol Obstet, 2009, 280, p. 127–129.
12. Kramer, MS., Rouleau, J., Baskett, TF., et al.: Maternal Health Study Group of the Canadian Perinatal Surveillance. Amniotic-fluid embolism and medical induction of labor: A retrospective, population-based cohort study. Lancet, 2006, 368, p. 1444–1448.
13. Mayer, JR. Embolism pulmonar-caseosa. Brasil Medico, 1926, 2, p. 301–303.
14. Moore, LE. Amniotic fluid embolism. Emedicine, 2005, July 22.
15. Morgan, M. Amniotic fluid embolism. Anaesthesia, 1979, 34, p. 20–32.
16. Pařízek, A., a kol. Kritické stavy v porodnictví. Praha: Galén, 2012, p. 108–110.
17. Schneider, CL., Henry, MM. Meconium embolism in vivo. Pulmonary and systematic microcirculation (as an maternalamniotic embolism). Am J Obstet Gynecol, 1968, 101, p. 909–914.
18. Skerman, JH., Rajab, KE. Amniotic fluid embolism. Kuwait Med J, 35, 2003, p. 91–97.
19. Sperry, K. Amniotic fluid embolism: to understand an enigma. JAMA, 1986, 255, p. 2183–2186.
20. Steiner, PE., Lushbaugh, CC. Maternal pulmonary embolism by amniotic fluid as a cause of obstetric shock and unexpected death in obstetrics. JAMA, 1941, 117, p. 1245–1254, 1340–1345.
21. Tuffnell, DJ. United kingdom amniotic fluid embolism register. BJOG, 2005, 112, p. 1625–1629.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2015 Číslo 4
Nejčtenější v tomto čísle
- Syndrom polycystických ovarií a metabolický syndrom
-
Problematika niektorých infekčných ochorení tehotných žien v každodennej praxi
Časť II. Vírusové ochorenia - Kouření v těhotenství – důsledky pro matku a dítě Současné názory na nikotinovou substituci
-
Surogace, ano či ne?
Kazuistika
