Vztah stresové inkontinence moči či urgence k defektu předního kompartmentu před jeho operačním řešením a po něm
Correlation between stress urinary incontinence or urgency and anterior compartment defect before and after surgical treatment
Objective:
We aimed to assess the occurrence of stress urinary incontinence (SUI) and urgency (U) before and after an operation to treat anterior compartment defect, and to ascertain whether there is a correlation between the position or mobility of the urethro-vesical junction (UVJ) and the lowest point of bladder base (N) and SUI and U before and after surgical treatment of the defect, using various procedures.
Design:
Prospective, randomized study.
Settings:
Department of Gynecology and Obstetrics, First Medical Faculty, Charles University and General Teaching Hospital, Prague.
Materials and methods:
87 women were enrolled who had proven symptomatic Pelvic Organ Prolapse POP ≥ II (Pelvic Organ Prolapse Quantitative – POP - Q) – specifically anterior compartment defect – cystocele; they were then randomized into three group according to the type of surgical procedure planned: the BM group, treated with the traditional Barnett-Macků technique of anterior vaginal plastic surgery (BM; n=18); the Gynemesh group, treated with anterior plastic surgery with free insertion of individualized mesh (Mesh; n=33); and the Prolift group, treated with an original kit with pre-set standard-size mesh which is anchored to the lower arm of pubis (Prolift; n=36). SUI tests were carried out for the women before the operation and 3-4 months afterwards, using International Consultation on Incontinence Questionnaire – Short form (ICIQ-UI SF) and objective assessment by cough-test, while we also took into account the urge symptom. Before and after the operation patients were also examined by 4D imaging (GE Voluson 730 Expert), with emphasis on the position of UVJ and N point at rest and at maximum Valsalva. Data were processed and analysed in open computer environment, R language, version 2.9.1.
Results:
The different groups of patients did not show statistically significant differences in demographic data. The results also show that there is no statistical difference between individual operation groups regarding occurrence of SUI: objectively this was established for 33% of patients, and according to ICIQ for 79%. Among women where SUI was not objectively proven, 74% felt SUI, while among women with objectively proved SUI, only one did not feel the urine leakage. This means that SUI is much more often subjectively felt than objectively proven. After the operation objective improvement of SUI occurred for 6% (5) patients, while it worsened for 16% (12) patients. The differences are not statistically significant. 78% (65 patients; n=83) felt incontinent before the operation compared with 66% (54 patients; n=82) after the operation, according to the ICIQ questionnaire. 18% (14) patients showed improvement and 5% (4) deterioration. In subjective assessment of the symptoms, improvement of SUI is more often recorded than worsening, to a statistically significant degree. 34% (30) patients in total suffered from urge before the operation (for three of them urge incontinence, for the others just urgency) and 8% (7) patients after the operation (of which one suffered from urge incontinence and 6 just urgency). This means that improvement occurred for 32% (25) and deterioration for just 3% (2) if patients. We have not ascertained any correlation between UVJ mobility, N point and urinary incontinence before and after the operation.
Conclusions:
The results of our study imply that the presence of SUI and U before an operation to treat anterior compartment defect is one of the main symptoms accompanying prolapse. While the operation may solve the SUI problem, it very often does not, as it deals mainly with eliminating the prolapse, or para-vaginal effect. We also failed to establish any correlation between mobility of the UVJ or N point and occurrence of SUI before and after the operation. We may, however, state that elevation of the N point – bladder base due to the operation results in mitigating U. Therefore, for reconstructive surgeries that do not treat SUI it is necessary that the operation is followed by a tape procedure in the second stage, ideally after the first operation has healed, i.e. 3 months at minimum.
Key words:
stress urinary incontinence, pelvic surgery, pelvic organ prolapse, transperineal ultrasound.
Authors:
A. Martan 1
; K. Švabík 1; J. Mašata 1; R. El-Haddad 1; M. Pavlikova 2
Authors‘ workplace:
Gynekologicko-porodnická klinika VFN a 1. LF UK, Praha, přednosta prof. MUDr. A. Martan, DrSc.
1; EuroMISE Centrum, Ústav informatiky Akademie věd České republiky v. v. i., vedoucí centra prof. RNDr. J. Zvárová, DrSc.
2
Published in:
Ceska Gynekol 2010; 75(2): 118-125
Overview
Cíl studie:
Cílem naší studie bylo vyhodnotit přítomnost stresové inkontinence moči (SUI) a urgence (U) před operací a po operaci defektu předního kompartmentu. Současně zjistit, zda existuje korelace pozice či pohyblivosti uretrovezikální junkce (UVJ) a nejnižšího bodu base močového měchýře (N) se SUI a U před operačním řešení tohoto defektu různými typy operací a po operaci.
Typ studie:
Prospektivní, randomizovaná studie.
Pracoviště:
Gynekologicko-porodnická klinika, 1. LF UK a VFN, Praha.
Materiál a metodika:
Do klinické studie bylo zařazeno 87 žen s prokázaným symptomatickým prolapsem POP ≥ II (Pelvic Organ Prolapse Quantitative – POP - Q) - konkrétně s defektem předního kompartmentu – cystokélou, které jsme randomizovali do tří skupin podle typu plánované operace. Skupina BM – tradiční technika operace přední poševní plastiky technikou Barnett-Macků (BM; n=18), skupina Gynemesh - přední plastika s volnou inzercí vystřižené individualizované síťky (Mesh; n=33), skupina Prolift – originální kit s předem standardně velkou síťkou, která je kotvena k dolnímu ramenu stydké kosti – (Prolift; n=36). U žen bylo předoperačně a pooperačně 3-4 měsíce po operaci provedeno hodnocení SUI pomocí dotazníku International Consultation on Incontinence Questionnaire – Short form (ICIQ-UI SF) a objektivně kašlacím testem, dále byl též sledován příznak urgence (U). Před operací a po ní byly pacientky vyšetřeny pomocí 4D zobrazení (GE Voluson 730 Expert), kdy byl kladen důraz na pozici UVJ a bodu N v klidu a při maximálním Valsalvově manévru. Data byla zpracována a analyzována v otevřeném výpočetním prostředí a jazyce R, verze 2.9.1.
Výsledky:
Jednotlivé skupiny pacientek se v demografických údajích statisticky významně neliší. Z výsledků též vyplývá, že nebyl prokázán statisticky významný rozdíl mezi jednotlivými skupinami žen podle typu plánované operace ve výskytu SUI, objektivně u 33 % a podle ICIQ u 79 % pacientek. Mezi ženami s objektivně neprokázanou SUI je 74 % těch, které SUI pociťují, a mezi ženami s objektivně prokázanou SUI je pouze 1, která únik moči nepociťuje. SUI je tedy výrazně častěji subjektivně pociťována, než je objektivně prokázáno. Po operaci nastává objektivně zlepšení SUI u 6 % (5) pacientek a zhoršení u 16 % (12) pacientek. Tyto rozdíly nejsou statisticky významné. Celkem 78 % (65 pacientek; n=83) pociťovalo inkontinenci před operací a 66 % (54 pacientek; n=82) po operaci na základě ICIQ dotazníku. Zlepšeno bylo 18 % (14) a zhoršeno 5 % (4) pacientek. Při subjektivním hodnocení obtíží je statisticky významně častěji pociťováno zlepšení než zhoršení SUI. Celkem trpělo 34 % (30) pacientek urgencí před operací (z nich u 3 byla přítomna urgentní inkontinence, u ostatních jen urgence) a 8 % (7) pacientek (z nich 1 trpěla urgentní inkontinencí a 6 jen urgencí) po operaci. Zlepšení tedy nastalo u 32 % (25) a zhoršení pouze u 3 % (2) pacientek. Nenalezli jsme souvislost mezi mobilitou UVJ, bodu N a inkontinencí moči před operací ani po operaci.
Závěr:
Z našich výsledků vyplývá, že přítomnost SUI a U před operací defektu předního kompartmentu patří mezi hlavní příznaky, které tento sestup provází. Operace problém SUI může řešit, ale velmi často jej neřeší, zabývá se hlavně odstraněním sestupu event. paravaginálního defektu. Nebyla též nalezena korelace mezi pohyblivostí UVJ či bodu N a výskytem SUI před a po operaci. Můžeme však konstatovat, že elevace bodu N – báze měchýře operací vede k ústupu urgence. U rekonstrukčních operací, které neřeší SUI, je nutné pro její odstranění v druhé době připojit páskovou operaci, nejlépe až po zhojení prvé, tzn. minimálně po 3 měsících.
Klíčová slova:
inkontinence moči u žen, chirurgie pánevního dna, prolaps pánevních orgánů, transperineální ultrazvukové vyšetření.
ÚVOD
Stárnutí naší populace a snaha o dobrou kvalitu života žen ve stáří vedou ke snaze řešit problémy se sestupem pánevních orgánů, které často vznikají v pozdějším věku a mohou být spojeny s obtížemi, jako například s inkontinencí moči (SUI) či stolice, hyperaktivním močovým měchýřem (OAB), pocity tahu a napětí v rodidlech aj. Nové vyšetřovací techniky a větší porozumění patofyziologii vzniku těchto poruch nám umožňuje jejich lepší a efektivnější léčbu. Prolapsem pánevních orgánů a inkontinencí moči se v posledních letech zabývají hlavně Mezinárodní společnost pro kontinenci (ICS) a International Urogynecological Association (IUGA), které se snaží o standardizaci terminologie pro funkci dolních močových cest a sestupu pánevních orgánů, což umožňuje všem odborníkům, zabývajícím se touto problematikou, dobrou vzájemnou komunikaci a spolupráci. Inkontinence moči u žen není chorobou ve vlastním slova smyslu, nýbrž příznakem, který má různé příčiny, a je definována jako stížnost na jakýkoli vůlí neovladatelný únik moči. Odhaduje se, že 30–50 % žen udává občasný únik moči. Pro OAB je typický soubor příznaků dysfunkce dolních močových cest. Tento soubor příznaků zahrnuje urgenci jako primární symptom OAB, spojenou s inkontinencí nebo bez ní a obvykle rovněž s častým močením a nykturií. Tento syndrom má značně negativní dopad na kvalitu života pacientek a může jej zcela změnit. Ovlivňuje jak fyzickou, tak i sociální a emoční pohodu pacientek. V běžné populaci nad 40 let dosahuje prevalence OAB asi 18 %, přičemž se zvyšuje s věkem a u osob nad 75 let je tento syndrom přítomen přibližně u 31–42 % žen. Moderní operační postupy lépe řeší problémy se SUI, či se sestupem zevních rodidel novými rekonstrukčními operacemi pánevního dna [2, 4, 6, 10, 12, 15, 16]. Pooperační rekonvalescence je kratší a úspěšnost operací větší. Proto řada žen po zvážení, jaké nepříjemnosti jim v každodenním životě přináší únik moči, urgentní symptomatika či sestup pánevních orgánů [7], volí raději řešení tohoto problému a svému lékaři se se svými obtížemi svěří.
MATERIÁL A METODIKA
Do klinické studie bylo zařazeno mezi 19. 9. 2007 a 22. 5. 2009 87 žen s prokázaným symptomatickým prolapsem POP ≥ II (Pelvic Organ Prolapse Quantitative – POP-Q) [5], konkrétně s defektem předního kompartmentu – cystokélou, které jsme randomizovali do tří skupin podle typu plánované operace. Skupina BM – tradiční technika operace přední poševní plastiky metodou Barnett-Macků (BM; n=18), skupina Gynemesh – přední plastika s volnou inzercí vystřižené individualizované síťky (Mesh; n=33), skupina Prolift – originální kit s předem standardně velkou síťkou, která byla kotvena k arcus tendineus fasciae pelvis (ATFP) a k dolnímu ramenu stydké kosti – (Prolift; n=36). Původně plánovaný požadavek, že pacientky budou již po hysterektomii, jsme vzhledem k nedostatku vhodných pacientek s defektem předního kompartmentu nemohli dodržet, a byly tedy zařazovány i pacientky bez předchozí hysterektomie. Z 87 pacientek zařazených do sledovaného souboru bylo 43 žen již po předchozí hysterektomii a 20 po plastikách poševních (12 po přední i zadní plastice poševní a dále 5 jen po zadní a 3 jen po přední plastice poševní). Vedení operací prováděli standardně tři operatéři se stejným operačním postupem.
U žen bylo předoperačně a pooperačně provedeno hodnocení inkontinence moči subjektivně pacientkou dotazníkem ICIQ-UI SF (International Consultation on Incontinence Questionnaire, hodnoceno skóre dotazníku) a objektivně kašlacím testem, dále byla sledována přítomnost urgence (U) [1, 3]. Pacientky byly předoperačně a 3-4 měsíce po operaci fyzikálně vyšetřeny, kdy byl proveden popis sestupu zevních rodidel podle klasifikace POP-Q, též byly standardně urodynamicky vyšetřeny přístrojem Medtronic a byl u nich proveden kašlací test – před operací po repozici přední stěny poševní k odkrytí skryté SUI [11, 17]. Předoperačně a 3-4 měsíce po operaci byly vyšetřeny UZ parametry pomocí 4D zobrazení (GE Voluson 730 Expert), kdy byl kladen důraz na pozici UVJ a nejnižšího bodu sestupu báze močového měchýře (bod N) v klidu a při maximálním Valsalvově manévru (hodnoceno úhlem gama – tj. úhel, který svírá osa symfýzy a spojnice dolního okraje symfýzy a UVJ nebo bodu N – a vzdáleností p dolního okraje symfýzy a UVJ či bodu N) [9, 13]. Z těchto dvou parametrů můžeme určit kartézské souřadnice sledovaných bodů a z nich pak vektor pohybu UVJ a bodu N z pozice v klidu do pozice při maximálním Valsalvově manévru (obr. 1). Měření se provádělo konvexní sondou transperineálně. Tato sledování byla prováděna na vyprázdněném měchýři, vzhledem k tomu, že byly měřeny ještě další parametry, jako např. tloušťka stěny močového měchýře, stěny poševní aj., a ta by mohla být náplní měchýře pozměněna. Výsledky těchto měření budou prezentovány v samostatných publikacích. Všech 87 pacientek bylo operováno v celkové narkóze po aplikaci jednorázové intravenózní profylaktické dávky ampicillinu + sulbactamu (Unasyn, Pfizer, Italy) 1,5g. Prvé US vyšetření před operací bylo provedeno u všech 87 pacientek, další pak tři až čtyři měsíce po operaci u 83 pacientek. Osmdesát tři pacientek vyplnilo ICIQ-UI SF dotazník před operací a po operaci pak 82 pacientek. Všechny pacientky, které se účastnily naší studie, podepsaly před výkonem informovaný souhlas s touto operací a tato studie je součástí řešeného grantu schváleného etickou komisí VFN.
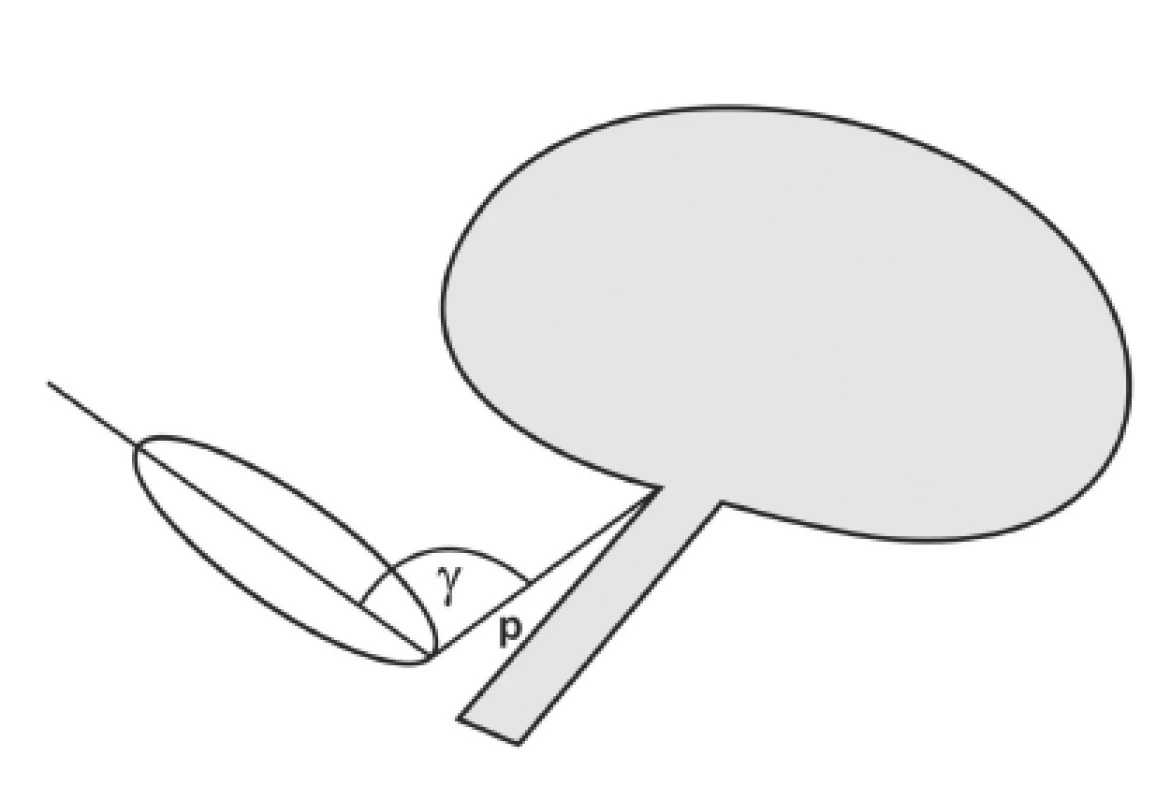
Cílem naší studie bylo vyhodnotit přítomnost SUI a urgence před a po operaci defektu předního kompartmentu. Současně zjistit, zda je korelace mezi pozicí či pohyblivostí UVJ a bodu N a přítomností SUI a urgence před a po operačním řešení tohoto defektu různými typy operací.
Statistické vyhodnocení výsledků
Data byla zpracována a analyzována v otevřeném výpočetním prostředí a jazyce R, verze 2.9.1. Podle své povahy byla data shrnuta pomocí průměru a směrodatné odchylky (SD) nebo pomocí mediánu a kvartilového rozpětí (QR). Porovnání před operací a po operaci byla prováděna buď párovým t-testem nebo párovým Wilcoxonovým testem. Pro srovnání dvou nebo více skupin byl použit dvouvýběrový t-test nebo F-test analýzy rozptylu, v případě porušení předpokladu normality dvouvýběrový Wilcoxonův test nebo Kruskallův-Wallisův test. Kategoriální data byla shrnuta pomocí absolutních a relativních četností, asociace v kontingenčních tabulkách testovány pomocí χ2-testu, Fisherova exaktního testu nebo McNemarova testu. Hladina významnosti jednotlivých testů byla stanovena na 0,05.
VÝSLEDKY
Demografické údaje souboru rozděleného podle typu operace znázorňuje tab. 1.
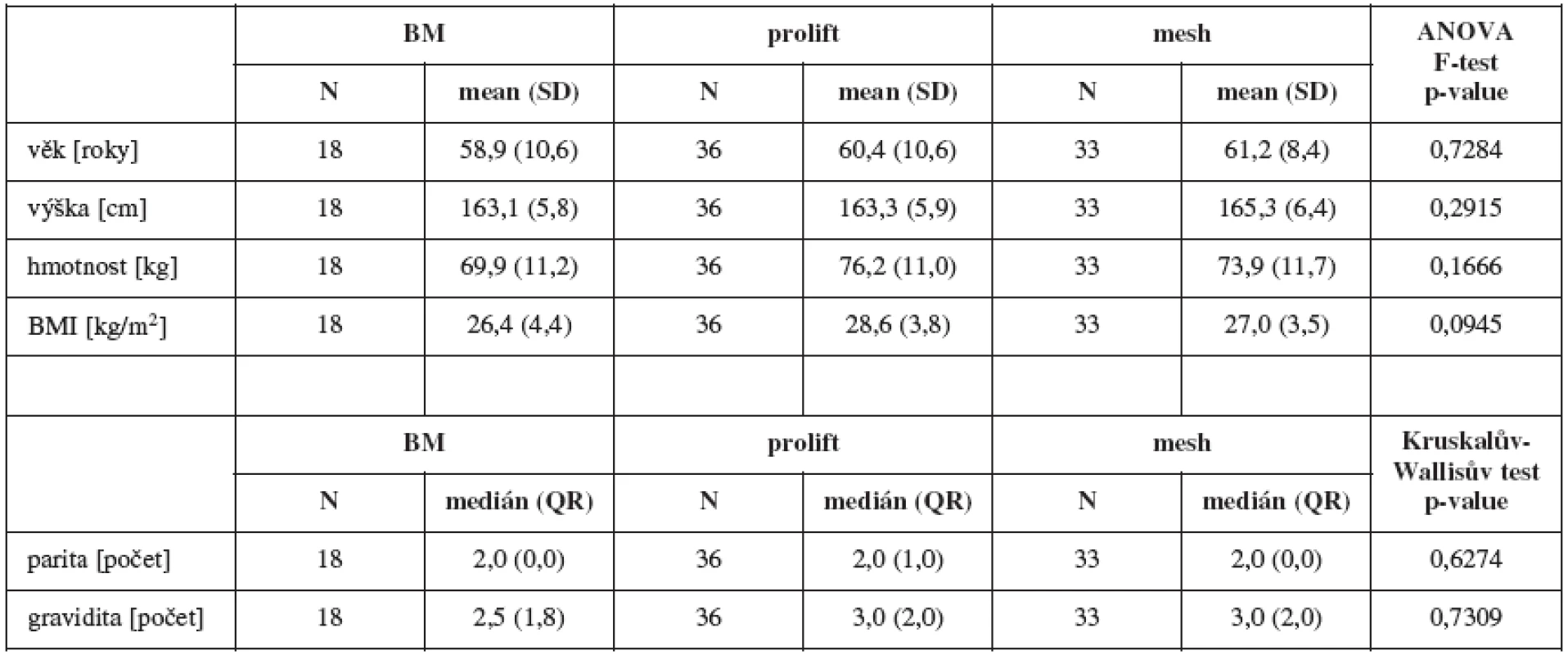
Jednotlivé skupiny pacientek se v demografických údajích statisticky významně neliší.
V tabulce 2 je zobrazen výskyt SUI před operací prokázaný objektivně kašlacím testem a subjektivně pomocí ICIQ dotazníku (tab. 2).
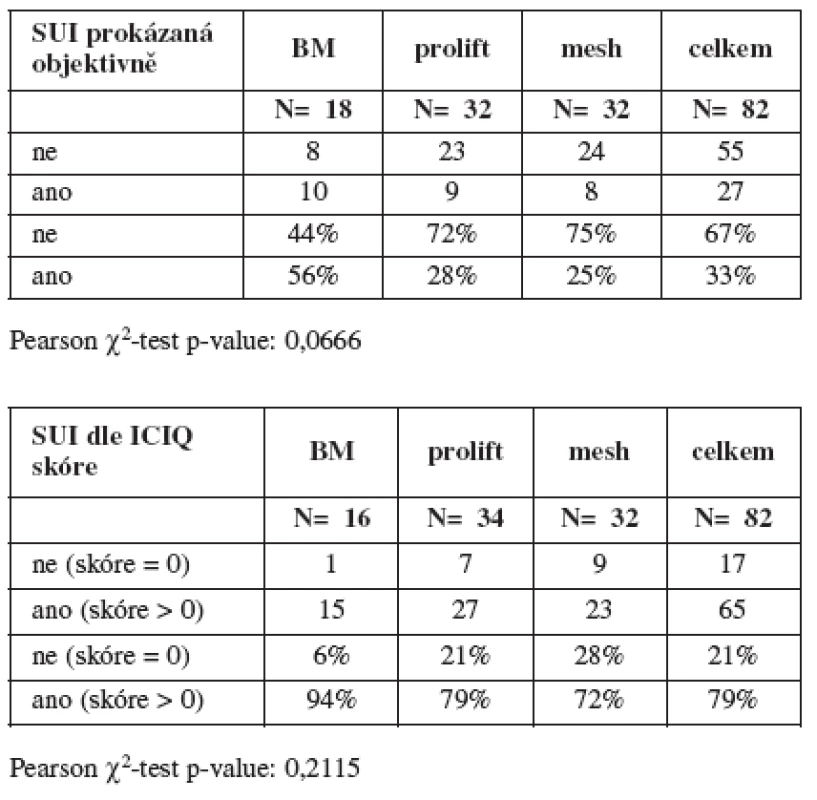
Z výsledků vyplývá, že nebyl prokázán statisticky významný rozdíl mezi jednotlivými skupinami žen podle typu plánované operace ve výskytu SUI.
Tabulka 3 srovnává objektivní a subjektivní hodnocení SUI před operací (tab. 3).
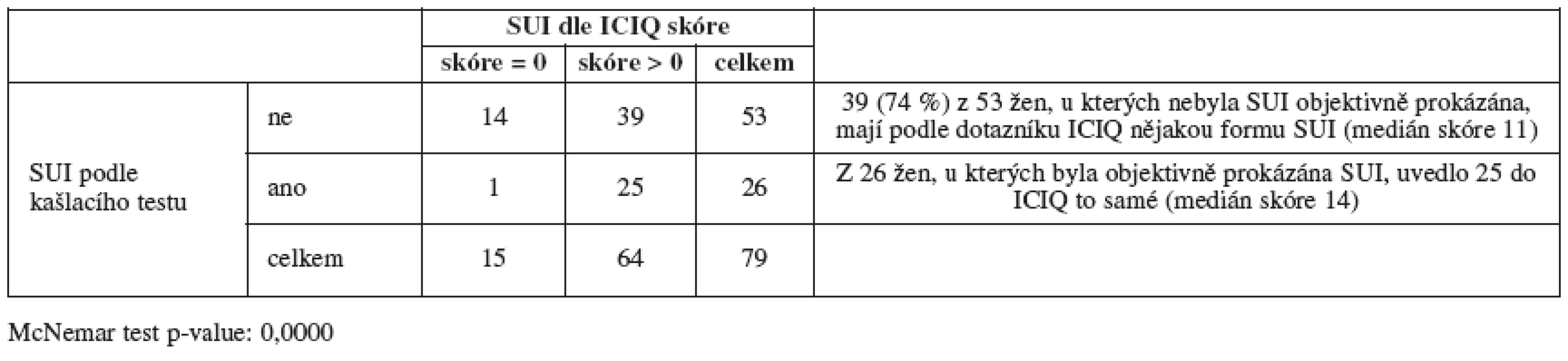
McNemarův test ukazuje, že tabulka je nesymetrická – zatímco mezi ženami s objektivně neprokázanou SUI je 74 % těch, které SUI pociťují, mezi ženami s objektivně prokázanou SUI je pouze 1, která únik moči nepociťuje. SUI je tedy výrazně častěji subjektivně pociťována, než je objektivně prokázáno.
V následujích tabulkách je znázorněna změna objektivně a subjektivně určené SUI a U v důsledku operace (tab. 4).
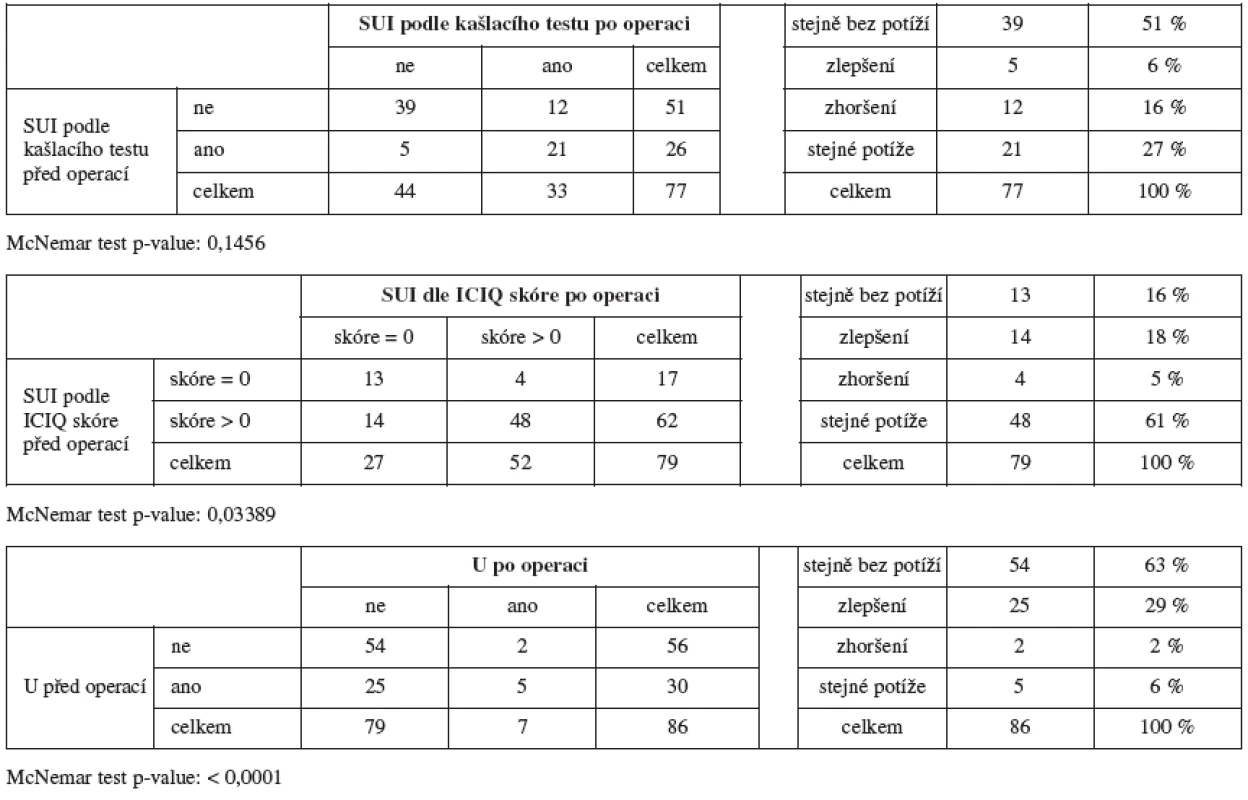
Hodnocení ukazuje, že objektivně je zlepšení SUI u 6 % (5) pacientek a zhoršení u 16 % (12) pacientek, ale k statisticky významným změnám u pacientek nedošlo.
Naopak je statisticky významně častěji pociťováno zlepšení SUI v důsledku operace. Zatímco 78 % (65 pacientek; n=83) pociťovalo inkontinenci na základě ICIQ dotazníku před operací, po operaci to bylo 66 % (54 pacientek; n=82). Zlepšeno bylo 18 % (14) a zhoršeno 5 % (4) pacientek.
Celkem trpělo 34 % (30) pacientek urgencí před operací (z nich u 3 byla přítomna urgentní inkontinence, u ostatních jen urgence) a 8 % (7) pacientek (z nich 1 trpěla urgentní inkontinencí a 6 jen urgencí) po operaci. Zlepšení tedy nastalo u 32 % (25) a zhoršení pouze u 3 % (2) pacientek, změna ve výskytu urgence je statisticky významná.
V následující části je hodnocení mobility UVJ a bodu N při UZ vyšetření, před operací a po ní a rozdíly v umístění a mobilitě těchto bodů mezi jednotlivými typy operací (tab. 5).
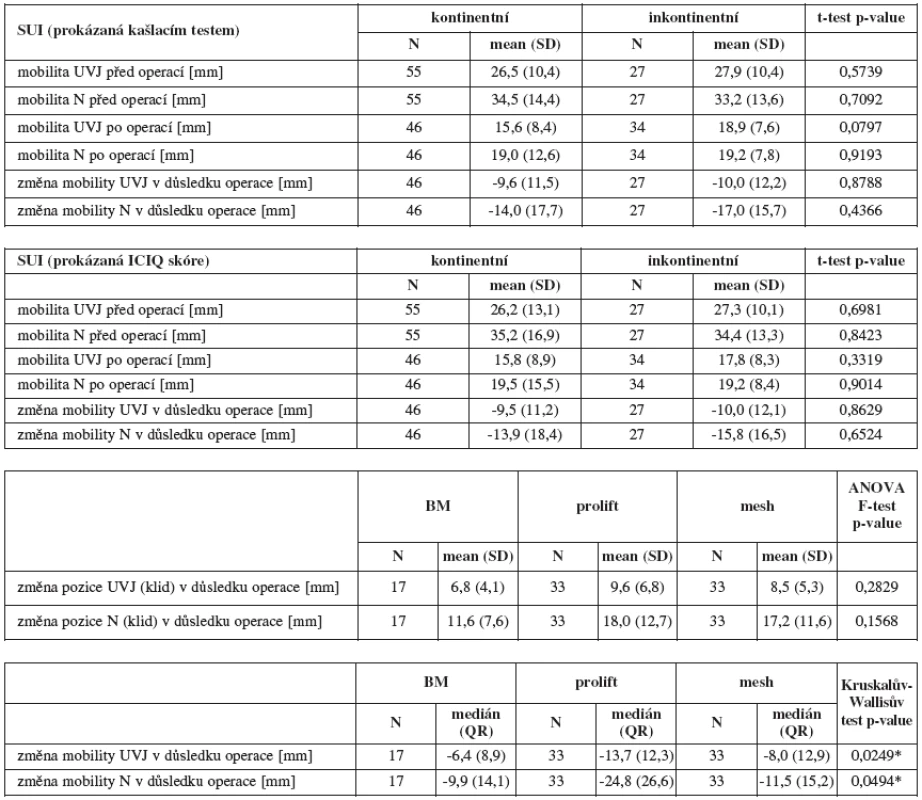
Nenalezli jsme souvislost mezi mobilitou UVJ a bodu N s inkontinencí moči před a po operaci ani podle objektivního hodnocení (kašlací test), tak ani podle subjektivního hodnocení pacientkami (ICIQ), přestože operace mobilitu UVJ a bodu N výrazně omezuje. Při hodnocení změn mobility UVJ a bodu N způsobené jednotlivými typy operací bylo zaznamenáno jejich největší omezení operací prolift.
Při hodnocení inkontinence moči před operací a po operaci pomocí dotazníku ICIQ a změn jeho skóre způsobené operací vidíme v tabulce 6 (tab. 6). Změny pozice a pohyblivost UVJ a bodu N u žen kontinentních a inkontinentních před a po operací zachycují obrazy 2 a 3.
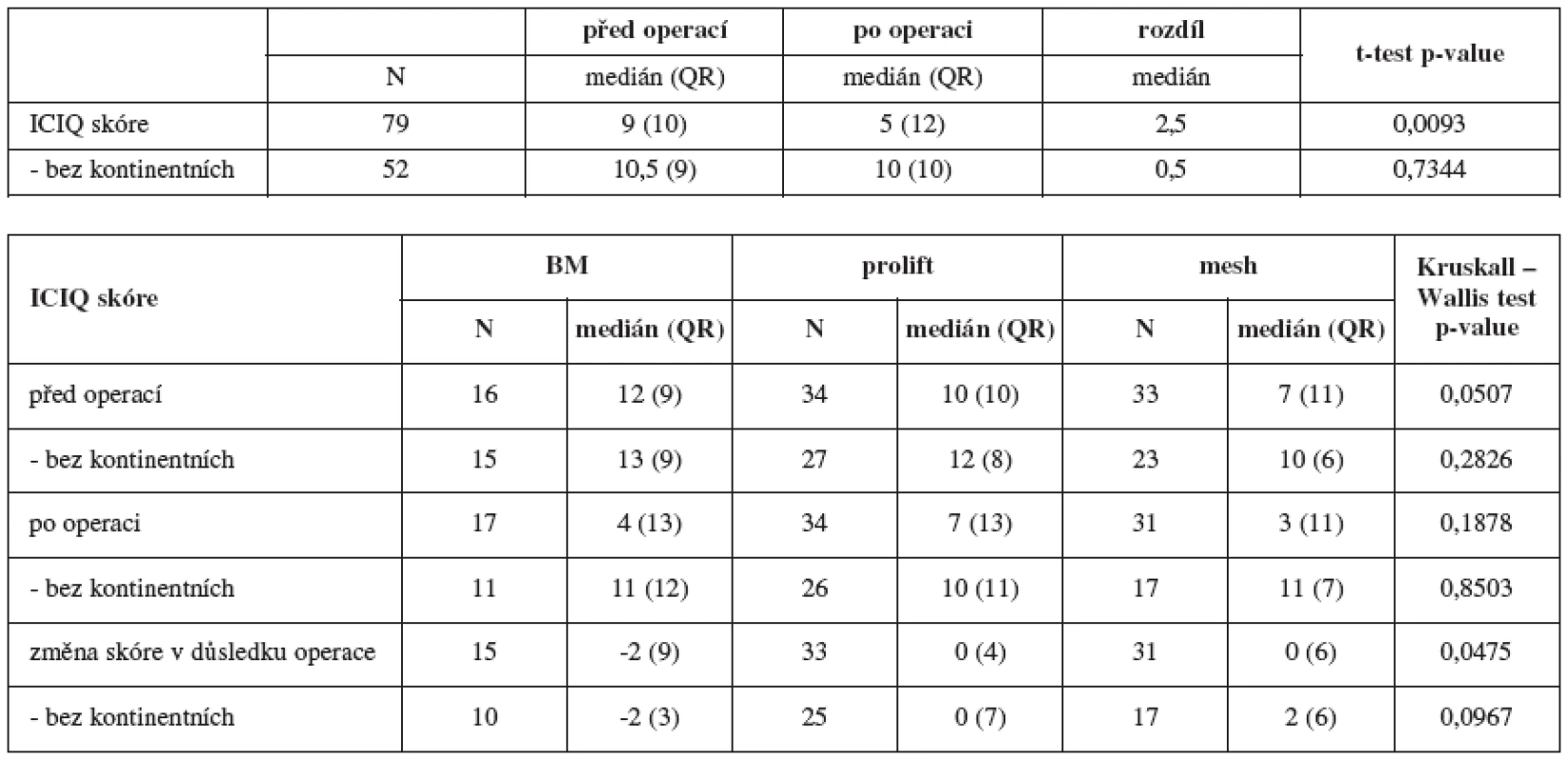
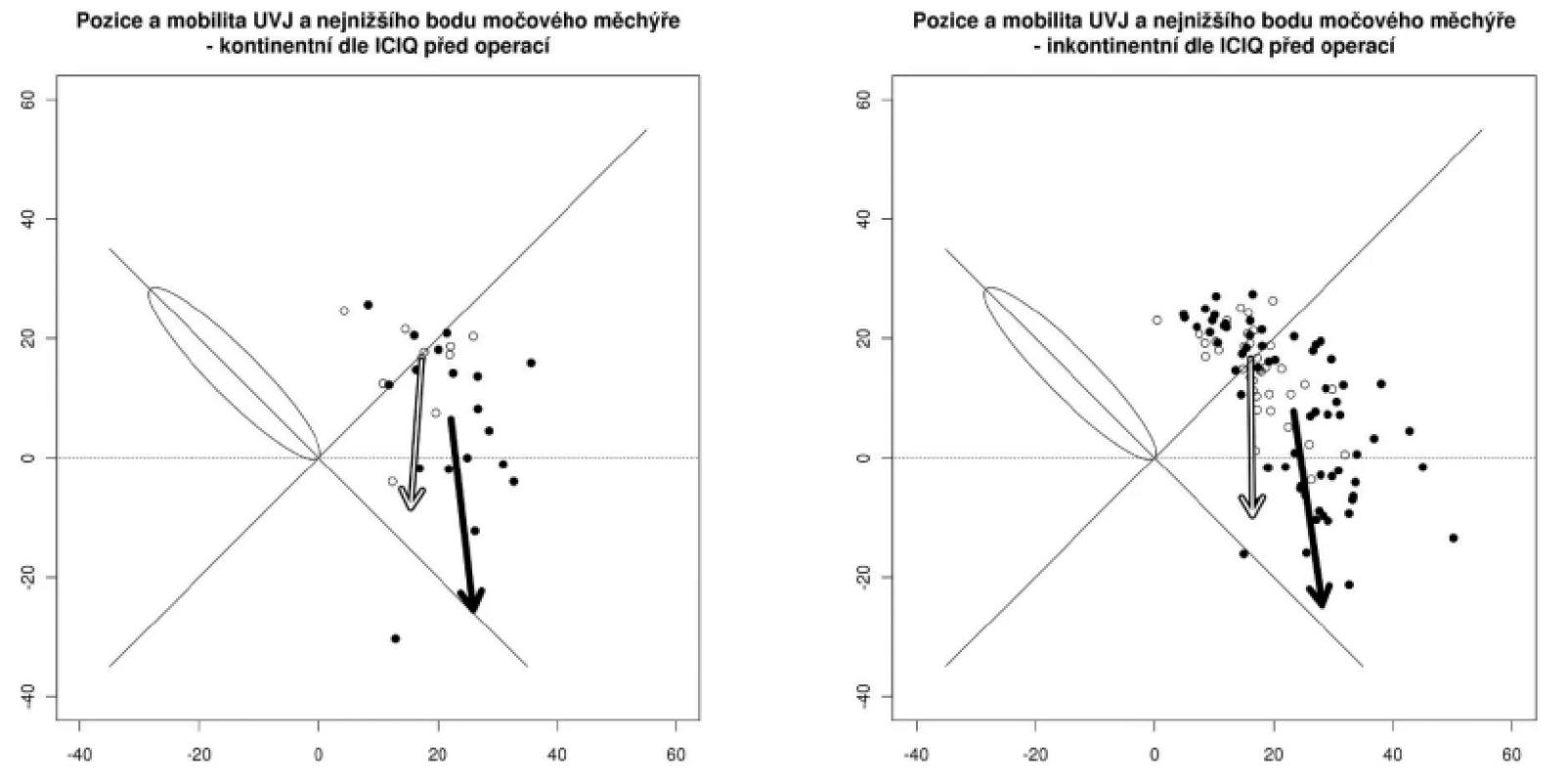
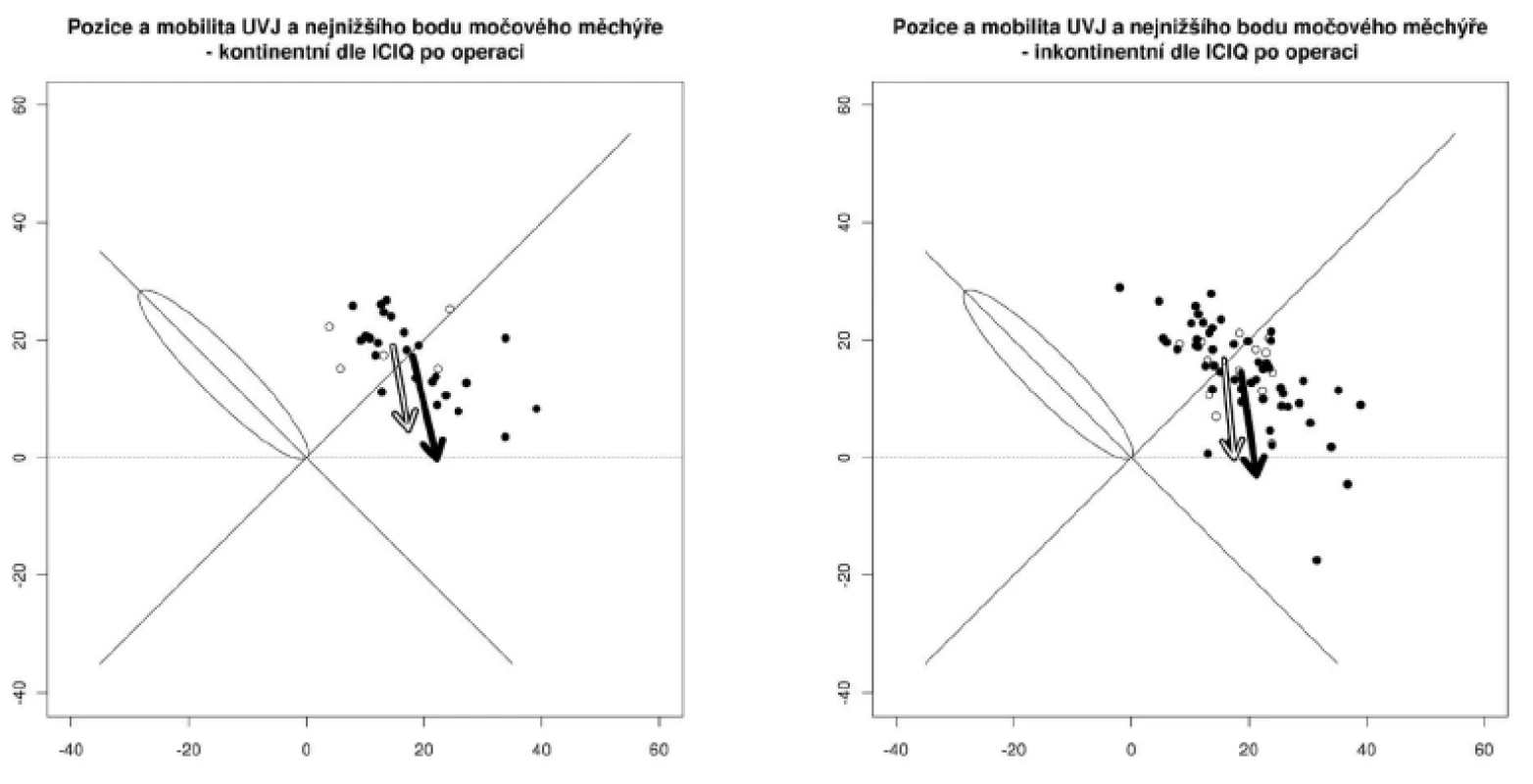
Pokles ICIQ score nastal díky významné části žen, které přestaly mít potíže s inkontinencí moče. Hodnota Kruskallova-Wallisova testu 0,0475 naznačuje, že je rozdíl mezi ICIQ skórem pacientek po jednotlivých operacích, ty s BM mají spíše zlepšení ve skóre oproti ostatním operacím. U žen, kde inkontinence přetrvávala i po operaci, se skóre operací výrazně nezměnilo.
DISKUSE
Jednotlivé skupiny pacientek podle typu operace se v demografických údajích před operací statisticky významně nelišily. Objektivně – kašlacím testem byla SUI prokázána před operací u 33 % pacientek a podle ICIQ u 79 % pacientek, z čehož vyplývá, že SUI je výrazně častěji subjektivně pociťována, než je objektivně prokázáno. Podle objektivního hodnocení efektu operace SUI kašlacím testem vyplývá, že operace zlepšily tento problém u 5 (6 %) a zhoršily u 12 (16 %) pacientek, tzn. zaznamenali jsme zhruba stejně časté zlepšení jako zhoršení SUI. Vymizení příznaku úniku moči při kašlacím testu po samostatné rekonstrukční operaci pánevního dna popisuje ve své práci i Bostard a kol. u třetiny pacientek [4]. Naopak Hiltunen a kol. referovali ve své práci vznik de novo SUI u 23 % pacientek, které podstoupily operaci přední stěny poševní s užitím síťky, pokud však síťka užita nebyla, pak zaznamenal de novo SUI pouze u 10 % pacientek [8]. Pokud však hodnotíme SUI podle ICIQ, pak 79 % (65) pacientek pociťuje inkontinenci moči před operací a 65 %(54) pacientek po operaci, pacientky tedy pociťují statisticky významně zlepšení stavu operací. Proto je důležité při hodnocení vlastního stavu pacientek před a po operaci subjektivní hodnocení pacientkou.
Při hodnocení urgence je po operaci statisticky významné zlepšení tohoto problému, celkem trpělo urgencí před operací 34 % (30) a po operaci jen 8 % (7) pacientek. Tuto změnu můžeme vysvětlit odstraněním defektu přední stěny poševní, tzn. cystokély, operací. Ta je často příčinou vyšších reziduí a následně opakovaně rozvoje zánětů dolních močových cest (IMC), jež mohou způsobit rozvoj OAB, pro který je typický příznak urgence. Po odstranění cystokély ustoupila u velké části pacientek i urgence. Naopak zvýšení detruzorové aktivity po operaci přední stěny poševní s užitím prolenové síťky popisuje ve své práci Milani a kol.
Též nebyla nalezena souvislost mezi mobilitou UVJ a bodu N s inkontinencí moče před operací a po operaci v tomto souboru pacientek, a to ani podle objektivního hodnocení (kašlací test), tak ani při subjektivním hodnocení (ICIQ) SUI pacientkou. Tyto výsledky jsou v rozporu s faktem, že nedostatečná podpora UVJ je uváděna jako jedna z příčin rozvoje SUI. Naše závěry můžeme vysvětlit tím, že pacientky před výkonem měly sestup předního kompartmentu II podle POP-Q a větší sestup přední stěny poševní před operací byl příčinou omezení mobility UVJ při UZ vyšetření, čímž je hodnocení mobility UVJ nepřesné. Různé typy provedených operací omezují nestejně mobilitu UVJ, proto je zaznamenáno jen malé zlepšení SUI, naopak všechny operace zvedají bázi močového měchýře, a tím demaskují SUI. Přesto při hodnocení SUI pomocí dotazníku ICIQ nastává po operaci v celém souboru výrazné snížení skóre, a tím je prokázáno zlepšení SUI. Mezi jednotlivými operacemi jsou jen malé rozdíly, přesto lze porozovat větší snížení skóre u operace BM než u síťkových operací.
Z našich výsledků vyplývá, že přítomnost SUI je jedním z hlavních příznaků, který provází defekt předního kompartmentu, pro hodnocení úniku moči je však přínosnější vyhodnocení dotazníku (ICIQ), který hodnotí tento příznak podle subjektivních údajů pacientky. Po operaci podle objektivního hodnocení není rozdíl v přítomnosti SUI při srovnání se stavem před operací, ale ze subjektivního hodnocení SUI pomocí skóre ICIQ bylo zaznamenáno zlepšení stavu.
Rekonstrukční operace pánevního dna ovlivňují výskyt příznaků SUI a U, proto nedoporučujeme provádět operace, které řeší SUI v jedné době s rekonstrukčními operacemi pánevního dna.
ZÁVĚR
Z našich výsledků vyplývá, že přítomnost SUI a U před operací defektu předního kompartmentu patří mezi hlavní příznaky, které tento sestup provází. Operace problém SUI může řešit, ale velmi často jej neřeší, zabývá se hlavně odstraněním sestupu event. paravaginálního defektu. Nebyla též nalezena korelace mezi pohyblivostí UVJ či bodu N a výskytem SUI před operací a po ní. Můžeme však konstatovat, že elevace bodu N – báze měchýře operací vede k ústupu obtíží U. U rekonstrukčních operací, které neřeší SUI, je nutné pro její odstranění v druhé době připojit páskovou operaci, nejlépe až po zhojení prvé operace, tzn. minimálně po 3 měsících.
Práce byla vypracována s podporou IGA MZ ČR, grant NR/9216-3.
Prof. MUDr. Alois Martan, DrSc.
Gynekologicko-porodnická klinika
VFN a 1. LF UK
Apolinářská 18
128 00 Praha 2
e-mail: martan@vfn.cz
Sources
1. Avery, K., Donovan, J., Abrams, P. Validation of a new questionnaire for incontinence: the international consultation on incontinence questionnaire (ICI-Q). Neurourol Urodyn 2001, 20, p. 86.
2. Bako, A., Dhar, R. Review of synthetic mesh-related complications in pelvic floor reconstructive surgery. Int. Urogynecol. J. Pelvic Floor Dysfunct 2009, 20, p. 103-111.
3. Barber, MD. Questionnaires for women with pelvic floor disorders. Int Urogynecol J Pelvic Floor Dysfunct 2007, 18, p. 461-465.
4. Borstad, E., Abdelnoor, M., Staff, AC., Kulseng-Hanssen, S. Surgical strategies for women with pelvic organ prolapse and urinary stress incontinence. Int Urogynecol J Pelvic Floor Dysfunct, DOI 10.1007/s00192-009-1007-6.
5. Bump, RC., Brubaker, BK., Delancey, L. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gynecol 1996, 175, p. 10-17.
6. Dietz, V., Koops, SES., Van der Vaart, CH. Vaginal surgery for uterrine descent; which options do we have? A review of the literature. Int Urogynecol J Pelvic Floor Dysfunct 2009, 20, p. 349-356.
7. Falagas, ME., Athanasiou, S., Iavazzo, C., et al. Urine tract infections after pelvic floor gynecological surgery: prevalence and effect of antimicrobial prophylaxis. A systematic review. Int Urogynecol J Pelvic Floor Dysfunct 2008, 19, p. 1165-1172.
8. Chene, G., Cotte, B., Tardicu, AS., et al. Clinical and ultrasonographic correlations following three surgical anti-incontinence procedures (TOT, TVT and TVT-O). Int Urogynecol J Pelvic Floor Dysfunct 2008, 19, p. 1125-1131.
9. Lopes, ED., Lemos, NLM., Carramao, SS., et al. Transvaginal polypropylene mesh versus sacrospinous ligament fixation for the treatment of sterine prolapse: 1-year follow-up of a randomized controlled trial. Int Urogynecol J Pelvic Floor Dysfunct, DOI 10.1007/s00192-009-1052-1.
10. Lose, G., Grifiths, DJ., Hosker, G., et al. Standardisation of urethral pressure measurement: Report of the sub-committee of the International Continence Society. Neurourol Urodyn 2002, 21, p. 258-260.
11. Maher, C., Baessler, K. Surgical management of anterior vaginal wall prolapse: an evidencebased literature review. Int Urogynecol J Pelvic Floor Dysfunct 2006, 17, p. 195-201.
12. Masata, J., Martan, A., Klasikova, E., et al. Ultrasound study of the effect of TVT operation on the mobility of the whole urethra. Neurourol Urodyn 2002, 21, p. 286-288.
13. Peterson, TV., Karp, DR., Aguilar, VC., Davila, W. Primary versus recurrent prolapse surgery: differences in outcomes. Int Urogynecol J Pelvic Floor Dysfunct, DOI 10.1007/s00192-009-1057-9.
14. Trabuco, EC., Klingele, CJ., Gebhart, JB. Xenograft use in reconstructive pelvic surgery: a review of the literature. Int Urogynecol J Pelvic Floor Dysfunct, 2007, 18, p. 555-563.
15. Schaefer, W., Abrams, P., Liao, L., et al. Good Urodynamic Practices: Uroflowmetry, Filling Cystometry, and Pressure-Flow Studies. Neurourol Urodyn 2002, 21, p. 261-274.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2010 Issue 2
Most read in this issue
- Současné možnosti diagnostiky vulvovaginálních infekcí
- Význam resektoskopie v diagnostice karcinomu endometria
- Doporučení pro hormonální substituční terapii v postmenopauze
- První zkušenosti s novou minipáskou k léčbě stresové inkontinence moči u žen – MiniArc
