Alogenní prolenové implantáty ve srovnání se sakrospinální fixací v léčbě prolapsu; randomizovaná multicentrická prospektivní srovnávací studie
Prolene mesh comparing with sacrospinal fixation in the treatment of genital prolapse in women. Prospective multicentre randomized study
Objective:
Polypropylene mesh in the treatment of genital prolapse in women was introduced at the turn of the millennium with the rationale of decreasing surgical invasiveness, reinforcing weak tissues and to possibly complement insufficient surgical techniques. Prospective randomized studies comparing traditional and modern operations are lacking.
Subject:
Prospective multicentre randomized study.
Setting:
Department of Obstetrics and Gynaecology, The First Faculty of Medicine, Charles University in Prague.
Subject and method:
A prospective multicentre trial was approved by the Ministry of Health of the Czech Republic and registered with the FDA planning to recruit 500 patients with vaginal prolapse, 18 years of age and over, undergoing surgery at 5 major urogynaecologic centres. The patients were divided into three groups according to prolapse predominance. The surgical techniques used were: anterior and posterior prolift, and randomly allocated total prolift or sacrospinous fixation. The examination setup included lower urinary tract ultrasound, MRI, POP-Q assessment and QoL questionnaires before surgery and six and 24 month after the surgery.
Conclusion:
Preliminary analysis of partial data of 225 women showed an acceptable rate of complications and a better success rate in the mesh groups, whereas operation time and blood loss was lower in the classical operation group. Quality of life questionnaires documented that all the methods used have comparably good results. The surgical techniques used are acceptable methods for pelvic organ prolapse repair with low complication rates and excellent impact on the subjective perception of the patient’s quality of life.
Key words:
prolapse, mesh, sacrospinous fixation, Prolift, Amreich, stress urinary incontinence.
Authors:
M. Halaška 1; O. Šottner 1; K. Maxová 1; L. Krofta 2; K. Švabík 3; T. Rittstein 4; M. Mlčoch 5; M. Krčmář 2; Michael Jiří Halaška 6
; Z. Adamík 5; I. Malá 7; A. Martan 3
; J. Feyereisl 2
Authors‘ workplace:
Gynekologicko-porodnická klinika 1. LF UK a FN Na Bulovce, Praha, přednosta prof. MUDr. M. Halaška, DrSc.
1; Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc.
2; Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
3; Gynekologické oddělení Ústřední vojenské nemocnice, Praha, přednostka prim. MUDr. H. Kašpárková
4; Gynekologicko-porodnické oddělení Baťovy nemocnice, Zlín, přednosta prim. MUDr. Z. Adamík, PhD.
5; Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha, přednosta prof. MUDr. L. Rob, CSc.
6; Fakulta informatiky a statistiky VŠE, Praha, vedoucí doc. RNDr. L. Marek, CSc.
7
Published in:
Ceska Gynekol 2010; 75(2): 126-132
Overview
Cíl studie:
Polypropylenové sítě byly v léčbě prolapsu pánevních orgánů u žen navrženy v posledních desetiletích. V jejich hodnocení schází prospektivní randomizované studie srovnávající tradiční a tyto nové operace.
Typ studie:
Prospektivní randomizovaná multicentrická.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 1. LF UK a FN Na Bulovce, Praha.
Předmět a metoda:
Naplánovali jsme prospektivní multicentrickou studii. Účastnit se mělo 500 pacientek indikovaných k operaci v 5 urogynekologických centrech. Pacientky byly rozděleny do 3 skupin podle převažujícího nálezu. Použité chirurgické techniky: přední a zadní prolift a randomizovaně totální prolift nebo Amreichova operace. Vyšetřovací schéma kromě fyzikálního a urodynamického vyšetření se stanovením stupně sestupu systémem POP-Q zahrnovalo ultrazvuk a MRI dolních močových cest a hodnocení dotazníků kvality života před výkonem, 6 týdnů a 3 měsíce po operaci.
Závěr:
Předběžné hodnocení výsledků u 225 žen vykázalo přijatelnou frekvenci komplikací a vyšší úspěšnost při použití implantátů, zatímco doba operace a ztráta krve byla nižší ve skupině klasických operací. Dotazníky kvality života cílené na funkce orgánů malé pánve přinesly srovnatelně dobré pooperační výsledky. Nové operační techniky používající síťové implantáty v léčbě prolapsu ženských orgánů prokázaly nízký podíl komplikací a výtečný vliv na vnímání kvality života pacientky po operaci.
Klíčová slova:
prolaps, síťový implantát, Amreichova sakrospinální fixace, Prolift.
ÚVOD
Zájem o sestup pánevních orgánů se datuje od počátku historie. První metody kauzální, tj. chirurgické léčby přineslo však až 19. století. Od té doby byla navržena řada metod léčby prolapsu, jak vaginálních, tak abdominálních. Prodlužující se délka života nastolila problém zvyšujícího se počtu starších pacientek.
Podle epidemiologické studie Olsena je sestup pánevních orgánů nejčastější gynekologickou patologií žen starších než 50 let věku [28]. Babalola odhaduje, že 11 % žen podstoupí během života operaci pro poševní sestup a 30 % z nich prodělá recidivu [3, 9]. To představuje velký socioekonomický problém. Riziko recidivy a komplikace u nejúspěšnějších klasických operací pro sestup pánevních orgánů (sakrospinální fixace, abdominální sakrokolpopexe) vyvolalo myšlenku u odborníků i v průmyslu, užívat heterologní materiály.
Na základě rozsáhlé zkušenosti břišních chirurgů s biomateriály v léčbě hernií byly v posledních desetiletích představeny různé heterologní implantáty k řešení sestupu. Důvodem použití při rekonstrukční operaci pro sestup pánevních orgánů je předpokládaná nižší operační invazivita, vyztužení struktur a substituce zkušeností se staršími operačními technikami [1, 10, 11, 13, 14, 18, 23-25, 29, 31]. Nejčastěji používaným materiálem jsou monofilamentní makroporózní prolenové implantáty, pro nižší frekvenci infekcí a protruzí [19, 36, 37]. První a v době plánování studie jediný komerčně dodávaný kit pro prolaps byl schválen FDA v roce 2004 – Prolift (Gynecare/Ethicon). Umožňuje apikální podporu vyztužením přední a zadní poševní stěny z transobturátorového a transgluteálního přístupu [4].
Hlavním cílem naší studie bylo zhodnotit úspěšnost nových operačních technik v porovnání s klasickými [6, 17, 20, 22, 27, 29, 34, 35]. Dalšími úkoly bylo zhodnotit dobu operace, komplikace a změnu kvality života.
SOUBOR PACIENTEK A METODIKA
V roce 2006 byla schválena etickou komisí multicentrická prospektivní randomizovaná studie pro 5 urogynekologických center ČR a poté registrována FDA (NCT00572702). Kritéria zařazení: informovaný souhlas, věk ≥18 let, plánovaná operace pro sestup pánevních orgánů se sestupem stupně ≥ II (POPO-Q) (5, 8]. Vylučovací kritéria: pánevní malignita, stav po radioterapii malé pánve a výhřez dělohy vyžadující hysterektomii. Pacientky byly rozděleny do 3 skupin: skupina A (n=150) s defektem předního kompartmentu k operaci pomocí Prolift anterior, skupina B (n=200) se sestupem centrálního kompartmentu poševního pahýlu, stav po hysterektomii, byly randomizovány do 2 podskupin, skupina C (n=150) s defektem zadního kompartmentu, k použití Prolift posterior. Skupina B byla slepě rozdělena počítačovým programem do podskupiny BA (n=100) k sakrospinální fixaci podle Amreicha-Richtera, a podskupiny BPT (n=100), v níž se pacientky podrobily operaci Prolift totalis.
Vyšetřovací program zahrnoval anamnézu, zhodnocení descensu podle |ICS (POP-Q) a ultrazvuk perineální (5 MHz konvexní vektorová) a poševní (7,5 MHz vektorová) sondu. Magnetická rezonance (MRI) u skupiny B dokumentovala změny topografie pánve a výsledky budou publikovány následně.
Kvalita života pacientek s prolapsem je snížená (protruze pochvy, dyspareunie, bolesti, mikční a defekační dysfunkce), a proto jsme použili ověřené dotazníky kvality života. Spokojenost se sexuálním životem popisuje dotazník Prolapse Impact Sexual Questionnaire (PISQ), močovou dysfunkci sleduje Urinary Impact Questionnaire (UIQ), střevní dysfunkci Colorectoanal Impact Questionnaire (CRAIQ) a dopad sestupu na kvalitu života Pelvic Organs Prolapse Impact Questionnaire (POPIQ) [32] v doménách cestování, sociální, emoční a fyzické.
Standardizované postupy u operací založené na doporučeních výrobce [30] doporučujeme pro detailní popis. Známé komplikace implantátů nás přivedly k zásadám, které uvádíme:
Přední prolift – skupina A:
- preparace aquadisekcí (u všech implantátů), zde mezi Halbanovou fascií a stěnou měchýře; – desinficiens do operačního pole po preparaci prostorů, kožních incizích a inzerci vodičů, výměna roušek a rukavic;
- fixace implantátu kraniálně a kaudálně (PDS 2–0);
- po sutuře vaginální tamponáda s estrogeny na 48 hodin.
Sakrospinální fixace (Amreich) – skupina BA:
- technika je popsána v naší literatuře [12], kde je indikováno připojení excize poševní stěny a sblížení levátorů.
Totální prolift – skupina BPT:
- do konečníku a rekta zde a u skupiny C na dobu operace tamponáda s jodoformem;
- po discizi paravaginálních prostorů preparace tunelu pro proximální část implantátu bez porušení peritoneální dutiny;
- po kožních incizích a zavedení všech 6 vodičů popsaná hygienická opatření a fixace implantátu stejnými stehy;
- na kolpotomie jednotlivé stehy, finální adjustace tahu ramen jako u ostatních implantátů.
Zadní prolift – skupina C:
- preparace rektovaginálního prostoru;
- kožní gluteální incize, kanyly zaváděny striktně zevně levátorů se zachycením sakrospinálního vazu (SSL) co nejblíže k os sacrum jako u předchozích technik;
- následuje výplach operačních tunelů roztokem Betadine a výměna roušek a rukavic ještě před protažením ramen sítě;
- fixace implantátu, sutura kolpotomie, adjustace tahu ramen sítě a tamponáda se neliší.
Sledovali jsme trvání výkonu, krevní ztrátu a komplikace: velké peroperační krvácení (> 500 ml – měřením objemu a vážením roušek a tamponů), poranění měchýře a střev, rozvoj hematomu, abscesu, píštěle, infekce dolních močových cest, protruzi síťky, recidivu prolapsu, stresovou inkontinenci (SI) de novo, de novo urgenci, pánevní bolest a dyspareunii.
Recidiva prolapsu jako hlavní sledovaný cíl studie byla potvrzena, když přední, zadní poševní stěna nebo poševní pahýl vykázaly sestup stupně ≥ II podle klasifikace ICS [21].
Všechna vyšetření a sběr dat byly provedeny před operací a 6 týdnů a 3 měsíce po výkonu.
Statistické hodnocení zahrnovalo analýzu kontingenčních tabulek, parametrickou analýzu číselných veličin (ANOVA a t-testy), klasickou regresní analýzu a logistickou regresi s použitím software SAS 9 [15].
VÝSLEDKY
Zde přinášíme výsledky u 225 pacientek, které se podrobily oběma kontrolám.
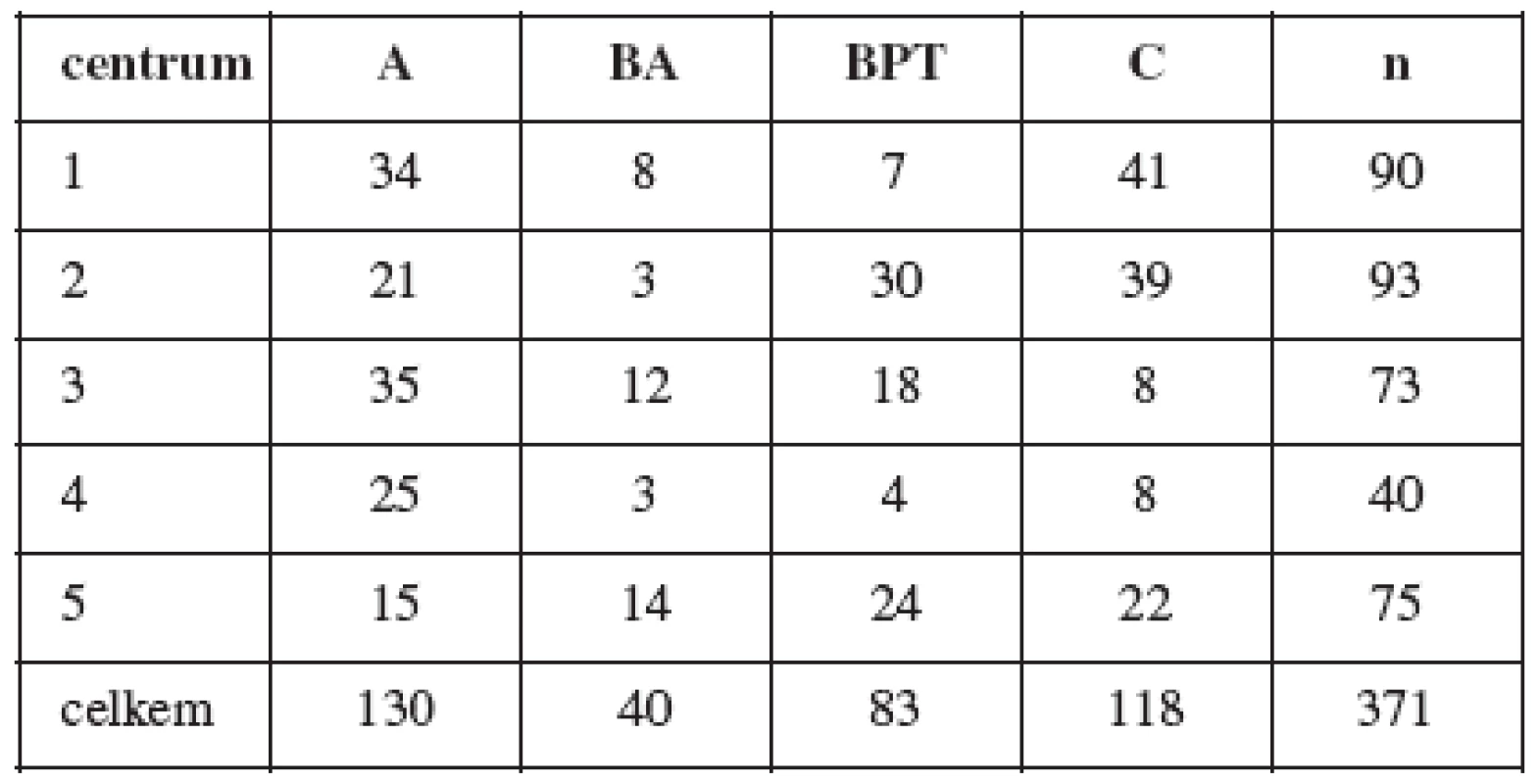
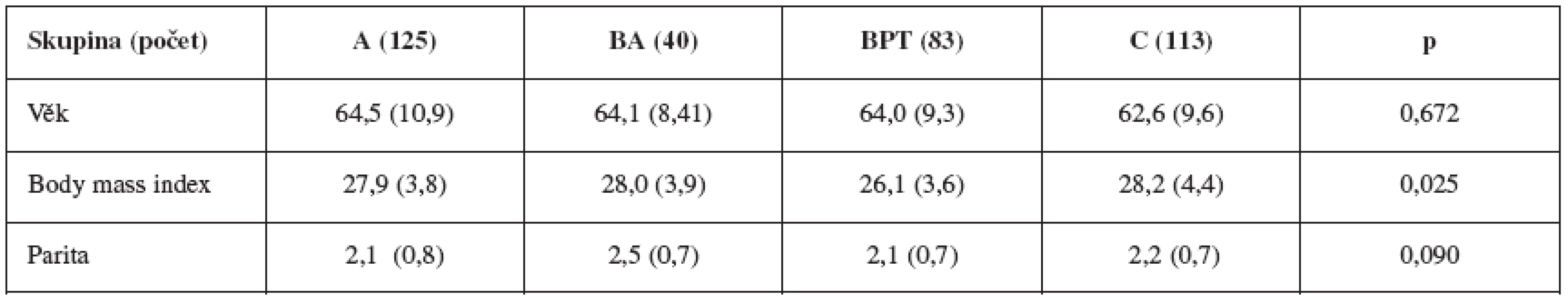
Tabulka 1 dokumentuje distribuci pacientek v jednotlivých centrech, tabulka 2 jejich demografická data.
Čas operace všech skupin uvádí graf 1; je významně kratší ve skupině BA oproti BPT. Podobný rozdíl mezi týmiž skupinami byl nalezen i co do průměrné krevní ztráty.

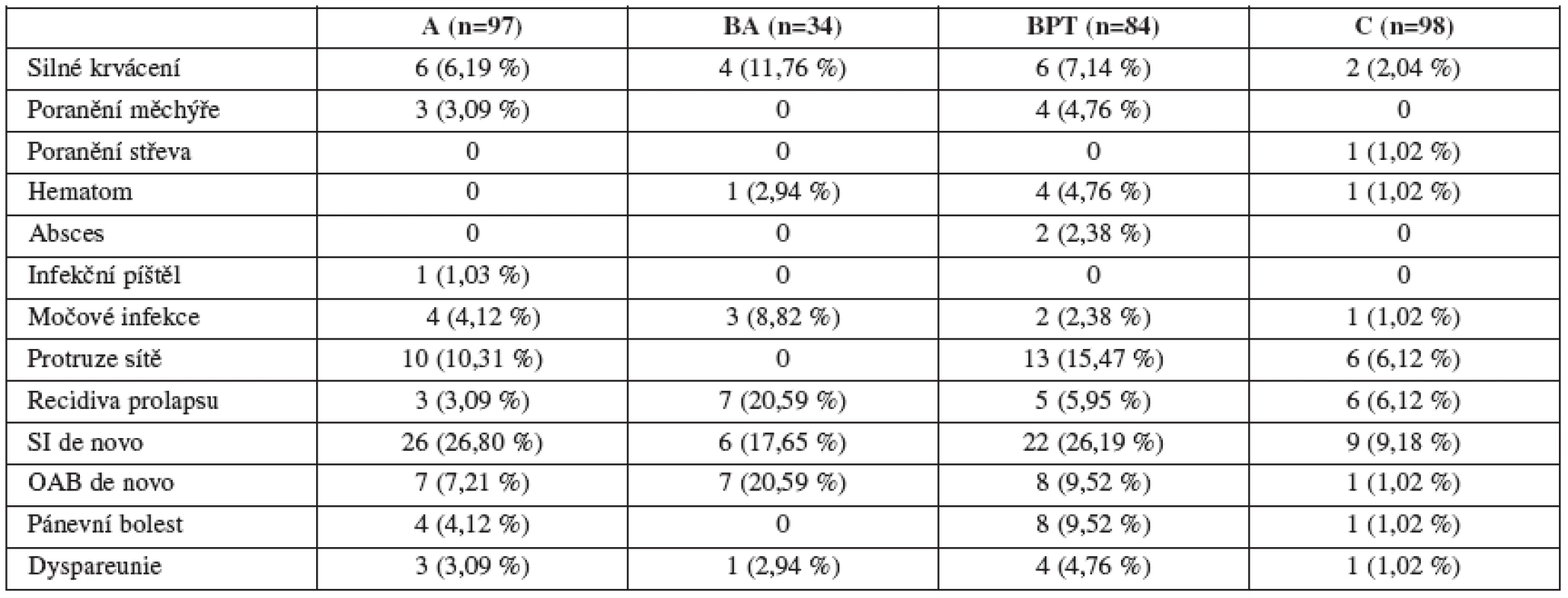
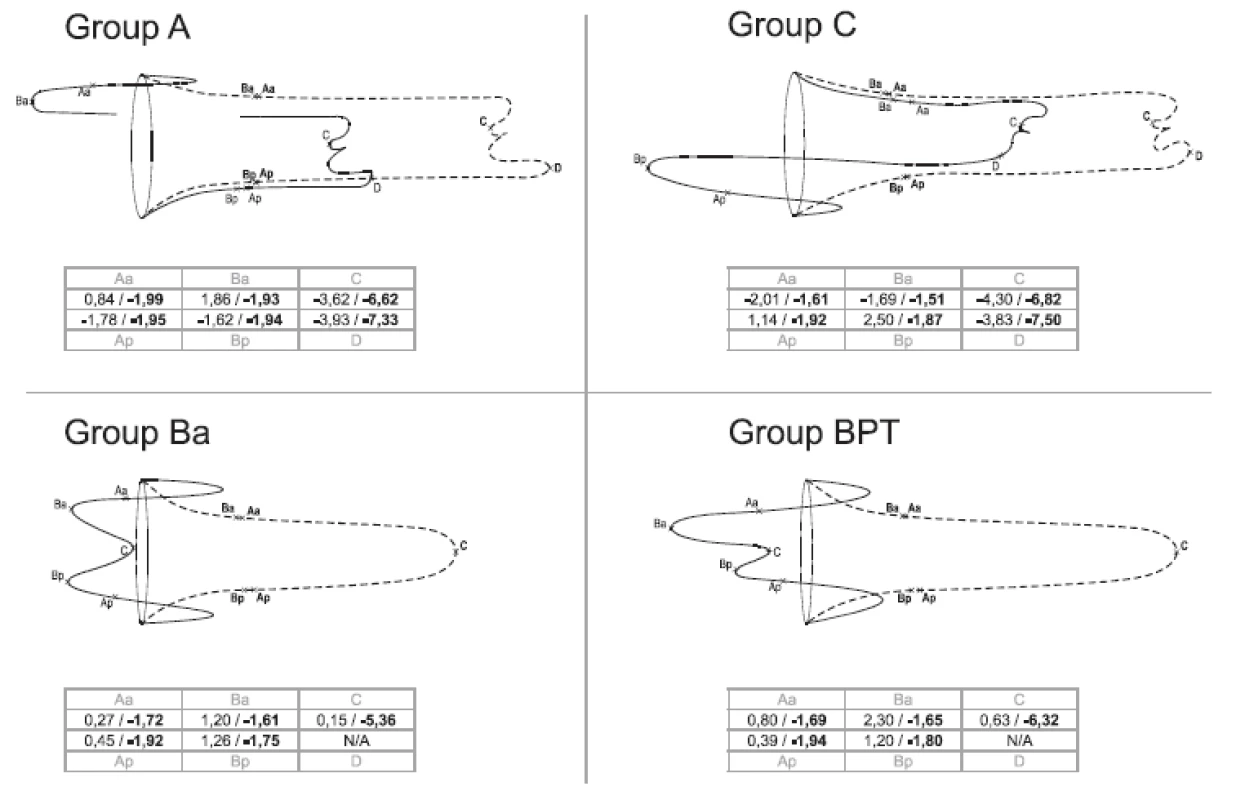
Porovnání frekvence komplikací mezi skupinami je v tabulkách 3 a 4. Změny hodnot POP-Q před operací a po ní odpovídají lokalizaci defektu. (tab. 5 a obr. 1). Hodnocené parametry ultrazvuku – úsečka p a úhel γ před operací a po ní.
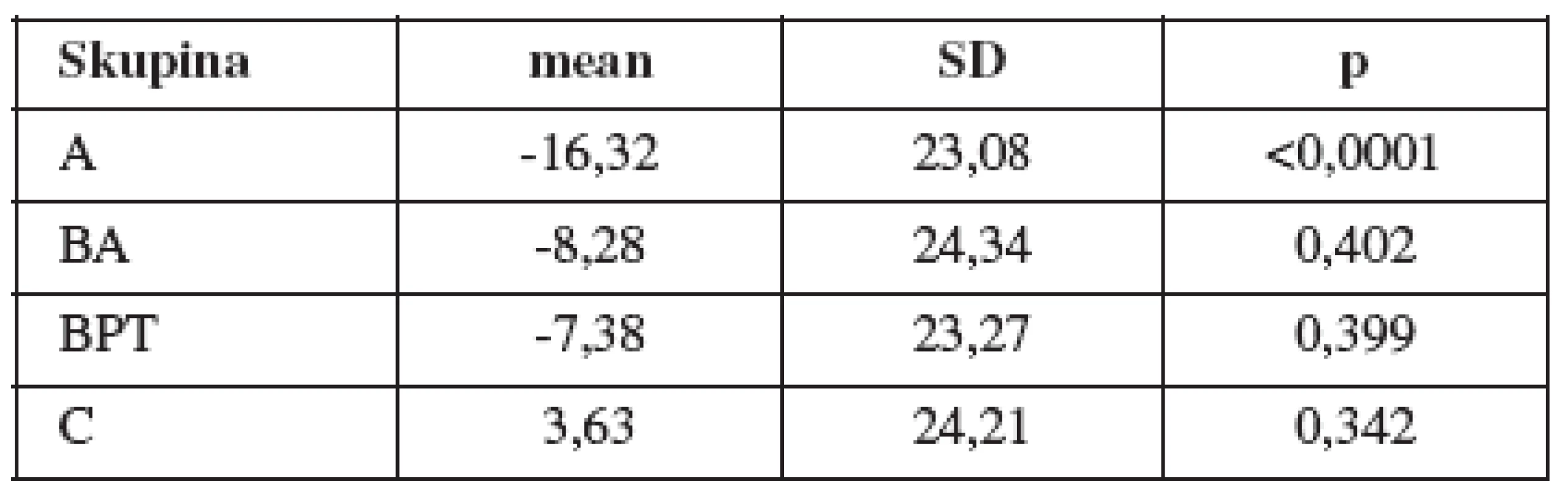
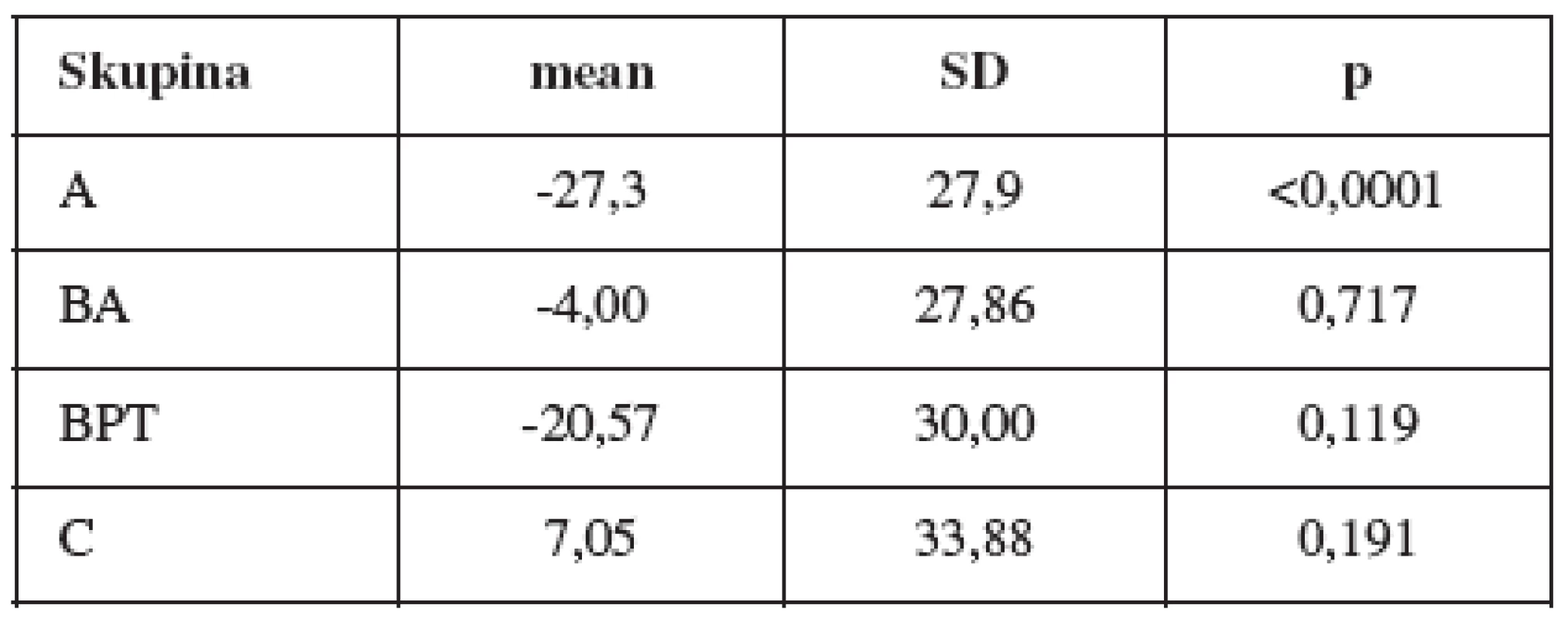

Skupina A – statisticky významný rozdíl mezi hodnotami parametrů před operací a po operaci.
Skupina B a C – parametry ultrazvuku se po operaci významně nezměnily.
Výsledky MRI pánevního dna ve skupině B budou předmětem zvláštní publikace.
Kvalita sexuálního života krátce po operaci se v žádné ze skupin nezměnila (graf 3).

Dotazníky kvality života vykázaly signifikantní zlepšení funkce močového systému a závěsu pochvy bez rozdílu mezi skupinami, co do střevních funkcí se nezlepšil stav ve skupině BA.
DISKUSE
Výběr „zlatého standardu“ operace pro defekt středního kompartmentu po hysterektomii byl dán větší zkušeností s metodou vaginální sakrospinální fixace než s abdominální sakrokolpopexí. Ostatně již Boukerrouęs prokázal rovnocennost anatomických parametrů MRI u obou metod, a tak jsme v této skupině randomizovali Amreichovu operaci proti totální poševní rekonstrukci za pomoci proliftu [2, 7].
Demografické charakteristiky (tab. 1) potvrdily uspokojivé vyvážení pacientek ve skupinách s výjimkou nižšího BMI ve skupině BPT ve srovnání s C; rozdíl však není klinicky závažný (BPP : C = 26,1 : 28,2).
Rozdíly v distribuci pacientek ve skupinách (tab. 2. – nižší počty ve skupině B) jsou výsledkem plánování kontrol v jednotlivých centrech a budou korigovány v závěrečném hodnocení.
Jednotlivé komplikace ve skupinách korespondují většinou s místem defektu, a tedy i maximálního chirurgického nasazení. Technika se liší od tradičních postupů, kdy pubocervikální fascie zůstává při preparaci na stěně měchýře.
Co do délky operace (graf 1) je totální prolift delší než Amreichova operace; jistě vzhledem k rozsáhlé disekci několika přístupů v malé pánvi při použití implantátu. Stejné vysvětlení platí i pro krevní ztrátu, která je u této metody větší než v ostatních skupinách, ale nedosahuje statistické významnosti oproti klasické operaci.
Funkční výsledek ovlivňují některé specifické komplikace (tab. 3).
Frekvence poranění pánevních orgánů ve skupině BPT byla 4,76 %, podobně jako u jiných autorů [1], a od literárních údajů se neliší ani incidence močových infekcí [2].
Zato však podíl protruzí ve skupinách s implantátem je významně vyšší s maximem ve skupině BPT (15,47 %) což převyšuje údaje (12 %) z recentních studií [16]. Tento fakt vysvětlujeme technikou šití – pouze 1 vrstva jednotlivých vikrylových stehů.
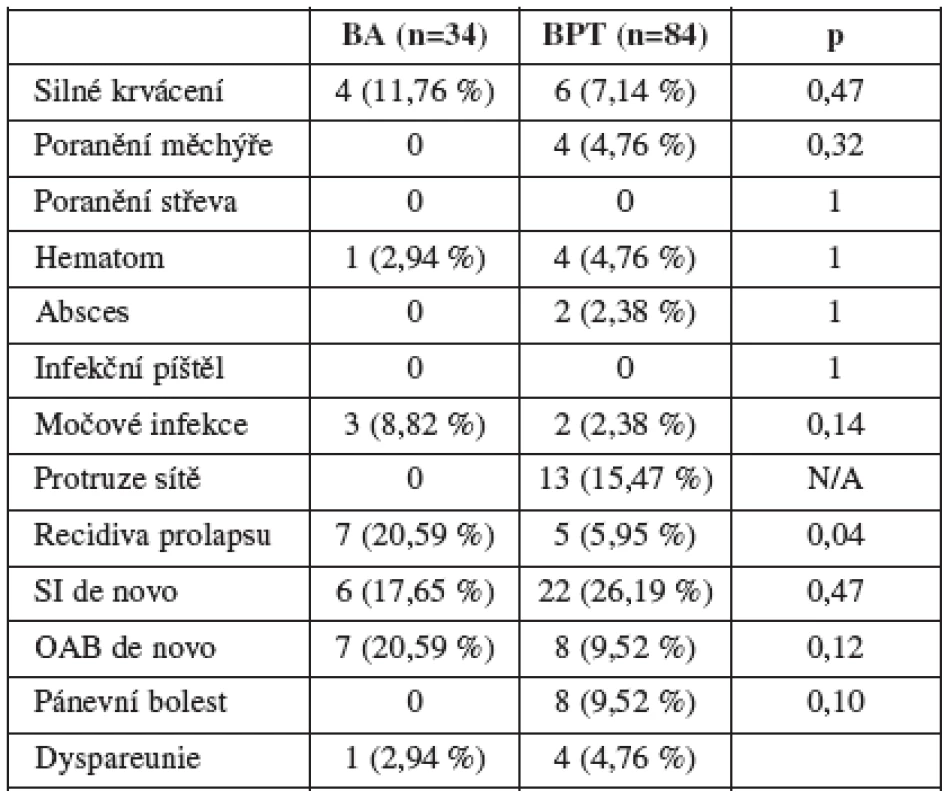
Recidiva prolapsu byla definována jako sestup ≥ II. stupně ve stejném kompartmentu při kontrole. V našem materiálu byla ve skupinách s implantátem homogenní frekvence recidiv (3–6 %) na rozdíl od jiných údajů (9–13 %) [2]. Ve skupině BA jsme však potvrdili recidivu nálezu ve 20,59 %.
Důvodem výskytu SI ve skupinách A (31 %), BA (24 %) a BPT (22 %) je korekce předního defektu, který omezoval úniky moči před operací; randomizované skupiny BA a BPT se významně nelišily. Předpokládali jsme také vliv na vznik de novo urgence u metod postihujících stěnu měchýře; ve skupině A však nebyl symptom zaznamenán. Pánevní bolest byla častá u implantátů, nejvíce ve skupině BPT (9,5 %).
Na obr. 1 přinášíme také grafické znázornění hodnot POPQ.
Změny hodnot POP-Q obrážely lokalizaci původního defektu: žádné změny Aa, Ba ve skupině C a Ap, Bp ve skupině A, naše výkony ve skupině A a C byly úspěšné.
Amreichova fixace pochvy přinesla horší výsledky co do délky pochvy; ta je ve srovnání s totálním proliftem kratší. To vysvětlujeme excizí poševní stěny, která postihuje i apex.
Proximální posun měřených bodů je vysoce statisticky významný s očekávanými výjimkami v oblastech předního (žádný posun v posteriorních bodech) a zadního (žádný posun předních bodů) defektu. To je důkazem, že všechny použité techniky měly při léčbě prolapsu uspokojivé výsledky.
Ultrazvukové vyšetření se zabývalo posouzením uretrální osy a její vzdálenosti od symfýzy (úhel γ, úsečka p). Porovnání výchozích hodnot ultrazvuku vykázalo největší poruchy uretrálního závěsu ve skupině A. Hodnoty p-úsečky s nízkým významem jsme nehodnotili.
Výsledky hodnocení dotazníků UIQ, CRAIQ a POPIQ přinese další publikace, ale již nyní je možno konstatovat, že všechny metody měly srovnatelně dobrý vliv na kvalitu života. Zevrubné hodnocení kvality života se zaměřením na pánev a funkci jejích orgánů prokázalo významné zlepšení hodnot ve všech skupinách (s výjimkou BA u kolorektální funkce). Spokojenost se sexuálním životem hodnotil dotazník Vlivu prolapsu na sex (graf 3). Podle naší analýzy výsledků PISQ, vaginální sexuální aktivity byly obnoveny velmi brzy po operaci bez změny kvality. Stejné výsledky uváděly další současné studie [26, 33].
ZÁVĚR
Všechny použité chirurgické metody, a zejména nové techniky s použitím implantátů jsou vhodné pro léčbu prolapsu, mají přijatelný podíl komplikací a pozitivní vliv na kvalitu života pacientek.
Navíc jsme nenašli signifikantní rozdíl mezi frekvencí závažných komplikací (velké krvácení, poranění měchýře a střeva, infekce) mezi randomizovanými skupinami (Amreichova operace a totální prolift).
Tato práce vznikla za podpory Grantu IGA MZ ČR NR 9309-3/2007.
Prof. MUDr. Michael Halaška, DrSc.
Gynekologicko-porodnická klinika 1. LF UK a FNB
Budínova 2
180 00 Praha 8
e-mail: michael.halaska@lf1.cuni.cz
Sources
1. Alperin, M., et al. Perioperative outcomes of the Prolift (R) pelvic floor repair systems following introduction to a urogynecology teaching service. Int Urogynecol J 2008, 19(12), p. 1617.
2. Altman, D., et al. Short-term outcome after transvaginal mesh repair of pelvic organ prolapse. Int Urogynecol J 2008, 19(6), p. 787.
3. Babalola, EO., et al. Utilization of surgical procedures for pelvic organ prolapse: a population-based study in Olmsted County, Minnesota, 1965-2002. Int Urogynecol J 2008, 19(9), p. 1243.
4. Baessler, K., Maher, CF. Mesh augmentation during pelvic-floor reconstructive surgery: risks and benefits. Curr Opin Obstet Gynecol 2006, 18(5), p. 560.
5. Barber, MD., et al. Accuracy of clinical assessment of paravaginal defects in women with anterior vaginal wall prolapse. Am J Obstet Gynecol 1999, 181(1), p. 87.
6. Blandon, RE., et al. Complications from vaginally placed mesh in pelvic reconstructive surgery. Int Urogynecol 20, 2009, p. 523–531.
7. Boukerrou, M., et al. An MRI comparison of anatomical changes related to surgical treatment of prolapse by vaginal or abdominal route. Eur J Obstet Gynecol Reprod Biol 2005, 121(2), p. 220.
8. Bump, RC., et al. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gynecol 1996, 175(1), p. 10.
9. Cruikshank, SH., Kovac, SR. Anterior vaginal wall culdeplasty at vaginal hysterectomy to prevent posthysterectomy anterior vaginal wall prolapse. Am J Obstet Gynecol 1996, 174(6), p. 1863.
10. Dwyer, PL., O’Reilly, BA. Transvaginal repair of anterior and posterior compartment prolapse with Atrium polypropylene mesh. 2004, 111(8), p. 831.
11. Fatton, B., et al. Transvaginal repair of genital prolapse: preliminary results of a new tension-free vaginal mesh (Prolift (TM) technique) - a case series multicentric study. Int Urogynecol J 2007, 18(7), p. 743.
12. Halaska, M. Fixation of the prolapsed vagina to the sacrospinous ligament after hysterectomy – the Amreich II-Richter vaginal fixation operation. Čes Gynek 1997, 62(6), 323.
13. Herschorn, S. The use of biological and synthetic materials in vaginal surgery for prolapse. 2007, 17, p. 408.
14. Hinoul, P., et al. A prospective study to evaluate the anatomic and functional outcome of a transobturator mesh kit (Prolift Anterior) for symptomatic cystocele repair. 2008, 15(5), p. 615.
15. Hurt, K. Research design strategy in medical and biostatistical studies. Čes Gynek 2004, 69(1), p. 71.
16. Jacquetin, B., Cosson, M. Complications of vaginal mesh: our experience. Int Urogynecol J Pelvic Floor Dysfunct 2009, 20(8), p. 893.
17. Karram, MM. “Evidence-based medicine” to support the surgical procedures we perform on patients with pelvic organ prolapse. Int Urogynecol J Pelvic Floor Dysfunct 2009, 20(7), p. 763.
18. Maher, C., et al. Surgical management of pelvic organ prolapse in women: a short version Cochrane review. Neurourol Urodyn 2008, 27(1), 3.
19. Maher, C., et al. Surgical management of pelvic organ prolapse in women: A short version Cochrane review. 2008, 27(1), 3.
20. Maher, C., Schuessler, B. The need for randomised controlled trials in urogynaecology. Int Urogynecol J 2006, 17(4), p. 312.
21. Milani, R., et al. Functional and anatomical outcome of anterior and posterior vaginal prolapse repair with prolene mesh. 2005, 112(1), p. 107.
22. Murphy, M., Re Soc Gynecologic Surg Systematic. Clinical Practice Guidelines on Vaginal Graft Use From the Society of Gynecologic Surgeons. Obstet Gynecol 2008, 112(5), p. 1123.
23. Natale, F., et al. High levator myorrhaphy for transvaginal suspension of the vaginal apex: long-term results. 2008, 180(5), p. 2047.
24. Natale, F., Weir, JM., Cervigni, M. Pelvic floor reconstructive surgery: which aspects remain controversial?. Int Urogynecol J 2006, 16(6), p. 407.
25. Neuman, M., Lavy, Y. Posterior intra-vaginal slingplasty for the treatment of vaginal apex prolapse: Medium-term results of 140 operations with a novel procedure. Eur J Obstet Gynecol Reprod Biol 2008, 140(2), 230.
26. Nieminen, K., et al. Symptom resolution and sexual function after anterior vaginal wall repair with or without polypropylene mesh. Int Urogynecol J 2008, 19(12), 1611.
27. Novara, G., Artibani, W. Surgery for pelvic organ prolapse: current status and future perspectives. Int Urogynecol J 2005, 15(4), p. 256.
28. Olsen, AL., et al. Epidemilogy of surgically managed pelvic organ prolapse and urinary incontence. Obstet Gynecol 1997, 4, p. 501.
29. Pulliam, SJ., et al. Use of synthetic mesh in pelvic reconstructive surgery: a survey of attitudes and practice patterns of urogynecologists. Int Urogynecol J 2007, 18(12), p. 1405.
30. Reisenauer, C., et al. Anatomical conditions for pelvic floor reconstruction with polypropylene implant and its application for the treatment of vaginal prolapse. Eur J Obstet Gynecol Reprod Biol 2007, 131(2), 214.
31. Richardson, AC., Edmonds, PB., Williams, NL. Treatment of stress urinary incontinence due to paravaginal fascial defect. Obstet Gynecol 1981, 57(3), 357.
32. Rogers, RG., et al. A short form of the Pelvic Organ Prolapse/Urinary Incontinence Sexual Questionnaire (PISQ-12). Int Urogynecol J Pelvic Floor Dysfunct 2003, 14(3), p. 164.
33. Sentilhes, L., et al. Midterm follow-up of high-grade genital prolapse repair by the trans-obturator and infracoccygeal hammock procedure after hysterectomy. Eur Urol 2007, 51(4), p. 1065.
34. Shull, B., Karram, MM. Concerns regarding pelvic reconstructive surgery. Int Urogynecol J 2005, 16(4), p. 251.
35. Sivaslioglu, AA., Unlubilgin, E., Dolen, I. A randomized comparison of polypropylene mesh surgery with site-specific surgery in the treatment of cystocoele. Int Urogynecol J 2008, 19(4), p. 467.
36. Sung, VW., et al. Graft use in transvaginal pelvic organ prolapse repair a systematic review. Obstet Gynecol 2008, 112(5), 1131.
37. Ulmsten, U., Petros, P. Intravaginal slingplasty (IVS): an ambulatory surgical procedure for treatment of female urinary incontinence. Scand J Urol Nephrol 1995, 29(1), 75.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2010 Issue 2
Most read in this issue
- Současné možnosti diagnostiky vulvovaginálních infekcí
- Význam resektoskopie v diagnostice karcinomu endometria
- Doporučení pro hormonální substituční terapii v postmenopauze
- První zkušenosti s novou minipáskou k léčbě stresové inkontinence moči u žen – MiniArc
