Obrat plodu zevními hmaty z polohy podélné koncem pánevním po 36. týdnu gravidity – hodnocení úspěšnosti a komplikací
External cephalic version of breech fetus after 36 weeks of gestation – evaluation of efectiveness and complications
Objective:
Evaluation of success rate and the safety of external cephalic version after 36 weeks of gestation.
Design:
Retrospective analysis.
Setting:
Department of Obstetrics and Gynecology, Masaryk University, University Hospital Brno.
Methods:
A retrospective analysis of external cephalic version attempts performed on a group of 638 singleton breech pregnancies after 36 weeks gestation in the years 2003–2016 at the Department of Gynecology and Obstetrics, Masaryk University, Brno. The effectiveness, number and type of complications, mode of delivery and perinatal result were observed.
Results:
The effectiveness of external cephalic version from breech to head presentation was 47.8% (305 cases). After a successful external cephalic version 238 patients (78.0%) gave birth vaginally. After unsuccessful cephalic version 130 patients (39.0%) gave birth vaginally. The number of serious complications did not exceed 0,9% and did not affect perinatal outcomes. External cephalic version-related emergency cesarean deliveries occurred in 6 cases (2 placental abruption, 4 abnormal cardiotocography). The fetal outcome was good in all these cases. The death of the fetus in connection with the external version has not occurred in our file. Spontaneous discharge of amniotic fluid within 24 hours after procedure occurred in 5 cases (0.8%). The spontaneous onset of labor within 24 hours of procedure occurred in 5 cases (0.8%). The pH value of a. umbilicalis < 7.00 occurred in 2 cases in the group with a successful external version and in the group with unsuccessful external version in 9 cases. The Apgar score in the 5th minute < 5 was both in the successful and unsuccessful group in 1 case.
Conclusion:
The external cephalic version of the fetus in the case of breech presentation after the 36th week of pregnancy is an effective and safe alternative for women who have a fear of the vaginal breech delivery. Performing the external cephalic version can reduce the rate of elective caesarean sections due to breech presentation at term.
Keywords:
external cephalic version, breech presentation, caesarean section
Authors:
Lukáš Hruban 1
; Petr Janků 1
; K. Jordánová 1; Romana Gerychová 1; Martin Huser 1
; P. Ventruba 1; A. Roztočil 2
Authors‘ workplace:
Gynekologicko-porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba DrSc., MBA
1; Gynekologicko-porodnické oddělení, Nemocnice Jihlava, primář prof. MUDr. A. Roztočil, CSc.
2
Published in:
Ceska Gynekol 2017; 82(6): 443-449
Overview
Cíl:
Hodnocení úspěšnosti a bezpečnosti zevního obratu plodu naléhajícího koncem pánevním po 36. týdnu gravidity.
Typ studie:
Retrospektivní analýza.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika LF MU a FN Brno.
Soubor a metodika:
Retrospektivní analýza souboru 638 těhotných, u nichž byl proveden po dokončeném 36. týdnu těhotenství pokus o obrat plodu zevními hmaty z polohy podélné koncem pánevním do polohy podélné hlavičkou. Všechny obraty byly provedeny v období 2003–2016 na Gynekologicko-porodnické klinice LF MU a FN Brno. Byla sledována úspěšnost výkonu, počet a typ komplikací, způsob porodu a perinatální výsledky.
Výsledky:
Zevní obrat plodu byl úspěšný u 305 rodiček (47,8 %). Po úspěšném zevním obratu porodilo vaginálně 238 pacientek (78,0 %). Po neúspěšném zevním obratu porodilo vaginálně 130 pacientek (39,0 %). Počet závažných komplikací v souvislosti se zevním obratem plodu nepřesáhl 0,9 % a neovlivnil perinatální výsledky. Akutním císařským řezem v souvislosti se zevním obratem bylo těhotenství ukončeno v šesti případech (dvakrát abrupce placenty, čtyřikrát abnormální CTG záznam). Nepříznivý vliv na stav novorozence nebyl zaznamenán v žádném případě. Úmrtí plodu v souvislosti se zevním obratem se v našem souboru nevyskytlo. Ke spontánnímu odtoku plodové vody do 24 hodin po výkonu došlo v pěti případech (0,8 %). Ke spontánnímu nástupu porodu do 24 hodin po výkonu došlo v pěti případech (0,8 %). Hodnota pH z a. umbilicalis < 7,00 se po porodu ve skupině s úspěšným obratem vyskytla ve dvou případech a ve skupině s neúspěšným obratem v devíti případech. Hodnota Apgar skóre < 5 se v 5. minutě vyskytla jak ve skupině s úspěšným obratem, tak ve skupině s neúspěšným obratem v jednom případě.
Závěr:
Zevní obrat plodu z polohy podélné koncem pánevním do polohy podélné hlavičkou po dokončeném 36. týdnu gravidity představuje efektivní a bezpečnou alternativu pro ženy, které mají z vaginálního porodu koncem pánevním obavy. Provádění zevního obratu plodu vede k redukci počtu císařských řezů z důvodu naléhání plodu koncem pánevním u termínových těhotenství.
Klíčová slova:
obrat plodu zevními hmaty, naléhání plodu koncem pánevním, císařský řez
ÚVOD
Podélná poloha plodu koncem pánevním v období termínu porodu představuje v porodnictví stále kontroverzní téma, na které je možno nahlížet z mnoha aspektů. Vedle způsobu vedení porodu je diskutovaným tématem také provádění zevního obratu plodu, které může významně redukovat procento rodiček, které jsou s touto méně příznivou polohou plodu při porodu konfrontovány [2, 8].
Výskyt spontánního obratu plodu do polohy podélné hlavičkou po 36. týdnu těhotenství u prvorodiček nepřesahuje 8 % [17]. Renesanci zevního obratu plodu při poloze podélné koncem pánevním lze zaznamenat koncem 18. století. V první polovině 20. století pak následoval pokles zájmu o tento výkon, který vyústil až v naprosté odmítání a kontraindikaci jeho provádění. V 80. letech 20. století se zevní obrat v mnoha zemích opět začal provádět a postupně se stal součástí doporučených postupů, které se zabývají problematikou naléhání plodu koncem pánevním v období termínu porodu [1, 15, 17]. Doporučení k provádění zevního obratu plodu je součástí i českého doporučeného postupu Sekce perinatologie a fetomaternální medicíny ČGPS [4].
V minulosti byl výkon často spojován s vysokým procentem komplikací s následným ohrožením matky i plodu. Uváděná rizika zahrnovala abrupci placenty, strangulaci plodu pupečníkem, předčasný odtok plodové vody, poranění dělohy a traumatismus plodu. Řada studií a následných metaanalýz publikovaných v posledních dvou dekádách však tyto obavy nepotvrdila [11, 12]. Celkový výskyt závažných komplikací (úmrtí plodu, abrupce placenty, akutní císařský řez z důvodu intrauterinní tísně plodu) je hodnocen jako nízký a při dodržení stanovených pravidel pro provádění výkonu nepřesahuje jedno procento [11].
Přesto nepatří provádění zevního obratu k rutinnímu výkonu, který by byl rodičkám běžně nabízen. Řada registrujících gynekologů se k tomuto výkonu stále staví spíše odmítavě a rodičkám zevní obrat často nedoporučí. Informace, které jsou těhotným ženám prezentovány, ať již cestou lékařů, nebo prostřednictvím internetu, jsou nezřídka zcela protichůdné a neobjektivní.
Obavy a nervozita rodiček v souvislosti s provedením zevního obratu plodu jsou zpravidla neopodstatněné, většina hodnotí provedený výkon kladně. Bolestivost během výkonu je snesitelná a pro většinu žen nepředstavuje v celkovém hodnocení významný problém [10, 16, 19].
Pomocí analýzy vlastního souboru chceme prokázat bezpečnost zevního obratu plodu a příznivý vliv na perinatální výsledky, zejména redukci zbytečných císařských řezů.
SOUBOR TĚHOTNÝCH ŽEN A METODIKA
Byla provedena retrospektivní analýza souboru 638 těhotných, které podstoupily pokus o obrat plodu zevními hmaty z polohy podélné koncem pánevním do polohy podélné hlavičkou po dokončeném 36. týdnu těhotenství. Všechny zevní obraty byly provedeny v období let 2003–2016 na Gynekologicko-porodnické klinice LF MU a FN Brno (graf 1). Indikací k výkonu byla podélná poloha plodu koncem pánevním po dokončeném 36. týdnu gravidity a nepřítomnost jiné kontraindikace vaginálního vedení porodu. Nutnou podmínkou byl podpis informovaného souhlasu rodičkou po předchozím poučení o možných rizicích spojených s provedením výkonu. Kontraindikace zevního obratu zahrnovaly: známky nitroděložní tísně plodu, stavy po operacích na děloze, vrozené vývojové vady dělohy, vícečetnou graviditu, obezitu matky znemožňující detekci plodu zevními hmaty.

Samotnému výkonu předcházelo podrobné porodnické a ultrazvukové vyšetření se zhodnocením podmínek k zevnímu obratu. Výkon byl prováděn za hospitalizace, zpravidla do druhého dne. Všem pacientkám byl proveden vstupní kardiotokografický záznam (CTG). Obrat plodu zevními hmaty prováděl tým sestavený z jednoho až dvou lékařů a jedné porodní asistentky na operačním sále pod ultrazvukovou kontrolou na polohovatelném tvrdém lůžku. Ultrazvukem byla průběžně kontrolována aktuální poloha plodu a jeho srdeční frekvence. Po dobu celého výkonu, který nepřesáhl limit deseti minut, byla aplikována infuze s tokolytikem (Hexoprenalin i.v.). Standardně nebyl použit žádný typ analgezie. Bezprostředně po provedení zevního obratu následoval kardiotokografický záznam, který byl opakován týž den večer a následující den ráno před propuštěním. Po propuštění byly rodičky sledovány ambulantně s obvyklým intervalem kontrol až do termínu porodu.
U všech pacientek, které podstoupily pokus o zevní obrat plodu, byly zaznamenány anamnestické údaje, informace o současné graviditě (váhový odhad plodu, typ naléhání koncem pánevním, množství plodové vody, pozice placenty), úspěšnost výkonu, závažné komplikace v souvislosti se zevním obratem (úmrtí plodu, abrupce placenty, akutní tíseň plodu s nutností neodkladného císařského řezu), nástup spontánního porodu do 24 hodin po výkonu, spontánní odtok plodové vody do 24 hodin po výkonu, způsob vedení porodu, komplikace za porodu a stav novorozence (pH z a. umbilicalis, Apgar skóre).
VÝSLEDKY
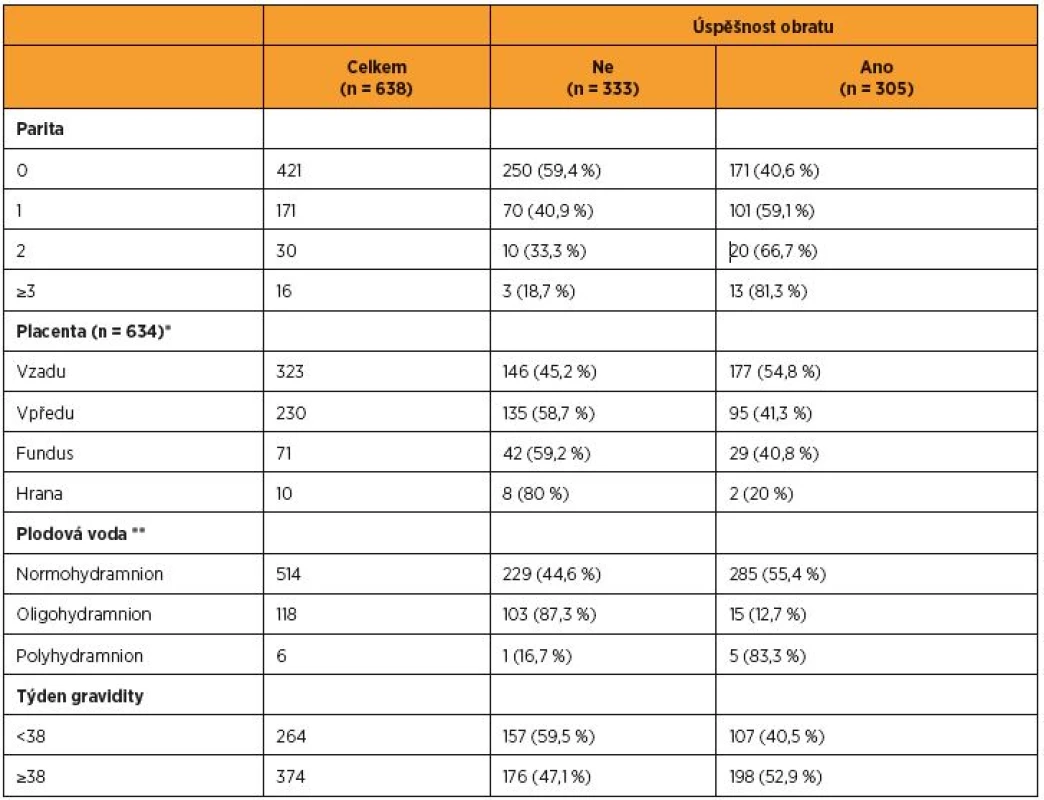
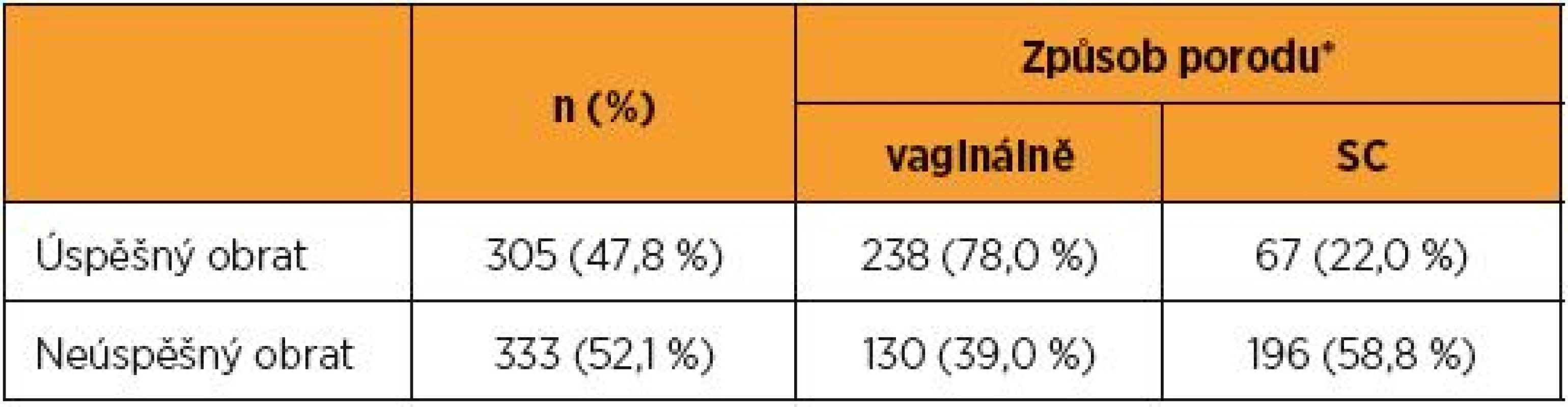
Z celkového počtu 638 těhotných žen, které podstoupily pokus o zevní obrat plodu po dokončeném 36. týdnu gravidity, byl výkon úspěšný u 305 rodiček (47,8 %). Porovnání rodiček podle parity, týdne gravidity, umístění placenty a množství plodové vody mezi skupinou s úspěšným obratem a neúspěšným obratem je zobrazeno v tabulce 1. Po úspěšném zevním obratu porodilo vaginálně 238 pacientek (78,0 %), z toho v deseti případech pomocí vakuumextrakce (3,3 %) a ve třech případech pomocí porodnických kleští (0,9 %). Po neúspěšném zevním obratu (333 případů, 52,2 %) porodilo vaginálně 130 pacientek (39,0 %), (tab. 2, graf 2). Počet závažných komplikací v souvislosti se zevním obratem plodu dosáhnul 0,9 % a neovlivnil perinatální výsledky (tab. 3). Akutním císařským řezem v souvislosti se zevním obratem bylo těhotenství ukončeno v šesti případech. Ve dvou případech se jednalo o abrupci placenty, kdy v prvním případě došlo k projevům abrupce bezprostředně po výkonu, a ve druhém případě se rodička dostavila pro zakrvácení 36 hodin po obratu. Během císařského řezu byla potvrzena parciální abrupce placenty. Ve čtyřech případech byl důvodem ukončení gravidity císařským řezem abnormální CTG záznam (jednou přetrvávající bradykardie bezprostředně po obratu, jednou záchyt prolongované decelerace na kontrolním CTG záznamu tři hodiny po obratu, dvakrát výskyt sporadických decelerací na kontrolním CTG záznamu v den provedeného obratu). Nepříznivý vliv na stav novorozence nebyl zaznamenán v žádném případě. Úmrtí plodu v souvislosti se zevním obratem se v hodnoceném souboru nevyskytlo. Ke spontánnímu odtoku plodové vody do 24 hodin po výkonu došlo v pěti případech (0,8 %). Ke spontánnímu nástupu porodu do 24 hodin po výkonu došlo v pěti případech (0,8 %). Ani v jednom případě nedošlo k spontánnímu nástupu porodu nebo odtoku plodové vody před dokončeným 37. týdnem gravidity.


Po porodu se vyskytla hodnota pH z a. umbilicalis < 7,00 ve skupině s úspěšným obratem ve dvou případech (0,6 %), a to jednou po vaginálně dokončeném porodu a jednou po akutním císařském řezu pro přetrvávající bradykardii bezprostředně po provedeném obratu (hodnoty Apgar skóre v 5. minutě byly 8 a 10 a byla popsána fyziologická poporodní adaptace obou novorozenců). Ve skupině s neúspěšným obratem se vyskytla hodnota pH z a. umbilicalis < 7,00 v devíti případech (2,7 %) a to sedmkrát po vaginálně dokončeném porodu a dvakrát po akutním císařském řezu pro prolaps pupečníku (v žádném z těchto devíti případů nebyla zaznamenána hodnota Apgar skóre v 5. minutě < 5 ). Hodnota Apgar skóre v 5. minutě < 5 se jak ve skupině s úspěšným obratem, tak ve skupině s neúspěšným obratem vyskytla v jednom případě (0,3 % versus 0,3 %), a to po vaginálně dokončených porodech s fyziologickými hodnotami pH z a. umbilicalis.
Celkem 34 rodiček porodilo na jiném pracovišti (5,3 %). V osmi případech není znám výsledek porodu, protože se nepodařilo tyto pacientky kontaktovat (tři po úspěšném zevním obratu, pět po neúspěšném zevním obratu).
DISKUSE
Zevní obrat plodu z polohy podélné koncem pánevním po dokončeném 36. týdnu těhotenství je považován za bezpečnou metodu, která vede ke snižování procenta císařských řezů bez toho, že by negativně ovlivňovala perinatální výsledky [11, 12, 18]. Úspěšnost zevního obratu se obecně udává v rozmezí 30–80 %, nejčastěji okolo 50 % (v námi hodnoceném souboru 47,8 %). Pro dosažení stabilní úspěšnosti je třeba provést určitý počet zevních obratů a dostatečně si osvojit techniku. Z grafu 1 je patrné kolísání úspěšnosti v prvních letech provádění výkonu na našem pracovišti a také jistou závislost na počtu provedených obratů.
Byla publikována řada modifikací výkonu vedoucích ke zvyšování úspěšnosti, především použití různých způsobů analgezie (epidurální analgezie, opiáty, remifentanil, rajský plyn, hypnóza atd.) [5, 6, 7]. Bolest během zevního obratu může sloužit jako určitý indikátor průběhu výkonu. Provedení zevního obratu má být snadné a s použitím pouze přiměřeného tlaku na břicho rodičky. Nadměrná bolestivost během výkonu signalizuje použití nepřiměřené síly a špatné tolerance výkonu rodičkou. V takovém případě je lépe od dalšího pokusu upustit. V našem souboru nebyl použit žádný typ analgezie. Standardně je doporučováno pouze podání tokolýzy, které výkon výrazně usnadňuje a zvyšuje úspěšnost [7]. Podání tokolýzy je výhodné zahájit několik minut před začátkem zevního obratu a ponechat ji po celou dobu výkonu.
Jinou možností usnadnění výkonu je polohování pacientky během zevního obratu, například přechodná změna sklonu hlavou dolů (Trendelenburgova poloha), která může usnadnit vytlačení hýždí plodu směrem kraniálně. V našem souboru bylo standardně využíváno lehké podložení dolních končetin v místě kolen, které umožňuje rodičkám lépe uvolnit dolní končetiny a svaly stěny břišní. Ve všech případech byl použit také ultrazvukový gel k omezení tření při kontaktu porodníka s břišní stěnou rodičky.
Řada autorů se zabývá analýzou faktorů, které ovlivňují úspěšnost zevního obratu. Tyto faktory se však navzájem kombinují, navíc jsou u konkrétních pacientek vyjádřené v odlišné míře (množství plodové vody, velikost plodu, stupeň obezity, parita) [9, 13, 20]. Jako zásadní pro možnost úspěšného zevního obratu se však jeví dostatečné množství plodové vody, přesná znalost uložení plodu v děloze (UZ kontrola) a prohmatná břišní stěna, kdy je možné přesně vyhmatat hýždě a hlavu plodu [14]. Úspěšnost výkonu také významně narůstá s paritou rodičky, jak je patrné z tabulky 1.
Kontroverzním tématem je provádění obratů za hospitalizace. Podle dostupné literatury převažuje ambulantní provádění [12]. Na našem pracovišti těhotným ženám doporučujeme jednodenní hospitalizaci s cílem zajistit maximální bezpečnost a záchyt případných komplikací během 24 hodin po zevním obratu. Odpoledne a večer po výkonu je proveden CTG záznam a druhý den ráno podrobná UZ kontrola, zaměřená na polohu plodu a stav placenty.
Procento závažných komplikací v souvislosti s prováděním zevních obratů je jeden z nejdůležitějších faktorů, který zásadně determinuje význam tohoto výkonu. Cílem je především absence komplikací a teprve na druhém místě stojí dosažené procento úspěšných obratů. Pokud není patrná tendence plodu k snadnému dokončení obratu, mělo by být od dalších pokusů upuštěno. Porodník se nesmí nechat strhnout ke snaze otočit plod tzv. za každou cenu. Obrat jde buď snadno a rychle, anebo je lépe od dalších pokusů upustit.
Podle publikované metaanalýzy z roku 2008, kde bylo zahrnuto 12 955 zevních obratů z celkem 84 studií, nebyl prokázán vztah mezi výskytem komplikací a úspěšností obratu. Jedno úmrtí plodu v souvislosti se zevním obratem připadlo na 5000 obratů, abrupce placenty na 1200 zevních obratů a nutnost akutního císařského řezu pro známky nitroděložní tísně plodu na 286 obratů [11]. Výskyt závažných komplikací by neměl překročit 1 %. V našem vlastním souboru nebyl zaznamenán žádný případ úmrtí plodu. Abrupce placenty se vyskytla dvakrát. V prvním případě byla diagnostikována abrupce placenty bezprostředně po provedení zevního obratu. Ve druhém případě se jednalo o parciální abrupci, která se projevila až 36 hodin po výkonu. Jak v prvním, tak ve druhém případě byla gravidita ukončena akutním císařským řezem a oba novorozenci byli zcela v pořádku.
Porovnání incidence akutního císařského řezu pro známky nitroděložní tísně plodu v souvislosti se zevním obratem je obtížné. V případě ambulantně prováděných zevních obratů je vyloučena možnost záchytu abnormálního CTG záznamu během prvních 24 hodin. V našem souboru se vyskytl pouze jeden případ s přetrvávající bradykardií plodu bezprostředně po obratu, který byl ukončen akutním císařským řezem. Důvodem ostatních tří akutních císařských řezů byly abnormální nálezy na CTG záznamech, které byly pořízeny s odstupem několika hodin po zevním obratu. Ve všech případech byly novorozenci zcela v pořádku. Tyto CTG záznamy by v případě ambulantního provedení obratu nebyly provedeny.
V ČR provádějí zevní obrat plodu pravděpodobně výhradně lékaři. V řadě zemí však tento výkon začaly provádět i porodní asistentky [3]. Není zřejmě podstatné, jestli samotný výkon provádí porodník, či porodní asistentka, ale zda se jedná o zdravotníky, kteří se dané problematice skutečně věnují a mají s ní dostatečné zkušenosti. V našich podmínkách, s ohledem na zajištění maximální bezpečnosti pro matku i plod, se jeví jako optimální provádění zevních obratů v nemocničních zařízeních, kde je k dispozici veškeré potřebné zázemí.
Z výsledků publikovaných studií vyplývá, že provádění zevního obratu po 36. týdnu gravidity vede ke snižování procenta zbytečných císařských řezů [12, 18]. V předkládaném souboru porodilo ve skupině s úspěšným zevním obratem císařským řezem pouze 22 % rodiček, zatímco ve skupině s neúspěšným obratem 61 % rodiček (graf 2). Na řadě pracovišť v ČR dosahuje procento císařských řezů při naléhání plodu koncem pánevním 90 % a více. Na těchto pracovištích by tedy rodičky profitovaly z provádění zevních obratů ještě výrazněji.
V případě přetrvávajícího naléhání plodu koncem pánevním po dokončeném 36. týdnu gravidity by měla být rodička informována o možnosti provedení zevního obratu a odeslána na pracoviště, které se touto problematikou zabývá. Zde by měly být zhodnoceny podmínky pro provedení zevního obratu a v případě jejich splnění by měl být zevní obrat rodičce nabídnut. V případě, že rodička zevní obrat odmítne nebo je pokus neúspěšný, je pak standardně ambulantně sledována až do 39. týdne gravidity, kdy je na základě aktuálního nálezu a přání rodičky definitivně určen způsob vedení porodu. Časté případy, kdy je těhotná s plodem naléhajícím koncem pánevním do porodnice odeslána až po 39. týdnu a o možnosti zevního obratu plodu se dozvídá poprvé na ambulanci, připravují těhotnou ženu o možnost volby a snížení rizika, že bude porod veden císařským řezem.
ZÁVĚR
Zevní obrat plodu z polohy podélné koncem pánevním do polohy podélné hlavičkou po dokončeném 36. týdnu gravidity představuje efektivní a bezpečnou alternativu pro ženy, které mají z vaginálního porodu koncem pánevním obavy nebo nechtějí rodit císařským řezem. Procento závažných komplikací nepřesahuje 1 % a nemá vliv na perinatální výsledky. Provádění zevního obratu plodu vede k redukci počtu císařských řezů z důvodu naléhání plodu koncem pánevním u termínových těhotenství.
Podpořeno MZ ČR - RVO (FNBr, 65269705).
MUDr. Lukáš Hruban, Ph.D.
Gynekologicko-porodnická klinika
LF MU a FN
Jihlavská 20
625 00 Brno
e-mail: lukas.hruban@gmail.com
Sources
1. ACOG Committee Opinion No. 265, Mode of term singleton breech delivery. Obstet Gynecol, 2006, 108, p. 235–237.
2. Baskett, TF., Calder, AA., Arulkumaran, S. Munro Kerr´s operative obstetrics. Saunders Elsevier, twelfth ed., 2014.
3. Beuckens, A., Rijnders, M., Verburgt-Doeleman, GHM., et al. An observational study of the success and complications of 2546 external cephalic versions in low-risk pregnant women performed by trained midwifes. BJOG, 2016, 123, p. 415–423.
4. Binder, T., Unzeitig, V., Velebil, P. Vedení prenatální péče a porodu donošeného plodu v poloze koncem pánevním – doporučený postup, Čes Gynek, 2013, 78, s. 21–22.
5. Burgos, J., Pijoan, JI., Osuna, C., et al. Increased pain relief with remifentanil does not improve the success rate of external cephalic version: a randomized controlled trial. Acta Obstet Gynecol Scand, 2016, 95, p. 547–554.
6. Burgos, J., Cobos, P., Osuba, C., et al. Nitrous oxide for analgesia in external cephalic version at term: prospective comparative study. J Perinatal Med, 2013, 41(6), p. 719–723.
7. Cluver, C., Gyte, GM., Sinclair, M., et al. Interventions for helping to turn term breech babies to head first presentation when using external cephalic version. Cochrane Database Syst Rev., 2015, 9(2), CD000184.
8. Doležal, A. Technika porodnických operací. Praha: Grada Publishing, 1. vyd., 1998.
9. Ebner, F., Friedl, T., Leinert, E., et al. Predictors for a successful external cephalic version: a single centre experience. Arch Gynaecol Obstet, 2016, 193, p. 749–755.
10. Fok, WY., Chan, LW., Leung, TY., et al. Maternal experience of pain during external cephalic version at term. Acta Obstet Gynecol Scand, 2005, 84(4), p. 748–751.
11. Grootscholten, K., Kok, M., Oei, G., et al. External cephalic version-related risks, a meta-analysis. Obstet Gynecol, 2008, 112(5), p. 1143–1151.
12. Hofmeyr, GJ., Kulier, R. External cephalic version for breech presentation at term. Cochrane Database of Systematic Reviews, 2012.
13. Kok, M., Cnossen, J., Gravendeek, L., et al. Clinical factors to predict the outcome of external cephalic version: A meta analysis. Am J Obstet Gynecol, 2008, 199(6), p. 630–637.
14. Kok, M., Cnossen, J., Gravendeek, L., et al. Ultrasound factors to predict the outcome of external cephalic version: a meta-analysis. Ultrasound Obstet Gynecol, 2009, 33, p. 76–84.
15. Kotaska, A., Menticoglou, S., Gagnon, R. Vaginal delivery of breech presentation. SOGC Clinical Practice Guideline No. 226, June 2009. J Obstet Gynaecol Can, 2009, 31(6), p. 557–566.
16. Nagy, J., Nyklova, E. Is fear of external cephalic version well-founded? Čes Gynek, 2008, 73(4), s. 254–260.
17. RCOG Guideline No. 20a, External cephalic version and reducing the incidence of breech presentation, 2010.
18. Reinhard, J., Sänger, N., Hanker, L., et al. Delivery mode and neonatal outcome after a trial of external cephalic version (ECV): a prospective trial of vaginal breech versus cephalic delivery. Arch Gynecol Obstet, 2013, 287(4), p. 663–668.
19. Rijnders, M., Offerhaus, P., van Dommelen, P., et al. Prevalence, outcome and women´s experience of external cephalic version in low-risk population. Birth: Issue in Perinatal Care, 2010, 37(2), p. 124–133.
20. Velzel, J., de Hundt, M., Mulder, FM. Prediction models for successful external cephalic version: a systematic review. Eur J Obstet Gynecol Reprod Biol, 2015, 195, p. 160–167.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2017 Issue 6
Most read in this issue
- Obrat plodu zevními hmaty z polohy podélné koncem pánevním po 36. týdnu gravidity – hodnocení úspěšnosti a komplikací
- Ambulantní miniinvazivní léčba funkčních cyst ovaria
- Kvalita DNA ve spermiích je negativně ovlivněna věkem mužů a je rizikovým faktorem početí
- Placenta percreta a její atypická lokalizace jako příčina silného nitrobřišního krvácení
