Sexuální funkce po laparoskopicky asistované vaginální hysterektomii (LAVH) a totální laparoskopické hysterektomii (TLH) u předoperačně asymptomatických žen
Sexual Functions after Laparoscopically Assisted Vaginal Hysterectomy (LAVH) and Total Laparoscopic Hysterectomy (TLH) in preoperatively asymptomatic women
Objective:
To find the consequences of laparoscopically assisted vaginal hysterectomy (LAVH) and total laparoscopic hysterectomy (TLH) for sexual functions in preoperatively asymptomatic women.
Design:
Prospective study.
Setting:
Department of Obstetrics and Gynecology, 1st Faculty of Medicine, Charles University and General Teaching Hospital in Prague.
Material and methods:
In 100 women without subjective complaints hysterectomy was performed for benign uterine pathology. In all the women the uterus weighted less than 250 g, there were no salpingo-oophorectomies and no perioperative complications. Women were alternativelly assigned for LAVH (n=50) or TLH (n=50). Clinical documentation and questionnaires about sexual functions were evaluated in 87 women (in 40 women after LAVH and in 47 after TLH) 18 months after surgery or later.
Results:
According to our findings the type of surgery did not influence the frequency of sexual activity after surgery, there was no change in sexual manners using during coitus as well as no change in preferred way how to reach the sexual arousal (clitoridally, vaginally or combined). The type of surgery did not influence frequency, quality and duration of orgasm. From all the evaluated parameters there were only two significantly different: the presence of postoperative sexual activity (positive answer in all women from LAVH group and only in 85% women from TLH group, F test, p=0,009) and the frequency of sexual satisfaction (in terms of both increase and also decrease in TLH group χ2 8,376, p=0,015).
Conclusion:
The type of laparoscopic hysterectomy (LAVH or TLH) does not significantly affect the sexual functions (frequency of sexual satisfaction, type of sexual arousability, intensity and duration of orgasm) in preoperatively asymptomatic women.
Key words:
sexual functions, laparoscopic hysterectomy.
Autoři:
D. Kužel 1; P. Weiss 2; K. Kubínová 1; L. Mašková 3; O. Sosna 1; L. Bartošová 1; P. Horák 1; D. Tóth 4; M. Fanta 1; M. Mára 1
Působiště autorů:
Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
1; Sexuologický ústav 1. LF UK a VFN, Praha, vedoucí doc. MUDr. J. Zvěřina, CSc.
2; Psychiatrická léčebna Bohnice, Praha, ředitel MUDr. M. Hollý
3; Clinique Saint-Germain, Brive La Gaillarde, France
4
Vyšlo v časopise:
Ceska Gynekol 2009; 74(2): 130-137
Kategorie:
Původní práce
Souhrn
Cíl studie:
Zjistit vliv laparoskopicky asistované vaginální hysterektomie (LAVH) a totální laparoskopické hysterektomie (TLH) na sexuální funkce u předoperačně asymptomatických žen.
Typ studie:
Prospektivní studie.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 1. LF UK a VFN v Praze.
Soubor a metodika:
Soubor tvořilo 100 pacientek bez subjektivních obtíží s benigní děložní patologií a hmotností dělohy do 250 g, u nichž byla pooperačně ponechána adnexa a neměly perioperační komplikace. Pacientky byly alternativně indikovány k LAVH (n = 50 pacientek) nebo TLH (n = 50 pacientek). Na podkladě klinické dokumentace a dotazníků byly analyzovány údaje sexuálních funkcí u 87 pacientek (LAVH n=40 a TLH n=47) 18 nebo více měsíců po operaci.
Výsledky:
Podle našich zjištění způsob operace statisticky významným způsobem neovlivnil častost partnerských pohlavních styků našich pacientek po operaci, nezměnily se ani sexuální aktivity (praktiky) používané při partnerském styku a nezměnil se ani preferovaný způsob dosahování sexuálního vzrušení (klitoridálně, vaginálně či kombinovaně). Druh operace neovlivňuje frekvence dosahování orgasmu, jeho kvalitu a ani délku trvání. Ze všech sledovaných ukazatelů jsme zjistili statisticky významný rozdíl pouze v přítomnosti partnerských pohlavních styků po operaci (kladně odpověděly všechny ženy ze skupiny LAVH, a pouze 85% žen ze skupiny TLH (F test, p=0,009) a statisticky významný rozdíl ve frekvenci pohlavního vybití u respondentek skupiny TLH a to směrem k nárůstu, ale i poklesu jeho frekvence (χ2 8,376, p=0,015).
Závěr:
U předoperačně asymptomatických žen nebyl zjištěn signifikantní vliv typu laparoskopické hysterektomie (LAVH nebo TLH) na sexuální funkce (frekvence sexuálního uspokojení, typu sexuálního vzrušení, intenzity a trvání orgasmu).
Klíčová slova:
sexuální funkce, laparoskopická hysterektomie.
ÚVOD
Hysterektomie je ve Spojených státech amerických po císařském řezu druhou nejčastější operací v oboru gynekologie a porodnictví. Počet hysterektomií neklesá, navzdory množství dělohu zachovávajících medikamentózních, radiologických a konzervativních chirurgických alternativ [9]. „Healthcare Cost and Utilization Project“ udává 538,722 hysterektomií pro benigní onemocnění v roce 2003 [41]. Odhaduje se, že každá asi třetí Američanka podstoupí hysterektomii do věku 65 let [37] a asi 20 % žen ve Velké Británii podstoupí hysterektomii do věku 55 let [58]. Laparoskopická hysterektomie je nejméně častým operačním přístupem. Poslední analýza „Healthcare Cost and Utilization Project“ udává, že abdominální hysterektomie je prováděna v 66,1 %, následována vaginálním přístupem ve 21,8 % a přístupem laparoskopickýckým v 11,8 % [60]. Hysterektomie je terapeuticky definitivním řešením případů benigních děložních patologií. Je invazivním, orgán odstraňujícím výkonem, často spojeným s negativním psychosexuálním vlivem na pacientku [38]. Sexuální funkce po hysterektomii potom zůstávají kontroverzním tématem [6, 25, 35, 59].
SOUBOR PACIENTEK A METODIKA
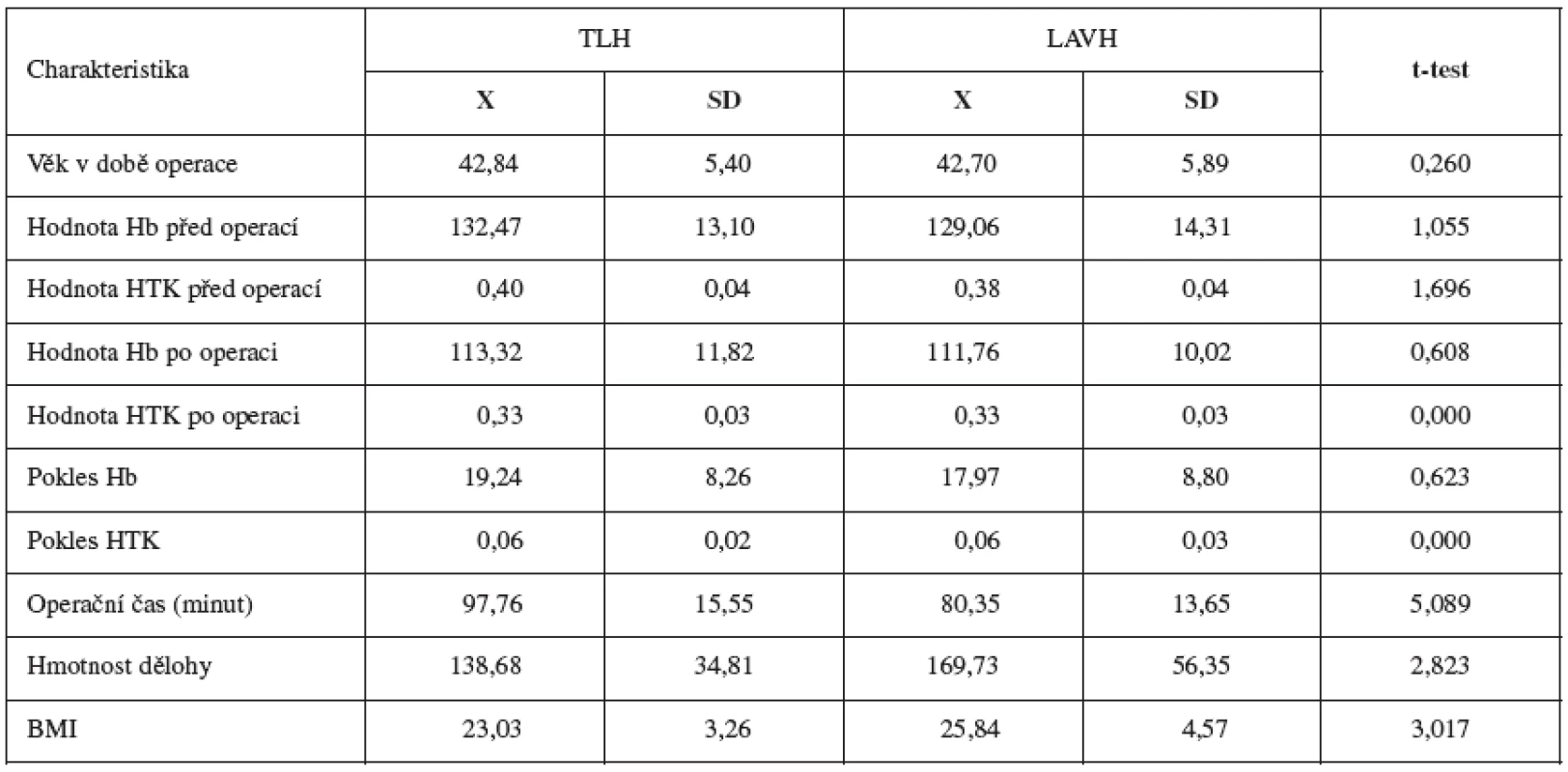
Studie zahrnuje 40 žen po provedené TLH a 47 žen po provedené LAVH. Základní charakteristiky obou skupin jsou uvedeny v tabulce 1.
Všechny pacientky doporučené k hysterektomii byly předoperačně konzultovány, byla u nich provedena onkologická cytologie z děložního hrdla s normálním výsledkem, byly vyšetřeny gynekologicky v zrcadlech a palpačně a dále u nich bylo provedeno vyšetření pánve ultrazvukem. Před laparoskopií byly pacientky informovány o možných rizicích a komplikacích výkonu a podepsaly informovaný souhlas s možnou laparotomií. Pacientky byly obeslány dotazníkem týkajícím se jejich sexuality předoperačně a 18 nebo více měsíců po operaci.
Vstupní kritéria pacientek souboru
Pacientky bez subjektivních obtíží s benigní děložní patologií a hmotnosti dělohy do 250 g, u nichž byla pooperačně ponechána adnexa.
Kritéria vylučující pacientky ze souboru
Ze sledování byly vyloučeny pacientky s nádorovým onemocněním, pacientky s chronickou pánevní bolestí, dysmenoreou nebo dyspareunií, pacientky s peroperačním nebo pooperačním histologickým nálezem endometriózy, pacientky s nepravidelným děložním krvácením, pacientky, u nichž byla provedena adnexektomie, a pacientky s pooperačními komplikacemi (infekce celková nebo lokální v pánvi nebo poševního pahýlu, teploty nad 38 st. C déle než 2 dny po operaci, transfuze krve, pooperační hematom v pánvi).
Celkem 100 pacientek bylo alternativně indikováno k TLH (n = 50 pacientek) nebo LAVH (n = 50 pacientek). Z dotazníků a zdravotnické dokumentace byly získány údaje od 87 pacientek (TLH n = 47 a LAVH n = 40).
Klinická charakteristika pacientek obou skupin je udána v tabulce 1. Všechny pacientky byly asymptomatické a patologií indikující operační výkon byly děložní myomy nebo dysplazie děložního hrdla. Ve všech případech byl užit laparoskopický systém „Olympus“. Všem pacientkám byl s premedikací 30 minut před operací podán sulbaktam sodium a ampicilin (Unasyn Inj, Pfiser, Belgie) a další dvě dávky 1,5 g byly podány 8 a 16 hodin po operaci. Všechny laparoskopické hysterektomie byly prováděny stejným operačním týmem se zkušenostmi s pokročilou laparoskopickou a laparovaginální operativou, čímž bylo redukováno riziko rozdílné operační zkušenosti mezi jednotlivými skupinami. Délka operace se počítala od první umbilikální incize k zavedení Veressovy jehly do poslední sutury incize břišní stěny. Krevní ztráta byla kalkulována jako pokles hemoglobinu a hematokritu po operaci. Morbidita ve smyslu pooperačních teplot byla hodnocena jako axilární teplota přesahující 38 st.C 2 dny po operaci. Pacientky byly propuštěny z nemocnice 3. pooperační den. Statistická analýza údajů byla provedena užitím F testu, χ2 a Mannova-Whitneyho testu.
Operační techniky
LAVH byla prováděna následujícím postupem. Po insuflaci oxidu uhličitého a exploraci dutiny peritoneální byla při nálezu adhezí provedena adheziolýza. Protože se neprováděla adnexektomie, byly vejcovody, ligamenta ovarii propria a ligamenta teres uteri koagulovány bipolárními kleštěmi a resekovány laparoskopickými nůžkami. Následovala vaginální část operace, která zahrnovala: (1) přední a zadní kolpotomii, (2) uchopení, resekci a ligaci uterinních arterií a uterinních plexů, kardinálních ligament a sakrouterinních vazů, (3) suturu poševního pahýlu a jeho fixaci k resekovaným kardinálním a sakrouterinním vazům po vyjmutí dělohy pochvou. Protože uterinní arterie a venózní plexy uterinní byly resekovány vaginálním přístupem, procedura byla klasifikována jako LAVH [12] nebo typ ID podle klasifikace Munroa a Parkera [40].
THL byla prováděna následujícím postupem. K manipulaci s dělohou byl užit děložní manipulátor „Clermont-Ferrand“. Dále se postupovalo stejně jako při LAVH až nad úroveň uterinních arterií. Po laparoskopické disekci pliky vezikouterinní a resekci plica lata uteri byly bipolární koagulací koagulovány a následně nůžkami separovány uterinní arterie od děložní stěny. Následovala opatrná bilaterální desikace a transekce komplexu kardinálního-uterosakrálního komplexu. Při tlaku uterinního manipulátoru směrem do dutiny peritoneální byla provedena monopolárním háčkem cirkulární kolpotomie nad úrovní úponu sakrouterinních vazů v prevenci zkrácení pochvy. Sakrouterinní vazy nebyly resekovány. Děloha byla následně vyjmuta pochvou a zvážena před zasláním k histologickému vyšetření. Sutura poševního pahýlu byla provedena Vicrylem, třemi laparoskopickými exoligaturami. Peritonealizaci poševního pahýlu jsme neprováděli.
VÝSLEDKY
1. Partnerské sexuální styky
Celkem 94 % žen ze skupiny LAVH a 85 % žen ze skupiny TLH uvedlo, že měly v době vyšetření stálý partnerský vztah s mužem. Rozdíl mezi skupinami není statisticky významný (F test, p=0,291). Statisticky významný je však rozdíl mezi skupinami v odpovědi na otázku, zda mají se svým partnerem pohlavní styky. Zatímco kladně odpověděly všechny ženy ze skupiny LAVH, u žen skupiny TLH to bylo pouze 85 % (F test, p=0,009).
V tabulce 2 je uvedena odpověď na otázku, zda se nějakým způsobem změnila frekvence pohlavních styků probandek po operaci (tedy odpověď na otázku, zda častost pohlavních styků s partnerem byla před operací dělohy stejná, vyšší nebo nižší než v době vyšetření).
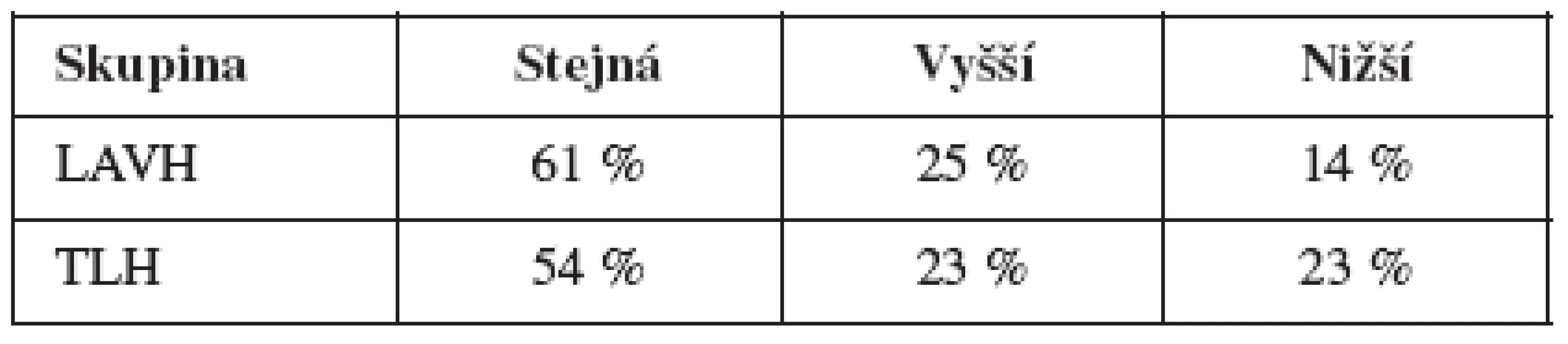
Z výsledku plyne, že způsob operace statisticky významným způsobem neovlivnil častost pohlavních styků před a po zákroku (χ2 = 1,122, p = 0,571).
2. Partnerské sexuální aktivity
V další otázce jsme se jednotlivých skupin respondentek dotázali na to, zda se operací nějakým způsobem změnily sexuální aktivity (praktiky) používané při partnerském styku. Celkem 84 % žen ze skupiny LAVH a 78% ze skupiny TLH uvedlo, že před operací i po ní používá stejné partnerské sexuální aktivity. Rozdíl mezi skupinami tedy není statisticky významný (F test, p=0,580).
3. Apetence a vzrušivost
Celkem 75 % respondentek ze skupin LAVH a 90 % ze skupiny TLH uvedlo, že má zachovanou potřebu sexuálního vybití. Rozdíl mezi skupinami není statisticky významný (F test, p = 0,091).
V tabulce 3 je pak uvedena odpověď na otázku, zda před operací měly respondentky sexuální vybití stejně často, častěji nebo méně než v době vyšetření.
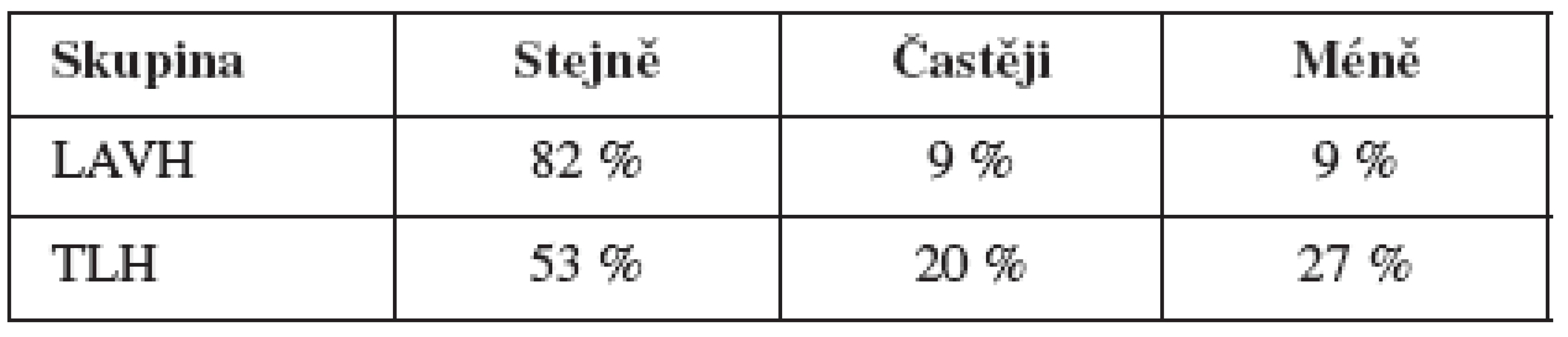
V tomto ukazateli jsou rozdíly mezi skupinami statisticky vysoce významné (χ2 = 8,376, p = 0,015) a svědčí o tom, že u respondentek skupiny TLH se častěji po operaci mění frekvence pohlavního vybití, a to směrem k nárůstu, ale i vzhledem k poklesu jeho frekvence.
Z hlediska preferovaného způsobu dosahování sexuálního vzrušení (klitoridálně, vaginálně či kombinovaně) se u většiny respondentek po operaci nic nezměnilo (u89% žen ze skupiny LAVH a u 97 % ze skupiny TLH) a mezi oběma skupinami není významný rozdíl (Mann-Whitney z=1,566, p=0,117).
V tabulce 4 je uvedeno, jak často dosahují respondentky při pohlavních stycích (lhostejno, zda při souloži nebo při jiném typu dráždění) orgasmu, v tabulce 5 pak to, zda v době před operací dosahovaly orgasmu stejně často, častěji či méně často než po zákroku.

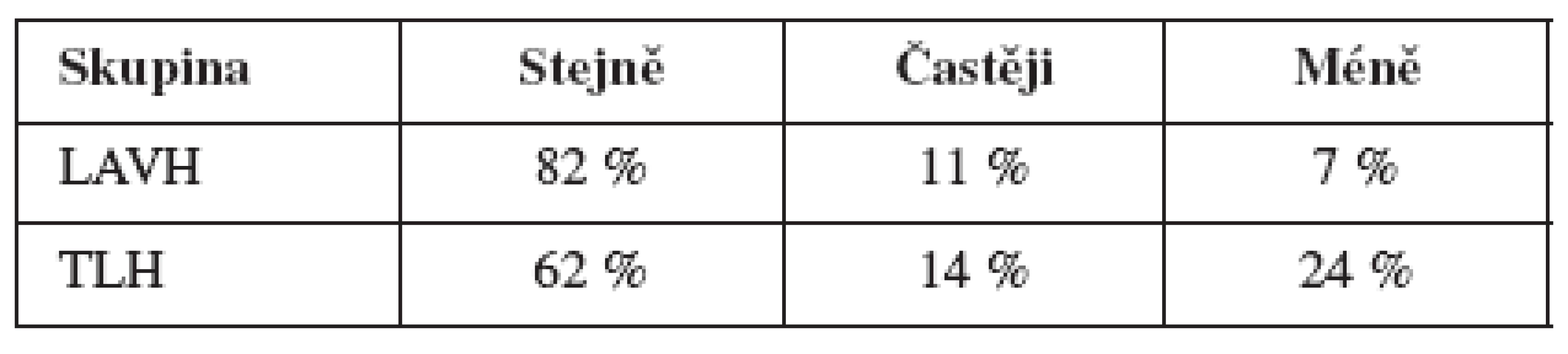
Rozdíl mezi skupinami v dosahování orgasmu při partnerských stycích není statisticky významný (Mann-Whitney z=0,181, p=0,857).
Ani v dalších ukazatelích – častost dosahování orgasmu před operací a častost orgasmů po operaci – není rozdíl mezi skupinami statisticky významný (Mann-Whitney z=5,299, p=0,71) a výsledky svědčí o tom, že druh operace neovlivňuje frekvence dosahování orgasmu.
Výsledky uvedené v tabulkách 6 a 7 pak dále potvrzují, že ani kvalita a intenzita orgasmu (Mann-Whitney z=0,611, p=0,541) a ani délka trvání orgasmu (Mann-Whitney z=0,611, p=0,541) před operací a po ní není druhem zákroku statisticky významně ovlivněná.

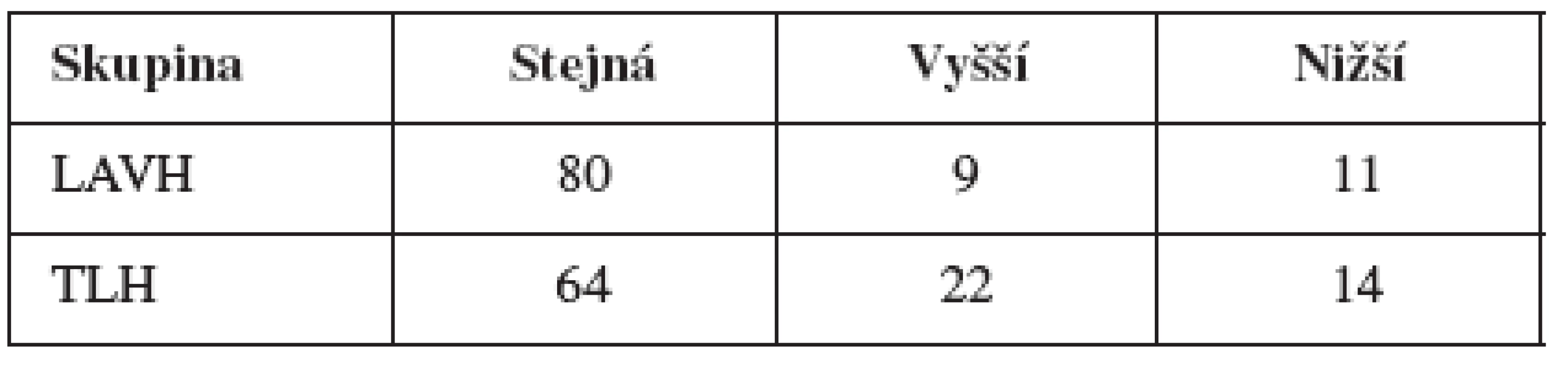
Ze všech sledovaných ukazatelů jsme zjistili statisticky významný rozdíl pouze v přítomnosti partnerských pohlavních styků po operaci (kladně odpověděly všechny ženy ze skupiny LAVH, a pouze 85 % žen ze skupiny TLH (F test, p=0,009) a ve frekvenci pohlavního vybití u respondentek skupiny TLH, a to směrem k nárůstu, ale i poklesu jeho frekvence (χ2=8,376, p=0,015).
DISKUSE
Termín hysterektomie literárně znamená „odstranění dělohy“. Při ponechání děložního hrdla je používán termín „subtotální hysterektomie“ nebo „supravaginální amputace dělohy“.
Gynekology je preferována „totální hysterektomie“ jako standardní operační výkon [61]. Příčinou této preference zdá se být malé riziko rekurence vaginálního krvácení při ponechání děložního pahýlu (7 %) [56] a neopodstatněný strach z karcinomu ponechaného děložního hrdla, a to jak ze strany gynekologů, tak pacientek [61].
Tři hlavní typy hysterektomií, které jsou v současnosti užívány, jsou abdominální hysterektomie (AH), vaginální hysterektomie (VH) a laparoskopická hysterektomie (LH). Podíl laparoskopických hysterektomií se kontinuálně zvyšuje, ačkoli výkon trvá déle než abdominální nebo vaginální hysterektomie. Zastánci zdůrazňují výhody tohoto přístupu, jako jsou možnost diagnostikovat a léčit jiné pánevní patologie, provádět adnexální chirurgii, možnost kontrolovat a stavět krvácení v závěru výkonu a rychlou rekonvalescenci [13]. Signifikantně rychlejší návrat k normálním životním aktivitám a další zlepšení sekundárních výsledků, jako je kratší doba hospitalizace, méně infekčních komplikací a febrilních epizod preferuje hysterektomii vaginální před abdominální, je-li tato možností volby. Není-li vaginální hysterektomie možná, je vhodné preferovat laparoskopickou hysterektomii před abdominální, přestože přináší vyšší riziko poranění močového měchýře nebo močovodu [23].
Siow at al. udávají celkový počet 8 urologických poranění (1,6 %), které se přihodily v průběhu 495 případů LAVH a TLH v průběhu 4 let, všechny v prvních 2 letech sledování. Šlo o 7 poranění močového měchýře při LAVH v průběhu jeho disekce z uterovaginálního spojení a 1 případ poranění ureteru při TLH [55]. Nízký počet ureterálních komplikací po laparoskopické hysterektomii ve srovnání s abdominální hysterektomií je udáván jinými autory. F. Léonard et al. udává frekvenci poranění ureteru 0,3 % (4 pacientky) [31], C. C. Ng et al. 0,6 % z 512 TLH, tj. 2 poranění močového měchýře a 1 ureterovaginální fistulu [43]. V. Y. Cheung et al. podává přehled demografických dat, intraoperačních a pooperačních výsledků a morbiditu u 175 žen po TLH a neudává žádné poranění střeva ani močového ústrojí [21].
Prevence komplikací spočívá v tréningu techniky a zkušenosti operatéra. Operatér se musí individuálně rozhodnout na podkladě benefitu pro pacientku a riziku vážných komplikací [14]. Nezdá se být výhodounahrazovat vaginální hysterektomii laparoskopickou [39], ale mnoho chirurgů se necítí komfortně při vaginálním přístupu, zejména při nálezu denzních adhezí, nutnosti adnexektomie a úzkém vaginálním přístupu [15, 20, 22, 46]. V některých případech laparoskopická asistence nečiní vaginální přístup snadnějším a jediný způsob, jak se vyhnout laparotomii je provést totální laparoskopickou hysterektomii [33]. Laparoskopická hysterektomie je všeobecný termín, který se pohybuje v rozmezí laparoskopie a hysterektomie k laparoskopicky asistované vaginální hysterektomii (LAVH), laparoskopické supracervikální hysterektomii (LSH) a totální laparoskopické hysterektomii (TLH). V roce 1993 Munro a Parker nabídli detailní klasifikaci „Classification System for Laparoscopically Directed and Assisted Total Hysterectomy“ [40]. Laparoskopická hysterektomie (LH) jako totální laparoskopická hysterektomie (TLH) byla potom poprvé popsána Reichem et al. v roce 1989 [48]. V základě byly popsány 3 subkategorie laparoskopické hysterektomie. U laparoskopicky asistované vaginální hysterektomie (LAVH) je procedura prováděna částečně laparoskopicky a částečně vaginálně, ale laparoskopická část nezahrnuje ligaci nebo koagulaci uterinních cév. Při laparoskopické ligaci nebo koagulaci uterinních tepen (LH(a)) je další část operace provedena vaginálně. Při totální laparoskopické hysterektomii (TLH) je celá operace provedena laparoskopicky [23, 32, 50]. Od roku 1989, kdy byla Reichem et al. poprvé popsána TLH, byly popsány různé techniky provedení výkonu [8, 19, 32, 45, 53,]. Ukázalo se, že laparoskopická hysterektomie může aktuálně redukovat počet laparotomií, zvláště když konvenční vaginální hysterektomie se jeví být obtížnou [46]. Na druhou stranu provedení TLH vyžaduje vysokou úroveň zručnosti celého operačního týmu a není jasné, zdali TLH přináší benefit nad ostatními typy hysterektomie [55].Pacientky podstupujcí laparoskopickou hysterektomii mají benefit kratší hospitalizace, menší operační rány, rychlejší rekonvalescence a kratší absence ze zaměstnání ve srování s pacietkami po abdominální hysterektomii [15, 22, 53]. Nevýhodami jsou naopak delší operační čas [22, 53] a vyšší ekonomické náklady [22, 33].
Diskuse o vlivu anatomických změn v důsledku hysterektomie na sexuální funkce je datována především od série sdělení z Finska v roce 1980. Kilkku provedl interview u 105 žen před totální abdominální hysterektomií s oboustrannou ovarektomií a potom opět 6 týdnů, 6 měsíců, 1 rok a 3 roky pooperačně. Srovnával koitální frekvenci, dyspareunii, libido a frekvenci orgasmu. Dyspareunie klesla z předoperačních 30,8 % na 15,6 % pooperačně u žen s totální hysterektomií, ačkoli pokles v subtotální skupině byl větší (z 28,6 % na 6,3 %). Nestatisticky signifikantní diference byly zaznamenány v libidu, ale frekvence orgasmu byla signifikantně redukována 1 rok po operaci ve skupině totálních hysterektomií [24, 25].
Předmětem naší studie byl vliv hysterektomie na sexuální funkce u předoperačně asymptomatických žen, při užití laparoskopických operačních technik, chirurgicky nekomplikovaném perioperačním průběhu a pooperačně nezměněném hormonálním stavu.
Efekt hysterektomie na sexuální funkce je předmětem diskusí. Je důvod předpokládat, že odstranění dělohy může mít negativní efekt na ženské sexuální funkce porušením anatomických vztahů v pánvi. Na druhou stranu je zřejmé, že ženy s klinickou symptomatologií a indikací k hysterektomii mají předoperačně často sníženou kvalitu života [35, 38]. Po úspěšné léčbě dysfunkčního děložního krvácení a děložních myomů, ať již hysterektomií [57], nebo dělohu šetřícími alternativami, jako je ablace endometria [5], embolizace uterinních arterií [47] nebo aplikace levonorgestrel intrauterinního systému [18], se u většiny žen zlepšují sexuální funkce. Ačkoli je možné, že odstranění dělohy, děložního hrdla nebo obou (zvláště jsou-li současně odstraněna ovaria) může mít negativní efekt na sexuální funkce u některých žen, je zde pravděpodobná kompenzace ve zlepšení sexuálních funkcí vyplývající z vyřešení abnormálního nebo silného děložního krvácení, dysmenorey nebo symptomů prolapsu. Je pravděpodobné, že vaginální suchost není ovlivněna hysterektomií a více souvisí s věkem a pooperačním hormonálním statusem. Celkový tělesný stav a sexuální funkce jsou zlepšeny po vaginální, abdominální a laparoskopické hysterektomii, ale nejsou rozdíly mezi těmito třemi přístupy [4, 9, 16]. Sexuální dyskomfort tedy mizí bezprostředně po odstranění postiženého orgánu. To vede k závěru, že laparoskopická hysterektomie není příčinou negativních efektů, jako je dyspareunie, ale zlepšuje takové potíže ve vybraných případech [6, 25]. Carlson et al udávají, že u 81% žen s dyspareunií před operací je zlepšení tohoto symptomu 24 měsíců po hysterektomii, ačkoli pouze 1,9 % žen bez předoperační dyspareunie udává dyspareunii 24 měsíců pooperačně. V této studii 39 % žen udávalo dyspareunii předoperačně a pouze 8 % 12 měsíců po hysterektomii. U žen, které byly léčeny nechirurgicky, nebylo zjištěno snížení frekvence dyspareunie [4].
Děloha a děložní hrdlo hrají roli ve fyziologii orgasmu. Autonomní nervy jsou nezbytně nutné k normálním ženským sexuálním funkcím. Orgasmus se zdá být neurologickým genitálním reflexem. Chirurgické poškození pánevních autonomních nervů v průběhu totální hysterektomie částečně poškozuje nervové zásobení a vede k specifickým sexuálním poruchám. Porušení sympatického nervového zásobení Plexus Hypogasticus Inferior vede k porušení lubrikace a alteruje cítění z ženských interních genitálních orgánů. Komponenty orgasmu u žen i mužů mohou být závažně poškozeny. Porušení parasympatického nervového zásobení může vést k poruše vazokongesce [3, 30, 34, 35].
Teorie nervového poškození je také podkladem diskuse o nejlepší chiurgické technice. Základní otázkou diskuse je, zda po subtotální hysterektomii pro benigní patologie je méně sexuálních dysfunkcí než po hysterektomii totální. Protože subtotální hysterektomie minimalizuje anatomická postižení, měla by mít méně vedlejších efektů než hysterektomie totální. Anatomická lokalizace Plexus Hypogastricus Inferior v úrovni cervixu a laterálně vagináního fornixu činí logickým závěr, že riziko poškození tohoto plexu je nižší, není-li děložní hrdlo atakováno, jako je tomu při subtotální hysterektomii [34]. Kilkku et al. se zabývali efektem dvou typů operací na libido a na frekvenci orgasmu. Ve frekvenci orgasmu je vysoce sigifikantní (p < 0,001) redukce ze situace před operací a 1 rok po hysterektomii. U skupiny supravaginální amputace nebyl zjištěn statisticky signifikantní pokles. Redukce orgasmů po hysterektomii ve srovnání se supravaginální amputací zdá se vychází z větší radikality hysterektomie. U hysterektomie je autonomní inervace proximální vaginy a děložního hrdla poškozena více než u supravaginální amputace, anatomie vaginy může být alterována tvorbou jizevnaté tkáně v pochvě. Je pravděpodobné, že tyto změny a podvědomé psychologické reakce v důsledku totálního odstranění dělohy vysvětlují, proč supravaginální amputace dělohy poskytuje lepší výsedky než hysterektomie [25]. Jiní autoři uzavírají, že žádný typ chirurgického řešení nemá negativní efekt na sexualitu [56] a že supracervikální a totální abdominální hysterektomie mají podobný vliv na sexuální funkce a “health-related quality of life“ v průběhu 2 let follow-up [11, 27]. Lethaby et al. nepotvrdili, že lepší percepce, kterou subtotální hysterektomie nabízí, koreluje se zlepšením sexuálních funkcí ve srovnání s totální hysterektomií, a také konstatují, že ženy častěji cyklicky krvácejí 1 rok po supravaginální amputaci dělohy ve srovnání s totální hysterektomií [29]. Pooperačně se vyskytuje redukovaný počet orgasmů u obou skupin i tehdy, jsou-li zachována ovaria u premenopauzálních žen. Možným vysvětlením je poškození Frankenhauserova plexu, absence cervikální sekrece, zkrácení poševního pahýlu a výskyt granulační tkáně v poševním pahýlu [6]. Formace jizevnaté tkáně v poševním pahýlu může být příčinou dyspareunie a alterace vnímání pocitů v průběhu koitu [25].
Sexuální funkce před hysterektomií a psychosociální stav jsou signifikantními prediktory pro sexuální dysfunkce po hysterektomii. Kritický vztah vzhledem k indikacím k hysterektomii je proto nezbytný [35]. Psychologické faktory mohou hrát též významnou roli a jsou ovlivněny kulturou, vzděláním a náboženskými vlivy [6, 25, 38]. Sexuální funkce nebo sdělení sexuálních problémů jsou též spojeny s věkem, rasou, problémy mentálního zdraví, vztahovými problémy a různými socioekonomickými podmínkami [28]. Psychická deprese před hysterektomií je asociována s horšími pooperačními výsledky hysterektomie ve smyslu symptomů, jako je pánevní bolest, bolesti zad, limitace životních aktivit, poruchy spánku, únava a inkontinence moči [26, 51]. Kvalita sexuality žen před hysterektomií a po ní je pravděpodobně ovlivňována mnoha z těchto faktorů. Psychologické faktory přispívají pozitivně k sexuálním funkcím včetně zdravého vztahu mezi partnery, dobrého celkového zdraví obou partnerů, absence těžkých životních stresů, absence finanční tísně aj. Pokud je jeden nebo více z těchto pozitivních faktorů negativně ovlivněn, může narušit nebo zničit sexuální funkce [10, 16, 17, 26].
Negativní efekty na sexuální život jako výsledek hysterektomie s oboustrannou ovarektomií je důležité mít na mysli a diskutovat o nich s pacientkou před hysterektomií. Byly zjištěny bez ohledu na věk a různé další faktory, jako je „frekvence koitu“, zkušenosti s pohlavním stykem“ atd. [2, 7, 42]. Výsledkem fyziologického ovariálního selhání, které se nachází u postmenopauzálních žen, je zřejmý pokles hladin estrogenů a androgenů. Fyziologický pokles hladin estrogenů je považován za příčinu sexuálních dysfunkcí u žen, jako je snížení vaginální lubrikace nebo dyspareunie. Deficit androgenů je považován za příčinu snížení libida a snížené sexuální vzrušivosti. Hysterektomie bez adnexektomie u premenopauzálních žen nemůže být považována za výkon vedoucí k ovariálnímu selhávání, protože ovaria zůstávají in situ, ačkoli je i naopak konstatováno, že premenopauzální hysterektomie s ponecháním ovarií může způsobit ovariální selhávání v důsledku sníženého zásobení ovarií krví a může zvyšovat postmenopauzální symptomy včetně vazomotorických poruch a vaginální suchosti [44].
Předčasné ovariální selhání vede ke snížení ovariálních androgenů i estrogenů. Role ztráty androgenů u žen po hysterektomii s ponecháním ovarií je při vývoji sexuální dysfunkce nejasná. Randomizované kontrolované studie podávající testosteron poukazují na signifikantní zlepšení orgasmu u žen nad 48 let věku, ale ne zvýšení sexuální žádostivosti [54]. Bancroft et al. potom zjistili, že nejdůležitějším prediktorem sexuálních funkcí je celková duševní pohoda a emoční vztahy mezi partnery v průběhu sexuálních aktivit. Fyzické aspekty sexuální odpovědi u žen včetně předehry, vaginální lubrikace a orgasmu, zdají se být prediktory nevhodnými [1].
ZÁVĚR
U předoperačně asymptomatických žen jsme nezjistili rozdíl v sexuálních funkcích před laparoskopickými hysterektomiemi a po nich.Nebyl také zjištěn rozdíl v sexuálních funkcích mezi LAVH a TLH. TLH může být efektivně prováděna v rozumných operačních časech ve správně vybraných případech. Selekce pacientek k LAVH nebo TLH má být prováděna především podle zkušenosti operatéra s laparoskopickou a vaginální operativou [1,48,52].
O sexuálních funkcích se má diskutovat před plánovanou hysterektomií, jako jednou z terapeutických možností, s pacientkami a jejich sexuálními partnery. Pacientka má být informována, že většina žen z hysterektomie profituje ve smyslu zlepšení sexuálních funkcí jako důsledku odstranění symptomatologie vycházející z děložní patologie [4], a naopak 10-15 % žen udává po operaci nově vzniklé sexuální dysfunkce [35]. V úvahu mají být brány dělohu šetřící alternativy léčby [36, 38].
Vzniklo s podporou grantové agentury KU v Praze č. 38108 a grantu IGA MZČR č. NS 9798-4.
Doc. MUDr. David Kužel, CSc.
Gynekologicko-porodnická klinika
1. LF UK a VFN
Apolinářská 18
128 51 Praha 2
Zdroje
1. Bancroft, J., Lotus, JL., Long, JS. Distress about sex: A national survey of women in heterosexual relationships. Arch Sexual Behavior, 2003, 23, p. 193-208.
2. Butler, RN., Lewis, MI., Hoffman, E., Whitehead, ED. Love and sex after 60: how to evaluate and treat the sexually-active woman. Geriatrics, 1994, 49, p. 33-4, 37-8, 41-2.
3. Butler-Manuel, SA., Buttery, LDK., A’Hern, RP., et al. Pelvic nerve plexus trauma at radical hysterectomy and simple hysterectomy: The nerve content of the uterine supporting ligaments. Cancer, 2000, 89, p. 834-841.
4. Carlson, KJ., Miller, BA., Fowler, FJ, Jr. The Main Women’s Health Study: I. Outcomes of hysterectomy. Obstet Gynecol, 1994, 83, p. 556–565.
5. Clark, TJ., Gupta, JK. Outpatient thermal balloon ablation of the endometrium. Fertil Steril, 2004, 82, p. 1395-1401.
6. Dennerstein, L., Wood, C., Burrows, GD. Sexual response following hysterectomy and oophorectomy. Obstet Gynecol, 1977, 49, p. 92-95.
7. Dennerstein, L., Koochaki, P., Barton, I., Graziottin, A. Hypoactive sexual desire disorder in menopausal women: A survey of Western European women. J Sex Med, 2006, 3, p. 212-222.
8. Donnez, J., Nisolle, M. Laparoscopic supracervical (subtotal) hysterectomy. J Gynecol Surg, 1993, 2, p. 91-94.
9. Falcone, T,, Walters, MD. Hysterectomy for benign disease. Obstet Gynecol, 2008, 111, p. 753-767.
10. Farrell, SA., Kieser, K. Sexuality after hysterectomy. Obstet Gynecol, 2000, 95, p. 1045-1051.
11. Flory, N., Bissonnette, F., Amsel, RT., Binik, YM. The psychosocial outcomes of total and subtotal hysterectomy: A randomized controlled trial. J Sex Med, 2006, 3, p. 483-491.
12. Garry, R., Reich, H., Liu, CY. Laparoscopic hysterectomy: Definition and indications. Gynaecol Endosc, 1994, 3, p. 1-3.
13. Garry, R. Towards evidence-based hysterectomy. Gynaecol Endosc, 1998, 7, p. 225-233.
14. Garry, R., Fountain, J., Brown, J., et al. Evaluate hysterectomy trial: a multicentre randomised trial comparing abdominal, vaginal and laparoscopic methods of hysterectomy. Health Technol Assess, 2004, 8, p. 1-154.
15. Harris, MB., Olive, DI. Changing hysterectomy patterns after introduction of laparoscpically assisted vaginal hysterectomy. Am J Obstet Gynecol, 1994, 171, p. 340-344.
16. Hartman, KE., Ma, C., Lamvu, GM., et al. Quality of life and sexual function after hysterectomy in women with preoperative pain and depression. Obstet Gynecol, 2004, 104, p. 701–709.
17. Helström, L., Lundberg, PO., Sörbom, D., Bäckstöm, T. Sexuality after hysterectomy: a factor analysis of women@s sexual lives efore and after subtotal hysterectomy. Obstet Gynecol, 1993, 81, p. 357-362.
18. Hurskainen, R., Tepeti, J., Rissanen, P., et al. Quality of life and cost-effectiveness of levonorgestrel-releasing intrauterine system versus hysterectomy for treatment of menorrhagia: a randomised trial. Lancet, 2001, 357, p. 273-277.
19. Chapron, C., Dubuisson, JB., Aubert, V., et al. Total laparoscopic hysterectomy. Preliminary results. Hum Reprod, 1994, 9, p. 2084-2089.
20. Chapron, C., Dubuisson, JB., Ansquer, Y. Hysterectomy for patients without previous vaginal delivery. Results and modalities of laparoscopic surgery. Hum Reprod, 1996, 10, p. 2112-2126.
21. Cheung, VY., Rosenthal, DM., Morton, M., Kadanka, H. Total laparoscopic hysterectomy: a five-year experience. J Obstet Gynaecol Can, 2007, 29, p. 337-343.
22. Johns, DA., Carrerra, B., Jones, J., et al. The medical and economic impact of laparoscopically assisted vaginal hysterectomy in a large, metropolitan, non-forprofit hospital. Am J Obstet Gynecol, 1995, 172, p. 1709-1719.
23. Johnson, N., Barlow, D., Lethaby, A., et al. Methods of hysterectomy: systematic review and meta-analysis of randomised controlled trials. BMJ, 2005, 330, p. 1478-1481.
24. Kilkku, P. Supravaginal uterine amputation vs. hysterectomy. Effects on coital frequency and dyspareunia. Acta Obstet Gynecol Scand, 1983, 62, p. 141-145.
25. Kilkku, P., Gronroos, M., Hirvonen, T., Rauramo, L. Supravaginal uterine amputation vs. hysterectomy: Effect on libido and orgasm. Acta Obstet Gynecol Scand, 1983, 62, p. 147-152.
26. Kjerulff, KH., Langenberg, PW., Rhodes, JC., et al. Effectiveness of hysterectomy. Obstet Gynecol, 2000, 95, p. 319‑326.
27. Kuppermann, M., Summitt, FL, Jr., Verner, RE., et al. Total or Supracervical Hysterectomy Research Group. Obstet Gynecol, 2005, 105, p. 1309-1318.
28. Laumann, EO., Paik, A., Rosen, RC. Sexual dysfunction in the United States: prevalence and predictors. JAMA, 1999, 281, p. 537-544.
29. Lethaby, A., Ivanova, V., Johnson, NP. Total versus subtotal hysterectomy for benign gynaecological conditions. Obstet Gynecol, 2007, 110, p. 705-706.
30. Levin, RJ. The physiology of female sexual function in women. Clin Obstet Gynaec. 1980, 7, p. 213-252.
31. Léonard, F., Fotso, A., Borghese, B., et al. Ureteral complications from laparoscopic hysterectomy indicated from laparoscopic hysterectomy indicated for benign uterine pathologies: a 13-year experience in continuous series of 1300 patients. Hum Reprod, 2007, 22, p. 2006-2011.
32. Liu, CY. Laparoscopic hysterectomy: A review of 72 cases. J Reprod Med, 1992, 37, p. 351-354.
33. Long, CY., Fang, JH., Chen, WC., et al. Comparison of total laparoscopic hysterectomy and laparoscopically assisted vaginal hysterectomy. Gynecol Obstet Incest, 2002, 53, p. 214-219.
34. Maas, CP., DeRuiter, MC., Kenter, GG., Trimbos, JB. The inferior hypogastric plexus in gynecologic surgery. J Gynaecol Techniques, 1999, 5, p. 55-62.
35. Maas, CP., Weijenborg, PT., ter Kuile, MM. The effect of hysterectomy on sexual functioning. Annu Rev Sex Res, 2003, 14, p. 83-113.
36. Mára, M., Fučíková, Z., Mašková, J., et al. Uterine fibroid embolization versus myomectomy in women wishing to preserve fertility: preliminary results of a randomized controlled trial. Eur J Obstet Gynecol Reprod Biol, 2006, 126, 2, p. 226-233.
37. Marana, R., Busaca, M., Zupi, E., et al. Laparoscopically assisted vaginal hysterectomy versus total abdominal hysterectomy: A prospective, randomized, multicenter study. Am J Obstet Gynecol, 1999, 180, p. 270-275.
38. McPherson, K., Herbert, A., Judge, A., et al. Psychosexual health 5 years after hysterectomy: population-based comparison with endometrial ablation for dysfunctional uterine bleeding. Health Expect, 2005, 8, p. 234-243.
39. Meikle, SF., Nugent, EW., Orleans, M. Complications and recovery from laparoscopically assisted vaginal hysterectomy compared with abdominal hysterectomy. Obstet Gynecol, 1997, 89, p. 304-311.
40. Munro, MG., Parker, WH. A Classification System for Laparoscopic Hysterectomy. Obstet Gynecol, 1993, 82, p. 624-629.
41. Nationwide Inpatient Sample (NIS) of the Healthcare Cost and Utilization Project (HCUP). Available at: www.hcupnet.ahrg.gov. Retrieved December 28, 2007.
42. Nathost-Böös, J., von Schoultz, B. Psychological reactions and sexual life after hysterectomy with and without oophorectomy. Gynecol Obstet Invest, 1992, 34, p. 97-101.
43. Ng, CC., Chern, BS. Total laparoscopic hysterectomy: a 5-year experience. Arch Gynecol Obstet, 2007, 276, p. 613-618.
44. Oldenhave, A., Jaszmann, LJ., Everaerd, WT., Haspels, AA. Hysterectomized women with ovarian conservation report more severe climacteric complaints than do normal climacteric women of similar age. Am J Obstet Gynecol, 1993, 168, p. 765-771.
45. Pelosi, MA. Laparoscopic supracervical hysterectomy using a single umbilical puncture: Mini-laparoscopy. J Reprod Med, 1992, 37, p. 774-784.
46. Phipps, JH., John, M., Nayak, S. Comparison of laparoscopically assisted vaginal hysterectomy and bilateral salpingo-oophorectomy with conventional abdominal hysterectomy and bilateral salpingo-oophorectomy. Br J Obstet Gynaecol, 1993, 100, p. 698-700.
47. Pinto, I., Chimeno, P., Romo, A., et al. Uterine fibroids: uterine artery embolization versus abdominal hysterectomy for treatment–a prospective, randomized, and controlled trial. Radiology, 2003, 226, p. 425-431.
48. Reich, H., DeCaprio, J., McGlyn, F. Laparoscopic Hysterectomy. J Gynecol Surg, 1989, 5, p. 213-216.
49. Reich, H., McGlynn, F., Sekel, L. Total laparoscopic hysterectomy. Gynaecol Endosc, 1993, 2, p. 59-63.
50. Reich, H., Roberts, L. Laparoscopic hysterectomy in current gynaecological practice. Rev Gynaecol Pract, 2003, 3, p. 32-40.
51. Rhodes, JC., Kjerulff, KH., Langenberg, PW., Guzinski, GM. Hysterectomy and sexual functioning. JAMA, 1999, 282, p. 1934-1941.
52. Roovers, JP., van der Bom, JG., van der Vart, CH., Heintz, AP. Hysterectomy and sexual wellbeing: prospective observational study of vaginal hysterectomy, subtotal abdominal hysterectomy, and total abdominal hysterectomy. BMJ, 2003, 327, p. 774-778.
53. Saye, WB., Espy, GB., Bischop, MR., et al. Laparoscopic Doderlein hysterectomy: A rational alternative to traditional abdominal hysterectomy. Surg Laparosc Endosc, 1993, 3, p. 88-94.
54. Shifren, JL., Braunstein, GD., Simon, JA., et al. Transdermal testosterone treatment in women with impaired sexual function after oophorectomy. N Engl J Med, 2000, 343, p. 682-688.
55. Siow, A., Nikam, YA., Ng, CC, Su, MC. Urological complications of laparoscopic hysterectomy: a four-year review at KK Women@s and Children@s Hospital, Singapure. Singapure Med J, 2007, 48, p. 217-221.
56. Thakar, R., Avers, S., Clarkson, P., et al. Outcomes after total versus subtotal abdominal hysterectomy. N Engl J Med, 2002, 347, p. 1318-1325.
57. Thakar, R., Ayers, S., Georgakapolou, A., et al. Hysterectomy improves duality of life an decreases psychiatric symptoms: a prospective and randomised comparison of total versus subtotal hysterectomy. BJOG, 2004, 111, p. 1115-1120.
58. Vessey, MP., Villard-Mackintosh, L., McPherson, K., et al. The epidemiology of hysterectomy: Findings in a large cohort study. Br J Obstet Gynaecol, 1992, 99, p. 402-407.
59. Virtanen, H., Makinen, J., Tenho, T. Effects of abdominal hysterectomy on urinary and sexual symptoms. Br J Urol, 1993, 72, p. 868-872.
60. Wu, JM., Wechter, ME., Geller, EJ., et al. Hysterectomy rates in the United States, 2003. Obstet Gynecol, 2007, 110, p. 1091–1095.
61. Zekam, N., Oyelese, Y., Goodwin, K., et al. Total versus subtotal hysterectomy: a survey of gynecologists. Obstet Gynecol, 2003, 102, p. 301-305.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2009 Číslo 2
Nejčtenější v tomto čísle
- Sexuální funkce po laparoskopicky asistované vaginální hysterektomii (LAVH) a totální laparoskopické hysterektomii (TLH) u předoperačně asymptomatických žen
- Termoablace endometria systémem Thermachoice – 10 let zkušeností
- Fitz-Hugh-Curtis syndróm: kazuistika
- Syndrom ovariálního zbytku
