Význam vaginální tamponády po laparoskopické sakrokolpopexi – retrospektivní studie
Importance of vaginal packing after laparoscopic sacrocolpopexy – retrospective study
Objective: To compare the subjective and objective results of laparoscopic sacrocolpopexy (LSC) with and without the introduction of a vaginal packing one year after surgery. Methodology: This is a retrospective cohort study of 125 women after laparoscopic sacrocolpopexy operated on in 2013–2016 with complete annual follow-up. Patients with a total hysterectomy were excluded from the study. Basic patient characteristics, preoperative POP-Q and surgery data were collected. The subjective outcome of the surgery was assessed using the PGI-I (patient global impression of improvement). The anatomic outcome of the surgery was evaluated using the composite definition of surgical failure based on POP-Q (Ba ≥ –1, C ≥ –3, Bp ≥ –1). Patients were divided into two groups according to whether or not they had vaginal packing after surgery. Statistical analysis was performed using c2, Wilcoxon and Fischer test according to the distribution of normality. Results: A total of 125 women were enrolled in the study; 48 (38.4%) after LSC, 58 (46.4%) with concomitant supracervical hysterectomy and 19 (15.2%) after sacrohysterocolpopexy. Vaginal packing was introduced for 24–48 hours after surgery in 86 (68.8%) women. The groups did not differ in age, body mass index, smoking or preoperative pelvic organ prolapse quantification system. We did not observe statistically significant differences in PGI-I first year after surgery. The difference in anatomic surgical failure did not reach statistical significance, although more failures were observed in the group without packing (12.8 vs. 3.5%; P = 0.09). The mean C-point value one year after surgery was lower in the non-tamponade group (–7 vs. –7.5; P < 0.009). No mesh extrusion or serious complications were recorded in the monitored group. Conclusion: Vaginal packing after LSC probably does not affect patient satisfaction after surgery, however, it may be associated with better anatomical outcome one year after the surgery. The results of the study must be confirmed by a more detailed prospective evaluation.
Keywords:
pelvic organ prolapse – vaginal packing – sacrocolpopexy – sacrohysterocolpopexy
Autoři:
A. Marinič Veverková; V. Kališ; M. Smažinka
; M. Havíř; Zdeněk Rušavý
Působiště autorů:
Gynekologicko-porodnická klinika LF UK a FN Plzeň
Vyšlo v časopise:
Ceska Gynekol 2024; 89(1): 11-15
Kategorie:
Původní práce
doi:
https://doi.org/10.48095/cccg202411
Souhrn
Cíl: Porovnat subjektivní a objektivní výsledky laparoskopické sakrokolpopexe (LSC) ve vztahu k zavedení poševní tamponády. Metodika: Do studie bylo zařazeno 125 žen po LSC operovaných v letech 2013–2016 s kompletním ročním sledováním. Pacientky se současně provedenou totální hysterektomií byly vyřazeny ze studie. Základní charakteristiky pacientek, předoperační POP-Q, operační protokol a zpráva z roční kontroly byly vyhledány pomocí klinického informačního systému. Subjektivní výsledek operace byl hodnocen pomocí PGI-I (patient global impression of improvement). Objektivní výsledek operace byl hodnocen pomocí kompozitní definice selhání operace na základě POP-Q (Ba ≥ –1, C ≥ –3, Bp ≥ –1). Pacientky byly rozděleny do dvou souborů podle toho, zda měly zavedenou vaginální tamponádu po operaci, či nikoli. Statistické zpracování bylo provedeno pomocí c2, Wilcoxonovým a Fischerovým testem dle rozložení normality. Výsledky: Do studie bylo zařazeno celkem 125 žen; 48 (38,4 %) po LSC, 58 (46,4 %) s konkomitantní supracervikální hysterektomií a 19 (15,2 %) po sakrohysterokolpopexi. Vaginální tamponáda byla zavedena na 24–48 hod po operaci u 86 (68,8 %) žen. Skupiny se nelišily ve věku, indexu tělesné hmotnosti, kouření či předoperačním kvalifikačním prolapsu pánevních orgánů. Nezaznamenali jsme statisticky významné rozdíly v PGI-I rok po operaci. Rozdíl v objektivním selhání operace nedosáhl statistického významu, přestože více selhání bylo ve skupině bez tamponády (12,8 vs. 3,5 %; p = 0,09). Průměrná hodnota bodu C rok po operaci byla nižší ve skupině bez tamponády (–7 vs. –7,5; p < 0,009). Ve sledovaném souboru nebyla zaznamenána extruze síťky či závažná komplikace. Závěr: Vaginální tamponáda po LSC nejspíše nemá vliv na spokojenost pacientek po operaci, nicméně může být spojena s lepším anatomickým výsledkem operace po 1 roce. Výsledky studie je třeba potvrdit podrobnějším prospektivním zhodnocením.
Klíčová slova:
prolaps pánevních orgánů – vaginální tamponáda – sakrokolpopexe – sakrohysterokolpopexe
Úvod
Sestup pánevních orgánů je relativně častým problém s významně negativním vlivem na kvalitu života žen [1]. Bylo zjištěno, že přes 40 % žen v postmenopauze má sestup pánevních orgánů nějakého stadia [2] a až 13 % žen kvůli němu podstoupí operaci [3]. Studie ze začátku tohoto století ukázaly na vysoké riziko selhání klasické vaginální operace (30–46 % dle použité techniky) [4–6]. Vysoká četnost recidivy prolapsu po operaci vedla k zavedení implantátů do urogynekologické praxe. Vzhledem k vysokému riziku komplikací v případě transvaginálních implantátů bylo v současné době zakázáno jejich používání v řadě zemí a výrobci z USA kompletně stáhli své výrobky z trhu [7]. Nedostupnost transvaginální síťky i prokázaná bezpečnost miniinvazivního laparoskopického přístupu v léčbě prolapsu vedla k rozvoji transabdominálních technik s použitím implantátu. Laparoskopická sakrokolpopexe (LSC) se stala zlatým standardem léčby významného sestupu pánevních orgánů se současným sestupem ve středním kompartmentu [8]. Na našem pracovišti jsme prokázali vysokou efektivitu a bezpečnost této operace, a to i u obézních žen [9]. Navíc bylo zjištěno, že je proveditelná až u 90 % všech žen s významným sestupem apikálního kompartmentu [10].
Vývoj, validace a zavádění nových metod či jednotlivých kroků léčby prolapsu pánevních orgánů do praxe je stálou výzvouurogynekologie [11–14]. Těžiště vývoje operačních technik spočívalo ve vaginální operativě. Ve snaze snížit počet krvácivých a infekčních komplikací byla do rutinního operačního postupu zavedena tamponáda pochvy. Pochva je po operaci vyplněna gázou smočenou v antiseptickém či desinfekčním roztoku. Transabdominální přístup při implantaci polypropylenové síťky umožňuje lepší kontrolu krvácení, rozprostření a imobilizaci síťky bez nutnosti otevření poševní stěny. Efekt tamponády je zde tedy diskutabilní. Dosud nebyla publikována žádná práce, která by se tamponádou poševní po LSC zabývala, tedy neexistuje žádné doporučení a klinická praxe je značně variabilní [15].
Přestože je sakrokolpopexe již dobře etablovanou metodou, jejíž bezpečnost a účinnost byla jednoznačně prokázána, stále existují specifické odchylky operačního postupu a perioperačních opatření. Význam některých postupů zůstává nejasný. Zavedení poševní tamponády vychází z vaginální operativy, nicméně s ohledem na specifika abdominální preparace pochvy a fixace síťky není nejspíše nutná.
Primárním cílem této studie bylo zhodnotit vliv zavedení poševní tamponády po LSC na krátkodobý anatomický efekt operace. Sekundárním cílem bylo porovnat spokojenost pacientek rok po operaci s ohledem na zavedení tamponády po operaci.
Charakteristika souboru a metodika
Do retrospektivní studie byly zařazeny všechny ženy po LSC operované na Gynekologicko-porodnické klinice FN Plzeň v letech 2013–2016 pro symptomatický sestup pánevních orgánů druhého a vyššího stadia. Ženy, které prodělaly v kombinaci se sakrokolpopexí i totální hysterektomii, byly vzhledem k chirurgickému otevření pochvy a s tím spojenému vyššímu riziku komplikací ze studie vyřazeny.
Operace byly provedeny již dříve popsanou technikou [16]. Přední stěna pochvy byla vypreparována k úrovni hrdla močového měchýře, zadní část k úrovni hráze. Makroporozní monofilamentní síťka typ 1 dle Amida (Bard Soft Mesh, Davol Inc., USA) ve tvaru obráceného „Y“ byla použita k léčbě vaginálního prolapsu po předchozí hysterektomii nebo v případě konkomitantní supracervikální hysterektomie. V případě dělohy záchovné operace byly použity dvě síťky – na přední stěnu ve tvaru „Y“ a na zadní stěnu ve tvaru „I“. Síťka byla k pochvě fixována 2–5 vstřebatelnými stehy (polyglactin 910 2–0 – Coated Vicryl™ Plus Antibacterial Suture, Johnson & Johnson International, c/o European Logistics Centre, Leonardo Da Vincilaan, 15, BE-1831 Diegem, Belgium) na přední stěnu, dvěma nevstřebatelnými nylonovými stehy (2–0 Surgilon™ – Covidien, 555 Long Wharf Drive, New Haven, CT, 06511) v oblasti apexu a 2–5 vstřebatelnými stehy (použit typ stehů jako v případě přední poševní stěny) na zadní stěnu dle podmínek. Pochva byla poté prostřednictvím síťky fixována k ligamentum longitudinale anterius v úrovni promontoria pomocí dvou nevstřebatelných polyesterových stehů (1–0 Ti-Cron™ braided polyester sutures – Covidien, 555 Long Wharf Drive, New Haven, CT, 06511).
Základní charakteristiky pacientek stejně jako výsledky urogynekologických vyšetření před operací a rok po operaci byly extrahovány z klinické databáze. Subjektivní výsledek operace po 1 roce byl hodnocen pomocí PGI-I (patient global impression of improvement) [17], což je sedmibodová škála popisující subjektivní změnu zdravotního stavu pacientky po operaci (1 – extrémní zlepšení, 7 – extrémní zhoršení). Objektivní výsledek operace byl hodnocen na základě polohy bodů klasifikace prolapsu pánevních orgánů (POP-Q – pelvic organ proplapse quantification system) při urogynekologickém vyšetření dle standardní metodiky [18]. Anatomické selhání operace bylo definováno jako Ba ≥ –1, anebo C ≥ –3, anebo Bp ≥ –1.
Statistické zpracování bylo provedeno pomocí c2, Wilcoxonova a Fischerova testu dle rozložení normality. Hladina statistické významnosti byla určena jako hodnota p < 0,05. Studie byla schválena etickou komisí FN Plzeň, vzhledem k designu nebyl informovaný souhlas od pacientek vyžadován.
Výsledky
Do studie bylo celkem zařazeno 125 žen, které splnily zařazovací a vyřazovací kritéria:
- 48 (38,4 %) po LSC po předchozí hysterektomii;
- 58 (46,4 %) po LSC v kombinaci se supracervikální hysterektomií;
- 19 (15,2 %) po sakrohysterokolpopexi.
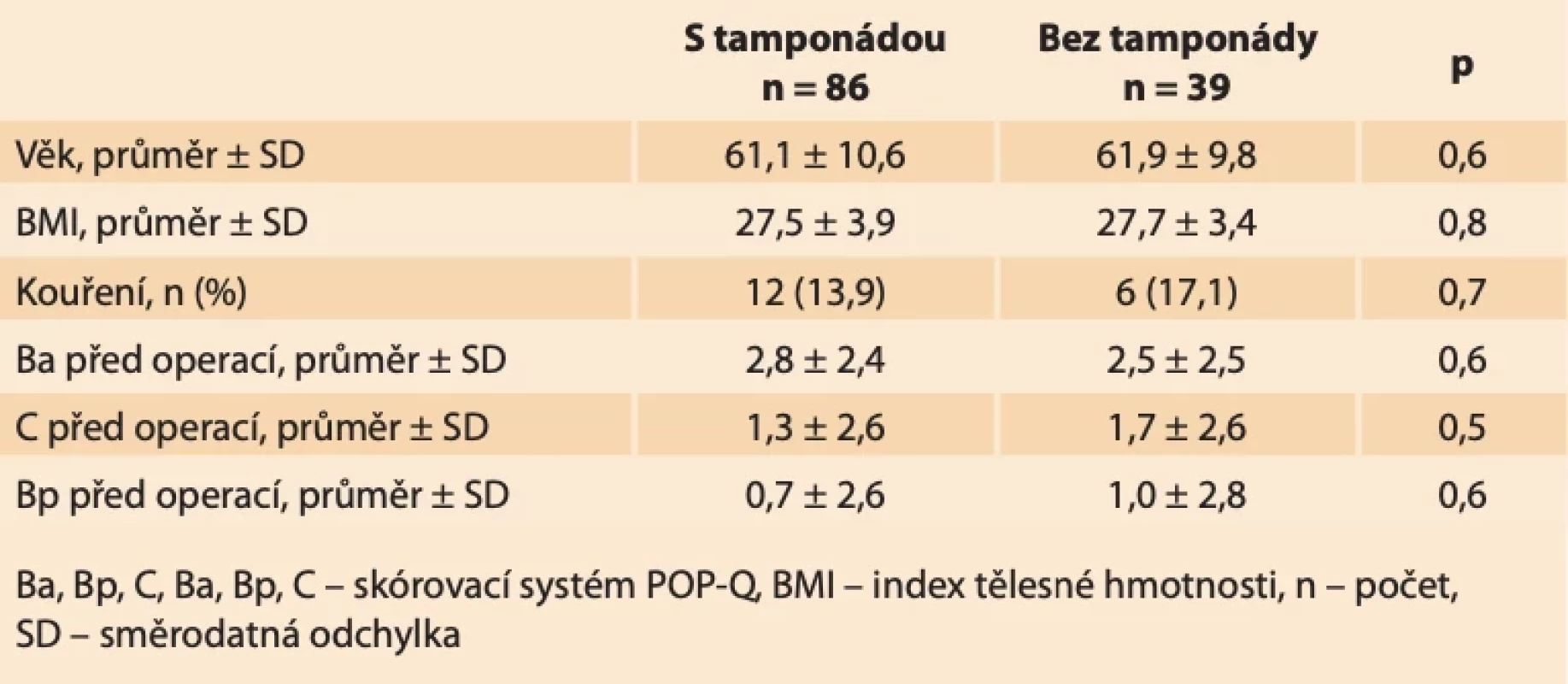
Z celkového počtu 125 pacientek mělo 86 (68,8 %) žen po operaci zavedenou tamponádu a 39 (31,2 %) bylo bez tamponády. Obě skupiny byly vzájemně srovnatelné (tab. 1).
Průměrné hodnoty POP-Q 1 rok po operaci ve skupině žen bez tamponády byly: Ba –2,3; C –7,3; Bp –2,5. U žen s tamponádou bylo průměrné Ba –2,6; C –7,7; Bp –2,9. Porovnání hodnot pooperačního POP-Q u obou skupin přineslo statisticky významný rozdíl ve prospěch skupiny žen s tamponádou, a to v bodech C (p < 0,009) a Bp (p = 0,02).
Nebyl zaznamenán žádný rozdíl v anatomickém selhání v předním kompartmentu (Ba ≥ –1) 3 (3,5 %), ve skupině se zavedenoutamponádou vs. 4 (10,3 %) u žen bez tamponády (p = 0,2). Recidivu ve středním kompartmentu (C ≥ –1) neměla žádná pacientka ve skupině žen s tamponádou a jedna žena ve skupině bez tamponády (p = 1,0). Selhání v zadním kompartmentu (Bp ≥ –1) nebylo registrováno u žádné pacientky se zavedenou tamponádou a u jedné pacientky bez tamponády (p = 0,3).
Anatomické selhání definované jako Ba ≥ –1nebo C ≥ –3 nebo Bp ≥ –1 bylo zaznamenáno u tří (3,5 %) pacientek se zavedenoutamponádou a u pěti (12,8 %) pacientek bez tamponády (p = 0,09).
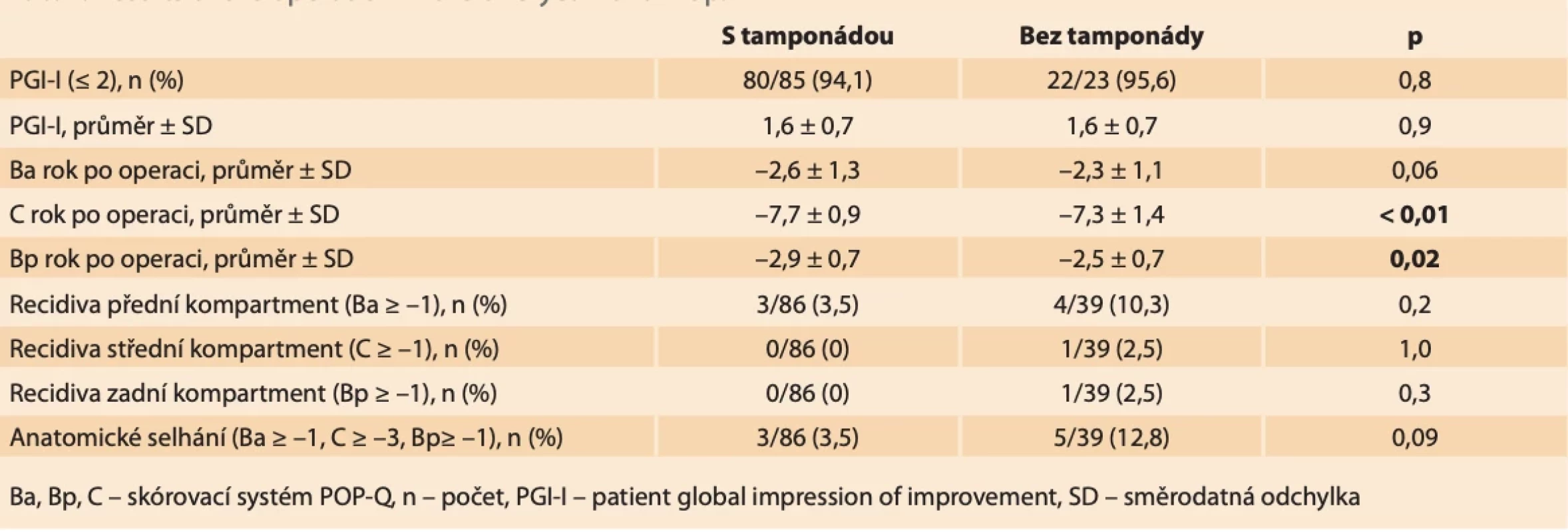
Průměrná hodnota PGI-I celého souboru byla 1,6. Subjektivní zlepšení bylo srovnatelné ve skupině žen s tamponádou a bez tamponády. Velmi výrazné a výrazné zlepšení stavu (PGI-I 1 a 2) uvedlo 80 (94,1 %) žen se zavedenou tamponádou a 22 (95,7 %) žen bez tamponády (p = 0,8). Žádné zlepšení stavu, tedy subjektivní selhání operace, uvedla jen jedna (0,8 %) žena, tato pacientka neměla zavedenoutamponádu. Shrnutí výsledků operace v ročním sledování ukazuje tab. 2.
Diskuze
Tato retrospektivní studie se jako první pokusila dát odpověď na otázku, zda zavedení vaginální tamponády v prvních 24 hod po LSC přináší benefit v korekci sestupu pánevních orgánů, či zlepšuje subjektivní hodnocení výsledku operace pacientkou. Nebyl zaznamenán statisticky významný vliv tamponády na anatomické selhání operace, nicméně byla pozorována výraznější korekce v předním a středním kompartmentu a statisticky nesignifikantní rozdíl v anatomickém selhání operace u pacientek se zavedenou tamponádou. Zavedená tamponáda neměla vliv na celkovou spokojenost pacientek s výsledkem operace.
Jedná se o první studii významu tamponády po abdominální korekci POP. V případě vaginální hysterektomie nesnížilo rutinní zavedení tamponády incidenci hematomu nad poševním pahýlem [19] a její rutinní užití po vaginální hysterektomii již není v současnosti doporučováno [20]. Naopak v případě vaginální hysterektomie s vaginální rekonstrukční operací pánevního dna došlo ve skupině žen při použití vaginální tamponády ke snížení incidence hematomů o 50 % [21]. V našem souboru nebyl diagnostikován či operován žádný klinicky významný hematom. Může to být dáno lepší kontrolou krvácení z abdominálního přístupu a designem studie. Nebyli jsme schopni porovnat incidenci klinicky nevýznamného hematomu, neboť pacientky nepodstupují rutinní ultrazvukové vyšetření před dimisí. Pacientky s tamponádou pochvy po vaginální rekonstrukční operaci nebyly méně spokojené s operací a nepociťovaly více bolesti [22]. V naší studii nebyla bolestivost hodnocena, nicméně spokojenost s operací vyjádřená subjektivním pocitem zlepšení byla srovnatelná. V případě rekonstrukční operace pánevního dna pomocí transvaginální polypropylenové síťky byla poševní tamponáda rutinně využívána. Existují však názory, že tento postup by mohl přispět k tvorbě erozí a že imobilizace síťky může být lépe dosaženo stehy [21]. V případě laparoskopického přístupu je síťka rutinně imobilizována stehy. V naší skupině jsme nezaznamenali žádnou erozi síťky do pochvy.
Naše studie má své silné stránky, mezi které patří originalita a přínos pro klinickou praxi. Standardizovaný operační postup, který se lišil pouze náhodným zavedením tamponády, a prospektivní standardizovaný sběr dat v ročním sledování patří mezi další silné stránky studie. Limitací studie je její design, který neumožnil srovnání bolestivosti, spokojenosti s pooperačním průběhem či tvorby hematomů a porovnání poruch pánevního dna pomocí validovaných dotazníků při sledování. Malý soubor pacientek předurčuje studii k pilotnímu retrospektivnímu zhodnocení dat pro účel výpočtu velikosti souboru pro prospektivní randomizovanoukontrolovanou studii. S využitím kompozitního kritéria pro anatomické selhání operace jsme prokázali statisticky nevýznamný rozdíl (3,5 % s tamponádou vs. 12,8 % bez tamponády). Dle statistického zhodnocení k průkazu rozdílu na hladině významnosti p < 0,05 při síle testu (statistical power) 80 % budeme potřebovat 134 pacientek v každém rameni studie. Rozdíl ve spokojenosti po operaci nebyl prokázán (průměrné PGI-I 1,6 v obou skupinách). Statistické zhodnocení dat ukázalo, že pro statistické prokázání ekvivalence ± 0,25 bodu by bylo potřeba 250 pacientek v každém rameni studie. Budeme-li považovat za ekvivalentní toleranci 0,5 bodu, pak 64 pacientek.
Závěr
Na základě dat této pilotní studie zůstává přínos vaginální tamponády u LSC diskutabilní. Zavedení poševní tamponády nemá vliv na subjektivní zlepšení zdravotního stavu pacientky 1 rok po operaci. Průkaz výraznější elevace předního a středního kompartmentu se současně srovnatelným rizikem anatomického i subjektivního selhání není dostatečný k doporučení tohoto postupu. Statisticky nevýznamný rozdíl v anatomickém selhání dle kompozitního kritéria musí být ověřen rozsáhlejší prospektivní studií. Tato pilotní studie posloužila k přípravě této studie.
Přijato/Accepted: 7. 6. 2023
Doručeno/Submitted: 29. 5. 2023
MUDr. Adéla Marinič Veverková
Gynekologicko-porodnická klinika
LF UK a FN Plzeň
Alej Svobody 80
304 60 Plzeň
marinica@fnplzen.cz
Zdroje
1. Obinata D, Yamaguchi K, Ito A et al. Lower urinary tract symptoms in female patients with pelvic organ prolapse: efficacy of pelvic floor reconstruction. Int J Urol 2014; 21 (3): 301–307. doi: 10.1111/iju.12281.
2. Barber MD, Maher C. Epidemiology and outcome assessment of pelvic organ prolapse. Int Urogynecol J 2013; 24 (11): 1783–1790. doi: 10.1007/s00192-013-2169-9.
3. Wu JM, Matthews CA, Conover MM et al. Lifetime risk of stress urinary incontinence or pelvic organ prolapse surgery. Obstet Gynecol 2014; 123 (6): 1201–1206. doi: 10.1097/AOG.00 00000000000286.
4. Weber AM, Walters MD, Piedmonte MR et al. Anterior colporrhaphy: a randomized trial of three surgical techniques. Am J Obstet Gynecol 2001; 185 (6): 1299–1306. doi: 10.1067/mob.2001. 119081.
5. Denman MA, Gregory WT, Boyles SH et al. Reoperation 10 years after surgically managed pelvic organ prolapse and urinary incontinence. Am J Obstet Gynecol 2008; 198 (5): 555.e1–555.e5. doi: 10.1016/j.ajog.2008.01.051.
6. Fialkow MF, Newton KM, Lentz GM et al. Lifetime risk of surgical management for pelvic organ prolapse or urinary incontinence. Int Urogynecol J Pelvic Floor Dysfunct 2008; 19 (3): 437–440. doi: 10.1007/s00192-007-0459-9.
7. Holt E. US FDA rules manufacturers to stop selling mesh devices. Lancet 2019; 393 (10182): 1686. doi: 10.1016/S0140-6736 (19) 30938-9.
8. Nygaard IE, McCreery R, Brubaker L et al. Abdominal sacrocolpopexy: a comprehensive review. Obstet Gynecol 2004; 104 (4): 805–823. doi: 10.1097/01.AOG.0000139514.90897.07.
9. Smazinka M, Kalis V, Havir M et al. Obesity and its long-term impact on sacrocolpopexy key outcomes (OBELISK). Int Urogynecol J 2020; 31 (8): 1655–1662. doi: 10.1007/s00192-019-04 076-8.
10. Kalis V, Smazinka M, Rusavy Z et al. Laparoscopic sacrocolpopexy as the mainstay management for significant apical pelvic organ prolapse (LAP) study. Eur J Obstet Gynecol Reprod Biol 2020; 244: 60–65. doi: 10.1016/ j.ejogrb.2019.10.049.
11. Mulayim B, Sendag F. Modified laparoscopic lateral suspension: the mulayim technique. J Minim Invasive Gynecol 2019; 26 (3): 407–408. doi: 10.1016/j.jmig.2018.07.014.
12. Noé GK, Schiermeier S, Papathemelis T et al. Prospective international multicenter pectopexy trial: interim results and findings post surgery. Eur J Obstet Gynecol Reprod Biol 2020; 244: 81–86. doi: 10.1016/j.ejogrb.2019.10. 022.
13. Pal M, Bandyopadhyay S. Extraperitoneal uterosacral ligament suspension by using the cervix as a traction device. Int Urogynecol J 2020; 31 (8): 1701. doi: 10.1007/s00192-019-041 47-w.
14. Gagyor D, Kalis V, Smazinka M et al. Pelvic organ prolapse and uterine preservation: a cohort study (POP-UP study). BMC Womens Health 2021; 21 (1): 72. doi: 10.1186/s12905-021- 01208-5.
15. Subramanya J, Curtiss N, Balachandran A et al. Should we use a vaginal pack to reduce blood loss at the time of prolapse surgery? Eur J Obstet Gynecol Reprod Biol 2016; 206: 181–183. doi: 10.1016/j.ejogrb.2016.09.025.
16. Kalis V, Rusavy Z, Ismail KM. Laparoscopic sacrohysteropexy: the Pilsner modification. Int Urogynecol J 2020; 31 (6): 1277–1280. doi: 10.1007/s00192-019-04150-1.
17. Srikrishna S, Robinson D, Cardozo L. Validation of the Patient Global Impression of Improvement (PGI-I) for urogenital prolapse. Int Urogynecol J 2010; 21 (5): 523–528. doi: 10.1007/s00192-009-1069-5.
18. Haylen BT, Maher CF, Barber MD et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) joint report on the terminology for female pelvic organ prolapse (POP). Int Urogynecol J 2016; 27 (2): 165–194. doi: 10.1007/s00192-015-29 32-1.
19. Rachaneni S, Dua A. Interventions to reduce morbidity from vault hematoma following vaginal hysterectomy: a systematic review and meta-analysis. Int Urogynecol J 2019; 30 (7): 1061–1070. doi: 10.1007/s00192-018-38 29-6.
20. Porta-Roda O, Cornet-Cortada A, Font-Vilamitjana A et al. Vaginal packing after vaginal hysterectomy: systematic review and recommendations. Int Urogynecol J 2023; 24 (4): 789–796. doi: 10.1007/s00192-022-05331-1.
21. Thiagamoorthy G, Khalil A, Cardozo L et al. The value of vaginal packing in pelvic floor surgery: a randomised double-blind study. Int Urogynecol J 2014; 25 (5): 585–591. doi: 10.1007/s00192-013-2264-y.
22. Westermann LB, Crisp CC, Oakley SH et al. To packor not to pack? A randomized trial of vaginal packing after vaginal reconstructive surgery. Female Pelvic Med Reconstr Surg 2016; 22 (2): 111–117. doi: 10.1097/SPV.0000000000000238.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2024 Číslo 1
Nejčtenější v tomto čísle
- Faktory zvyšující riziko malignity při nálezu endometriálního polypu v ultrazvukovém obraze
- Význam vaginální tamponády po laparoskopické sakrokolpopexi – retrospektivní studie
- Diagnostika a léčba endometriózy
- Ženský orgazmus, reprodukce a párové vztahy
